15 травня, 2023
Оновлені клінічні рекомендації Європейської асоціації урології з менеджменту інфекцій сечовивідних шляхів: уретрит, бактеріальний простатит, епідидиміт
У 2022 році Європейська асоціація урології (EAU) оновила клінічні вказівки щодо профілактики та лікування інфекцій сечовивідних шляхів (ІСШ) із метою надання медичним працівникам доказових рекомендацій, які можуть бути імплементовані у щоденну практику. Цей гайдлайн також створений для вирішення важливих аспектів інфекційного контролю та регуляції призначення антибактеріальних засобів хворим із ІСШ.
Пропонуємо до вашої уваги огляд основних положень зазначеного документа.
Уретрит
Запалення уретри зазвичай супроводжується симптомами нижніх сечових шляхів, що вимагає проведення ретельної диференціальної діагностики з іншими ІСШ. Із терапевтичної та клінічної точки зору слід відрізняти гонорейний уретрит, спричинений бактерією Neisseria gonorrhoeae, від негонококового уретриту. Останній може мати різну етіологію, але найчастіше збудниками його є Chlamydia trachomatis (11-50% випадків), Mycoplasma genitalium (6-50%), Ureaplasma urealyticum (5-26%) і Trichomonas vaginalis (1-20%) (Cybulski P. A. et al., 2004). Висновки нещодавно проведених досліджень свідчать про можливу роль U. urealyticum у розвитку запалення уретри (Auge B.K. et al., 2001). Патоген може знаходитися позаклітинно на поверхні епітелію або проникати всередину епітеліальних клітин, як N. gonorrhoeae або C. trachomatis, викликаючи піогенну інфекцію. Далі хламідії та гонококи можуть розповсюджуватись у вищерозташовані відділи сечового тракту, що може призводити до розвитку епідидиміту.
Діагностика
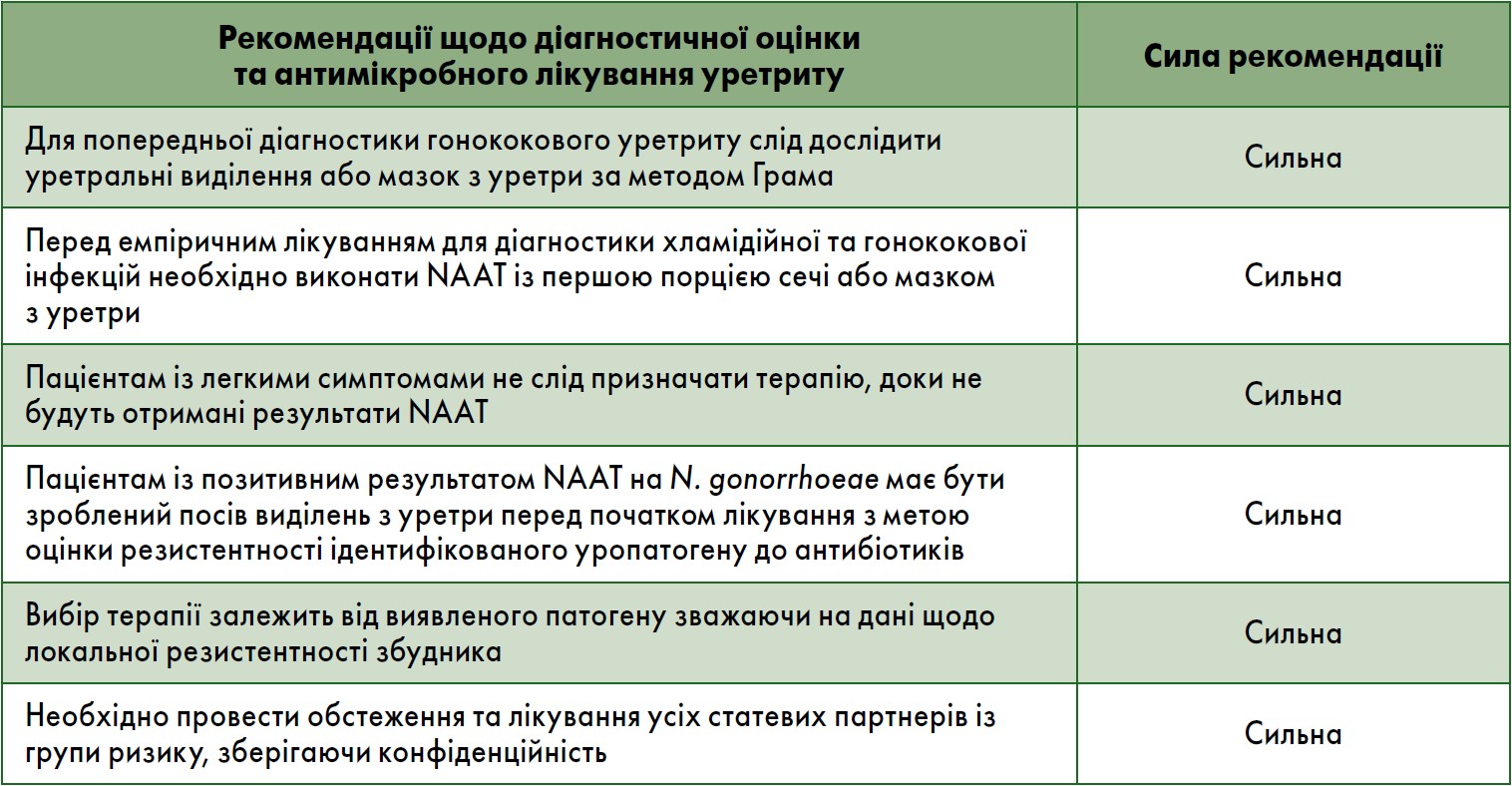
У пацієнтів із симптомами уретриту діагноз може бути встановлений на підставі одного з наступних критеріїв:
- слизові, слизово-гнійні або гнійні виділення з уретри;
- фарбування виділень з уретри за методом Грама або метиленовим синім із підтвердженням запалення. Класичним критерієм діагностики уретриту є виявлення у зафарбованому за Грамом мазку ≥5 лейкоцитів у полі зору при мікроскопії високої роздільної здатності. Для досягнення більш високої діагностичної точності L. Guirado et al. (2015) був запропонований поріг ≥2 поліморфноядерних лейкоцитів у полі зору при великому збільшенні під мікроскопом;
- наявність ≥10 поліморфноядерних лейкоцитів у полі зору при великому збільшенні в осаді сечі першої порції або позитивний тест на лейкоцитарну естеразу у першій порції сечі.
У разі відповідності критеріям уретриту необхідно виконати тест ампліфікації нуклеїнових кислот (NAAT) на C. trachomatis, M. genitalium і N. gonorrhoea, навіть якщо під час первинної діагностики не було виявлено гонорею.
Лікування
У разі тяжкого перебігу уретриту після встановлення діагнозу рекомендовано починати емпіричну терапію. Якщо пацієнт має легкі симптоми, слід відкласти старт антибактеріальної терапії до отримання результатів NAAT (European Renal Best Practice Transplantation Guideline, 2013).
Гонококовий уретрит
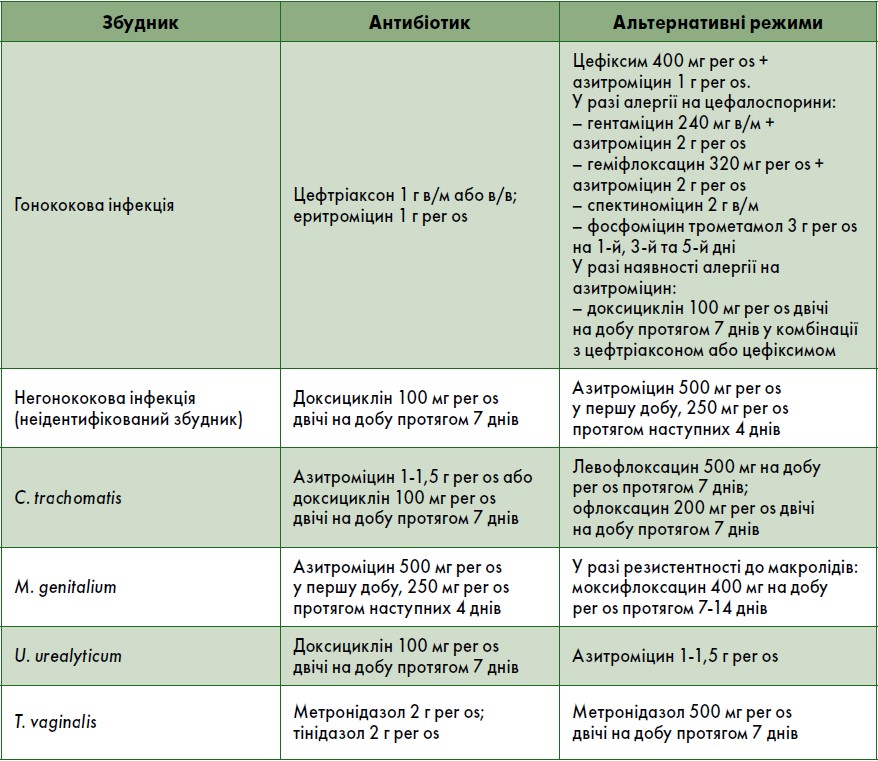
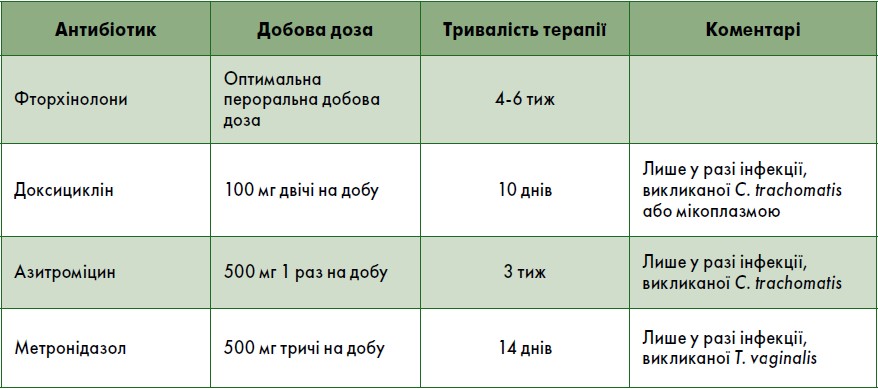
Якщо у пацієнта діагностований гонококовий уретрит, слід розглянути призначення комбінованої терапії з використанням двох антибактеріальних засобів із різними механізмами дії, щоб запобігти підвищенню резистентності бактерій (Poulton K. et al., 2014). Терапією першої лінії є цефтріаксон 1 г внутрішньом’язово (в/м) або внутрішньовенно (в/в) у комбінації з еритроміцином 1 г внутрішньо (перорально, per os). Незважаючи на відсутність рандомізованих контрольованих досліджень на сьогодні існує достатньо доказів того, що введення цефтріаксону в/в є безпечним та ефективним для лікування гонорейної інфекції. До того ж цей метод введення антибіотика сприяє уникненню дискомфорту, що виникає у пацієнтів при ін’єкціях в/м. Завдяки хорошим показникам чутливості порівняно з іншими препаратами, високому рівню комплаєнсу за рахунок однократного прийому, а також з огляду на ризик коінфекції C. trachomatis азитроміцин рекомендований як альтернативний антибактеріальний засіб для лікування уретриту. За наявності у пацієнта алергії на азитроміцин можна використовувати доксициклін у комбінації із цефтріаксоном або цефіксимом. Як альтернативу цефтріаксону слід розглянути призначення цефіксиму 400 мг per os, однак цей препарат має несприятливі фармакодинамічні властивості, тому його прийом може спричинити розвиток резистентності.
Негонококовий уретрит
За наявності у пацієнта неспецифічного (негонококового) уретриту терапією першої лінії є доксициклін у дозі 100 мг per os двічі на добу протягом тижня. Як альтернативний засіб можна використовувати азитроміцин 500 мг у першу добу та 250 мг – із другого по четвертий день. У ретроспективному когортному дослідженні M.C. Slieker-ten Hove et al. (2009) не було виявлено статистично значущої різниці у показниках одужання та розвитку резистентності M. genitalium до макролідів при уретриті. Якщо збудник резистентний, рекомендоване призначення моксифлоксацину в дозі 400 мг протягом 7-14 днів (Monnikes H. et al., 2011). У разі неефективності азитроміцину та моксифлоксацину пристинаміцин (зареєстрований у Франції) є єдиним антибактеріальним препаратом із доведеною активністю проти M. genitalium (Lorencatto C. et al., 2009).
Рекомендовані режими антибактеріальної терапії для лікування уретриту
Бактеріальний простатит
Бактеріальний простатит (БП) – це захворювання, спричинене бактеріальними збудниками. Урологам рекомендовано використовувати класифікацію, запропоновану Національним інститутом із вивчення діабету, захворювань шлунково-кишкового тракту та патології нирок (NIDDK) та Національним інститутом здоров’я США (NIH), згідно з якою бактеріальний простатит із підтвердженим або ймовірним збудником слід відрізняти від синдрому хронічного тазового болю (СХТБ).
Класифікація простатиту та СХТБ за NIDDK/NIH:
І – гострий БП
ІІ – хронічний БП
ІІІ – хронічний абактеріальний простатит – СХТБ
ІІІА – запальний СХТБ (наявність лейкоцитів у сім’яній рідині/секреті передміхурової залози/третій порції сечі (отриманій після масажу простати)
ІІІВ – незапальний СХТБ (відсутність лейкоцитів у сім’яній рідині/секреті передміхурової залози/третій порції сечі)
ІV – безсимптомний запальний простатит (гістологічний простатит)
Простатит є поширеним захворюванням, однак збудника вдається виявити лише у ≤10% випадків (Gershman B. et al., 2018). Найчастіше патогенами, що викликають гострий БП, є ентеробактерії, зокрема Escherichia coli (Tabayoyong W. et al., 2015). У разі діагностування хронічного БП спектр збудників є ширшим і може включати атипові патогени. У пацієнтів з імунодефіцитом або ВІЛ-інфекцією БП може бути викликаний Mycobacterium tuberculosis, Candida spp., а також патогенами, що зустрічаються вкрай рідко, а саме Coccidioides immitis, Blastomyces dermatitidis та Histoplasma capsulatum (Porpiglia F. et al., 2020).
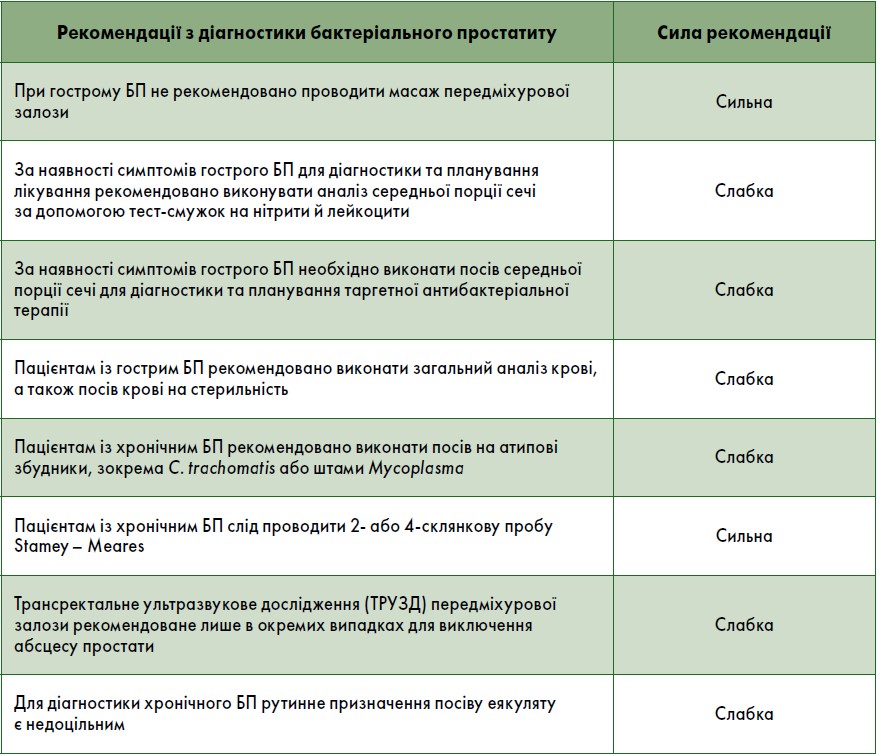
Діагностика
Як правило, гострий БП починається з порушення сечовипускання та інтенсивного болю, конкретну локалізацію якого пацієнтам вказати важко. Діагноз хронічного БП встановлюють за умови тривалості симптомів протягом не менш ніж 3 міс (Epstein J.I. et al., 2005). Основні симптоми хронічного БП включають біль різної локалізації (у паху, мошонці, статевому члені, внутрішній поверхні стегна), а також порушене сечовипускання.
Одним із найважливіших досліджень пацієнтів із клінічними симптомами гострого БП є культуральне дослідження сечі та секрету передміхурової залози. З метою визначення категорії хронічного БП використовують кількісне культуральне дослідження і мікроскопію різних порцій сечі та секрету передміхурової залози, отриманого після масажу, згідно з методикою Meares та Stamey (Chuang A.Y. et al., 2008).
Лікування
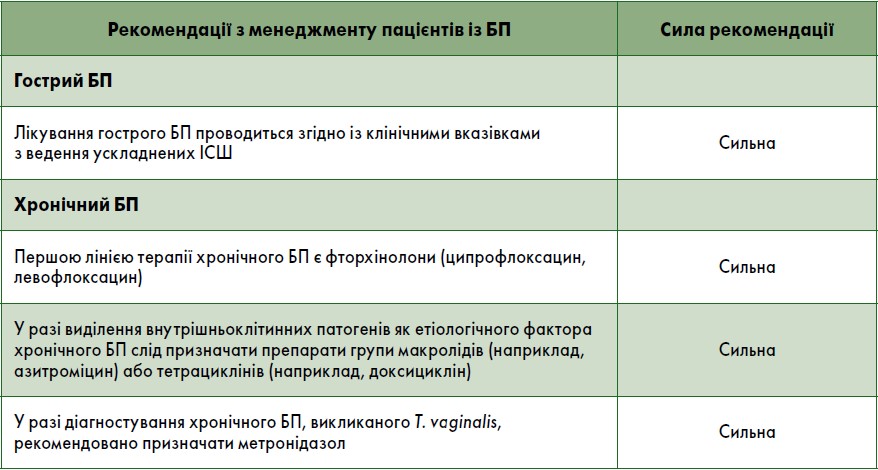
Основу лікування гострого БП складають антибактеріальні засоби, які також рекомендовані при хронічному БП. Стандартом вважається антибактеріальна терапія за результатами посіву, а всім пацієнтам із гострим БП має бути призначена емпірична терапія. При гострому БП може застосовуватися парентеральне введення високих доз бактерицидних антибіотиків, зокрема пеніцилінів широкого спектра дії, цефалоспоринів ІІІ покоління або фторхінолонів.
Препаратами вибору для лікування хронічного БП, незважаючи на високу резистентність уропатогенів, вважаються фторхінолони, оскільки ця група антибактеріальних засобів має сприятливі фармакокінетичні властивості, хороший профіль безпеки та активність проти грамнегативних збудників, а саме P. aeruginosa та C. trachomatis (Nork J.J. et al., 2014).
Рекомендації з лікування хронічного БП
Гострий інфекційний епідидиміт
Епідидиміт є доволі поширеною патологією, частота виникнення якої становить від 25 до 65 випадків на 10 тис. дорослих чоловіків на рік. За класифікацією розрізняють гострий, хронічний та рецидивуючий епідидиміт (Ponticelli C. et al., 2014).
Основними патогенами, які викликають запалення придатка яєчка, є C. trachomatis, Enterobacteriaceae (як правило, E. coli) та Neisseria gonorrhoeae (Cheung C.Y. et al., 2017). У чоловіків, які практикують анальні статеві контакти, або за наявності патології сечовивідних шляхів існує підвищений ризик розвитку епідидиміту, викликаного Enterobacteriaceae. Крім того, слід пам’ятати про можливість розвитку туберкульозного епідидиміту, особливо у групах високого ризику, зокрема в осіб з імунодефіцитом.
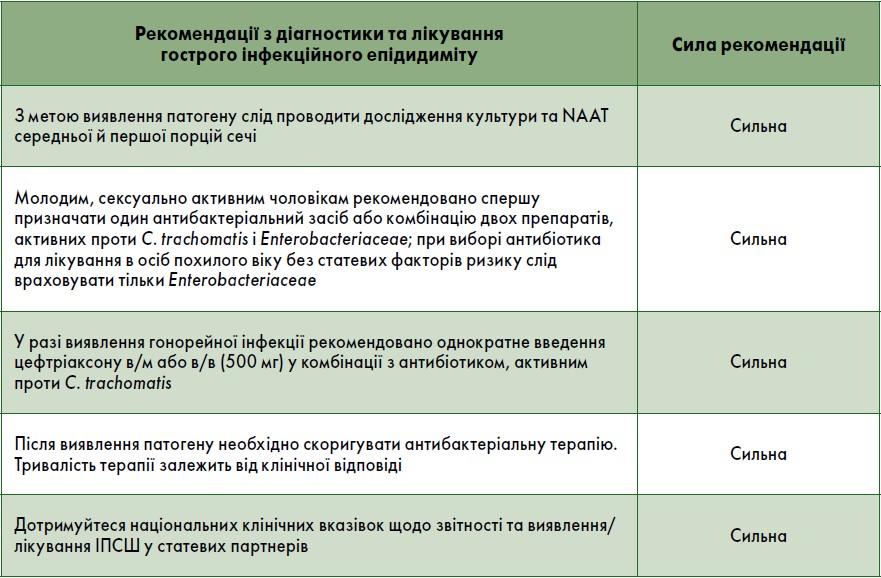
Діагностика та лікування
Клінічно гострий епідидиміт характеризується болем, набряком та підвищенням температури придатка яєчка. До патологічного процесу також можуть залучатися яєчко та шкіра мошонки. Як правило, епідидиміт пов’язаний із міграцією патогенів з уретри або сечового міхура. У дітей та молодих чоловіків важливе значення має диференціальна діагностика запалення придатка яєчка з перекрутом сім’яного канатика (яєчка).
У разі виникнення підозри на інфекцію, що передається статевим шляхом (ІПСШ), необхідно проінформувати статевого партнера про ризик та рекомендувати утриматися від статевих контактів до закінчення лікування. Емпіричну антибактеріальну терапію обирають з урахуванням найбільш імовірних патогенів та ступеня проникнення препаратів у запалений придаток. Зазвичай спершу призначають антибіотики, активні проти C. trachomatis та Enterobacteriaceae, із наступним коригуванням терапії після отримання результатів посіву.
Клінічну відповідь на антибіотикотерапію у чоловіків із тяжким епідидимітом слід оцінювати приблизно через 3 дні, а у пацієнтів із можливими або підтвердженими ІПСШ – через 14 днів для підтвердження одужання.
Реферативний огляд підготувала Дарина Чернікова
За матеріалами: EAU Guidelines. Edn. presented at the EAU Annual Congress Amsterdam 2022.