Современный подход к выбору средств терапии гипертензивного криза и резистентной гипертензии
Гипертензивный криз (ГК) в XXI веке остается серьезной проблемой и одной из ведущих причин вызовов бригад скорой медицинской помощи в нашей стране. Успешность достижения контроля над артериальным давлением (АД) может иметь решающее значение для жизненного прогноза пациентов, ведь спектр возможных осложнений включает внутримозговое кровоизлияние и отек легких. Поэтому ведущие эксперты вновь и вновь возвращаются к вопросам выбора средств купирования криза и терапии резистентной гипертензии в различных ситуациях, которые встречаются в общетерапевтической и кардиологической практике.
 Член-корреспондент НАМН Украины, руководитель отдела реанимации и интенсивной терапии ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук, профессор Александр Николаевич Пархоменко в начале выступления сообщил о данных, полученных в ходе недавнего исследования (А.Н. Пархоменко и соавт., 2017), в котором изучалась структура вызовов скорой медицинской помощи к пациентам кардиологического профиля.
Член-корреспондент НАМН Украины, руководитель отдела реанимации и интенсивной терапии ГУ «ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины» (г. Киев), доктор медицинских наук, профессор Александр Николаевич Пархоменко в начале выступления сообщил о данных, полученных в ходе недавнего исследования (А.Н. Пархоменко и соавт., 2017), в котором изучалась структура вызовов скорой медицинской помощи к пациентам кардиологического профиля.
Превалирующей причиной вызовов, как и ожидалось, оказались ГК (53%). Самыми назначаемыми препаратами для купирования кризов оказались дибазол, фуросемид, папаверин и нифедипин. Другие препараты (магнезия, анаприлин, верапамил, клонидин, урапидил и др.) применялись менее чем в 10% случаев. Таким образом, частота обращения за медицинской помощью по поводу ГК остается высокой, как и несколько десятилетий назад. Что касается подходов к лечению ГК, используемых в реальной практике, то они также практически не изменились и лишь частично соответствуют современным рекомендациям. Между тем, неукоснительное выполнение рекомендаций и протоколов лечения является главным месседжем, который эксперты на протяжении последних лет стараются донести до практических врачей.
Согласно рекомендациям Европейского общества гипертензии и Европейского общества кардиологов (ESH/ESC, 2013) при неосложненном ГК (то есть при бессимптомном повышении систолического АД (САД) ≥220 мм рт. ст. и/или диастолического АД (ДАД) ≥120 мм рт. ст. без поражения органов-мишеней) следует постепенно снизить АД на протяжении 2-6 ч пероральными антигипертензивными препаратами. В числе рекомендованных – каптоприл, фуросемид, клонидин, нифедипин и пропранолол. При отсутствии эффекта применяется один из парентеральных препаратов – натрия нитропруссид, лабеталол, нитроглицерин, эналаприл, фуросемид, эсмолол или урапидил. При осложненном кризе терапию сразу следует начинать с парентеральных препаратов, добиваясь быстрого снижения АД на протяжении 0,5-2 ч на 15-25%. В течение 2-6 ч необходимо снизить АД до 160/100 мм рт. ст., далее – переход на пероральные препараты. Любой криз после купирования требует консультации кардиолога с назначением или пересмотром постоянной антигипертензивной терапии.
Выбор препаратов для купирования ГК достаточно большой. Вместе с тем каждый из них имеет побочные эффекты и противопоказания, которые ограничивают применение у определенных категорий пациентов. Дифференцированный подход к лечению ГК представлен в рекомендациях рабочих групп по неотложной кардиологии и артериальной гипертензии (АГ) Ассоциации кардиологов Украины в сотрудничестве с Научно-практическим обществом неврологов, психиатров и наркологов Украины (2011). У пациентов с гипертензивной энцефалопатией (головная боль, головокружение, тошнота, рвота, нарушение сознания, судороги на фоне кризового повышения АД), а также у пациентов с ишемическим или геморрагическим инсультом (очаговая симптоматика) препаратами выбора являются урапидил и лабеталол. При остром коронарном синдроме (ОКС) на фоне ГК рекомендованы урапидил, лабеталол, нитроглицерин, метопролол или эсмолол. При острой сердечной недостаточности (СН) (одышка, влажные хрипы в легких) рекомендованы нитроглицерин, фуросемид, эналаприлат, урапидил.
В европейских рекомендациях по АГ (ESH/ESC, 2013), кроме того, выделена категория пациентов, у которых ГК развивается как синдром отмены антигипертензивной терапии (чаще всего β-блокатора). У них рекомендуется проводить терапию урапидилом, фентоламином, нитропруссидом, лабеталолом. У пациентов с почечной недостаточностью для купирования ГК рекомендованы урапидил, нитропруссид, лабеталол и фуросемид.
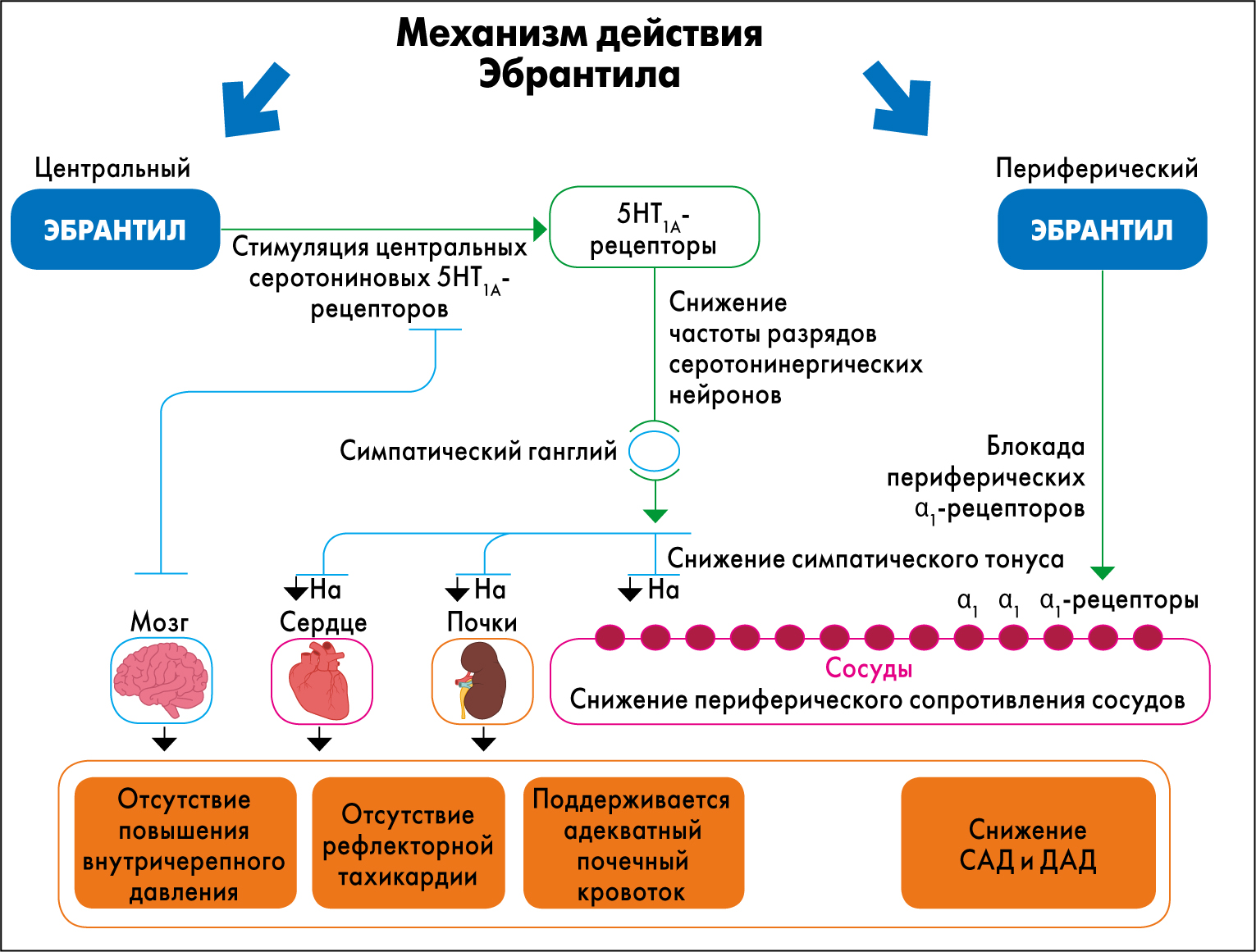
Во все рекомендации по купированию ГК входит урапидил – сосудорасширяющий препарат с двумя фармакологическими эффектами. Первичный механизм действия проявляется через взаимодействие с периферическими постсинаптическими α1-адренорецепторами, что приводит к снижению сосудистого сопротивления и АД (рис. 1). Урапидил также блокирует α2-адренорецепторы, но в меньшей степени.
Рис. 1. Двойной механизм действия урапидила и его клинические эффекты
Второй механизм действия реализуется в центральной нервной системе. Посредством стимуляции серотониновых рецепторов 5-HT1A в стволе головного мозга урапидил снижает частоту разрядов серотонинергических нейронов, что ингибирует их возбуждающее влияние на симпатические нейроны. Это ингибирование подавляет деятельность симпатической нервной системы. Сниженный симпатический тонус способствует снижению периферического сосудистого сопротивления и тем самым снижению АД. Сниженный симпатический тонус также объясняет отсутствие рефлекторной тахикардии, несмотря на сосудорасширяющую и гипотензивную активность урапидила.
Центральная адреноблокада также может способствовать отсутствию рефлекторной тахикардии. Влияние на симпатический тонус, возможно, лежит в основе такого специфического эффекта урапидила, как поддержка перфузии почек.
Эффективность и безопасность урапидила в купировании ГК хорошо изучены, в том числе у пациентов с сопутствующими заболеваниями. Так, в исследовании W. Yang и соавт. (Am. J. Med. Sci. 2015; 350 (2): 109-115) у пациентов с ГК на фоне СН и сахарного диабета (СД) терапия урапидилом по сравнению с нитроглицерином в течение 7 дней обеспечила более быстрое достижение контроля над САД, сопровождалась дополнительным снижением частоты сердечных сокращений (ЧСС), уровня натрийуретических пептидов и повышением фракции выброса левого желудочка.
Отдельного внимания заслуживает эффект поддержания почечного кровотока. В исследовании, проведенном на базе ННЦ «Институт кардиологии им. Н.Д. Стражеско» (А.Н. Пархоменко, О.И. Иркин. Медицина неотложных состояний, № 6, 2015) у пациентов с неосложненным течением ГК (АД >200/110 мм рт. ст.) на момент поступления проводилась динамическая оценка почечного кровотока ультразвуковым методом на фоне применения двух стратегий снижения АД: урапидилом (внутривенно 1 мг/мин, с переходом к медленному введению в средней дозе 12,5 мг/ч) или нитроглицерином (20-200 мкг/кг в минуту до достижения САД 140-160 мм рт. ст. и ДАД 100 мм рт. ст.). Урапидил так же эффективно, как и нитроглицерин, снижал САД и среднее АД, но при этом не нарушал почечный кровоток в отличие от нитроглицерина.
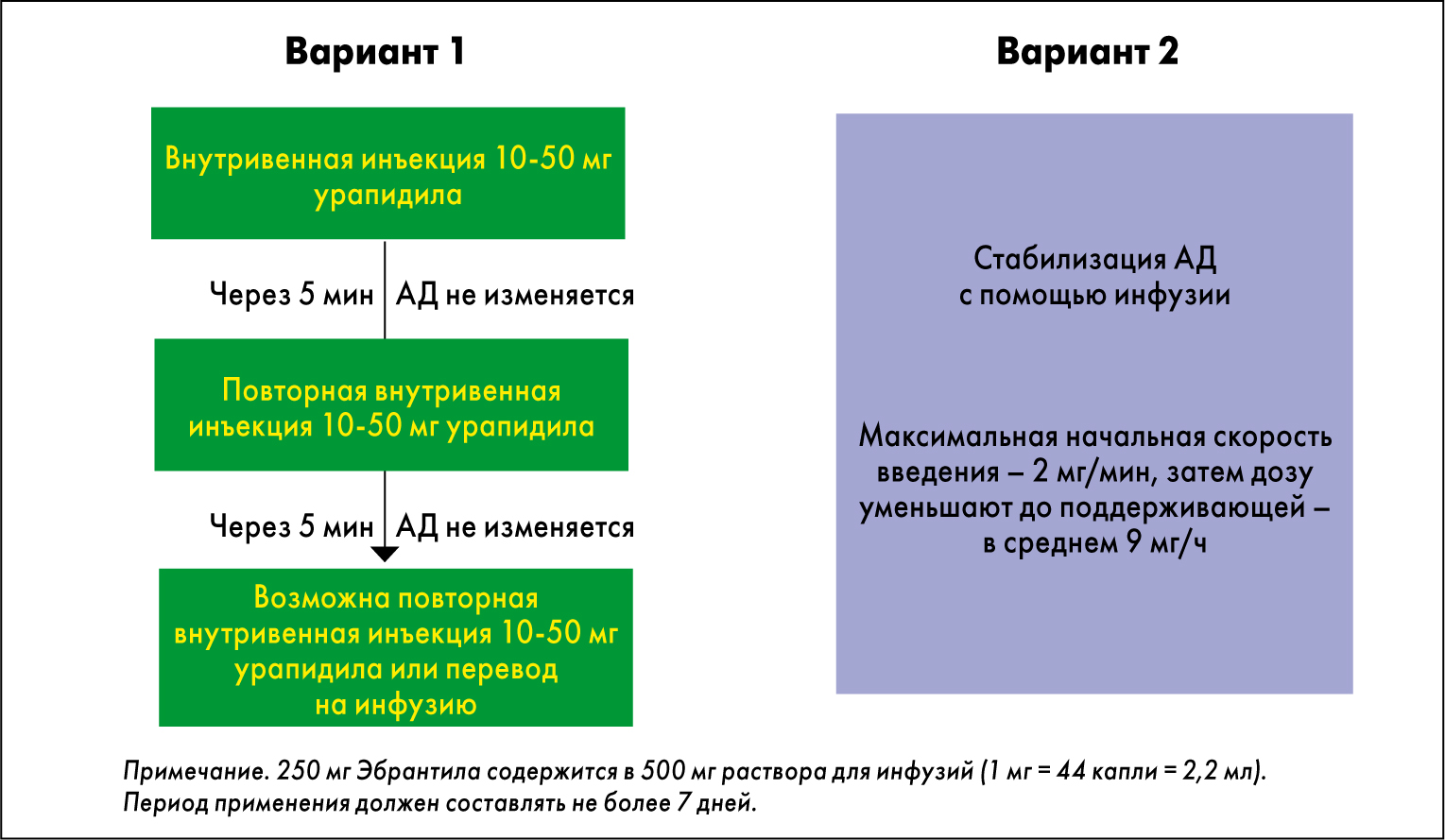
Рис. 2. Способы применения инъекционной формы урапидила
Благодаря сочетанию синергичных механизмов действия и минимальному перечню противопоказаний (повышенная чувствительность к компонентам препарата, аортальный стеноз, артериовенозный шунт) во многих случаях при наличии коморбидных заболеваний урапидил является оптимальным препаратом для купирования ГК. Существует два альтернативных способа применения раствора для инъекций (рис. 2). Инъекционная форма урапидила также показана для лечения рефрактерной и тяжелой степени АГ, для управляемого снижения АД во время или после хирургических операций.
 Доктор медицинских наук, профессор Елена Акиндиновна Коваль (ГУ «Днепропетровская медицинская академия МЗ Украины») рассмотрела подходы к выбору дополнительной терапии АГ после купирования ГК на клиническом примере.
Доктор медицинских наук, профессор Елена Акиндиновна Коваль (ГУ «Днепропетровская медицинская академия МЗ Украины») рассмотрела подходы к выбору дополнительной терапии АГ после купирования ГК на клиническом примере.
Больной П., 64 года, перенес не-Q-инфаркт миокарда, стентирование. ОКС развился на фоне ГК (210/120 мм рт. ст.), осложнился сердечной астмой. Стабилизация АД была достигнута только при перипроцедурном и последующем введении урапидила (препарат Эбрантил) внутривенно (болюс при перкутанном коронарном вмешательстве и инфузия 25-50 мг на следующие сутки). У пациента в анамнезе АГ более 10 лет, устойчивая к терапии. Несмотря на хроническое обструктивное заболевание легких, курит, повышенного питания. Сопутствующие заболевания – гиперплазия простаты, СД. На фоне терапии амлодипином наблюдались небольшие отеки лодыжек.
После перевода из отделения реанимации АД – 140/90-160/100 мм рт. ст., ЧСС – 62 уд/мин. Принимает ингибитор ангиотензинпревращающего фермента (АПФ), амлодипин, бисопролол, гидрохлортиазид, спиронолактон, ацетилсалициловую кислоту и клопидогрель. Постоянно пониженное настроение, неуверенность в достижении целей терапии.
Основной вопрос, который возникает на этапе подбора постоянной терапии в данном случае: нужно ли и можно ли продолжить терапию тем препаратом, который обеспечил купирование ГК и контроль АД после ОКС, то есть Эбрантилом? Эбрантил доступен в пероральной форме, но насколько безопасно применять его после ОКС с учетом «букета» сопутствующей патологии.
Отвечая на вопрос, профессор Е.А. Коваль детально проанализировала и сопоставила характеристики антигипертензивных препаратов второй линии. Эбрантил, подобно другим препаратам с α-блокирующим эффектом, относится ко второй линии лечения АГ (при недостаточной эффективности к терапии препаратами первой линии). Центральные симпатолитики – самая ранняя и патогенетически обоснованная группа препаратов для лечения АГ, однако их применение ограничено побочными эффектами, которые пациенты обычно плохо переносят (седация, сухость во рту). Тем не менее α-адреноблокаторы остаются в экспертных рекомендациях и применяются в США, в том числе имидазолиновые агонисты – моксонидин и рилменидин, которые в меньшей степени влияют на α2-рецепторы и характеризуются лучшей переносимостью. Однако эти препараты также имеют незначительный седирующий эффект. Особо ценным в их действии является параллельное и сбалансированное снижение периферического сосудистого сопротивления, ЧСС, САД и ДАД.
Блокаторы α1-адренорецепторов по сравнению с антигипертензивными препаратами первого ряда (ингибиторами АПФ, сартанами, антагонистами кальция и тем более диуретиками и β-адреноблокаторами) оказывают положительное влияние на углеводно-жировой обмен: повышают чувствительность тканей к инсулину, снижают уровни общего холестерина, триглицеридов. Поэтому, например, моксонидин позиционируется как препарат с преимуществами для пациентов с АГ, ожирением и другими компонентами метаболического синдрома.
На фоне препаратов второй линии терапии АГ, имеющих центральное действие (клонидин, метилдопа, моксонидин), урапидил выделяется двойным механизмом действия и особым сочетанием эффектов:
• не оказывает значительного влияния на ЧСС;
• уменьшает преднагрузку и постнагрузку на миокард у пациентов с эссенциальной гипертензией и болезнью коронарных артерий;
• снижает общее периферическое сосудистое сопротивление;
• сильнее снижает легочное сосудистое сопротивление, чем системное сосудистое сопротивление;
• увеличивает почечный кровоток и снижает почечное сосудистое сопротивление у пациентов с гипертензией и нормальной почечной функцией.
Мишень центрального механизма действия урапидила – 5-НТ1А-рецепторы продолговатого мозга. Модуляция серотонинергических нейронов приводит к нормализации взаимоотношений сердца, почек и барорефлекторных зон сосудов, снижению центрального симпатического тонуса и повышению парасимпатического. Дополнительный периферический механизм действия, лежащий в основе гипотензивного действия, – блокада α1-рецепторов сосудов. Урапидил не влияет на концентрацию ангиотензина II. При длительной терапии концентрации норадреналина, ренина и альдостерона не повышаются.
Из побочных эффектов возможны тошнота, диарея, очень редко сухость во рту, головокружение, головная боль, очень редко нарушения сна и беспокойство, учащение мочеиспускания. Не характерны периферические отеки (как у клонидина и моксонидина), синдром отмены (как у клонидина).
В клинических исследованиях продемонстрированы преимущества урапидила как средства терапии АГ при различных клинических ситуациях. По результатам исследования у пожилых пациентов с СД и резистентной АГ (W. Yang et al. JACC. 2014; 64 (16)) авторы сделали вывод, что урапидил эффективен, хорошо переносится и может быть включен в первую линию терапии в подобных случаях.
В одном из исследований показано, что урапидил снижает активность фибриногена плазмы крови на 24%, в значительно большей степени, чем атенолол (A. Haenni, H. Lithell. Metabolism. 1996; 45 (10): 1221-1229). Ранее в крупных проспективных исследованиях, включая Фремингемское, были обнаружены сильные корреляции концентрации фибриногена с последующими инфарктами и инсультами.
В ряде работ установлено ингибирующее влияние урапидила на серотонинозависимую агрегацию тромбоцитов (J. Storck et al. Int. J. Clin. Pharmacol. Ther. Toxicol. 1990; 28: 303-308; J.G. Orrch et al. Klin. Wochenschr. 1990; 68 (suppl. IXI): 47). Метаанализ данных 1482 пациентов подтвердил положительное влияние урапидила на липидный профиль. За 3 мес терапии по схеме 60 мг 2 раза в сутки отмечено достоверное снижение уровней общего холестерина, триглицеридов, холестерина липопротеинов низкой плотности и повышение холестерина липопротеинов высокой плотности (Pattenie, von Heusinger, Royal Society of Medicine Service, 1992).
С учетом перечисленных преимуществ и отсутствия ограничений на применение после перенесенного ОКС пациенту из клинического случая к проводившейся терапии был добавлен Эбрантил по 60 мг 2 раза в сутки в таблетках. В результате достигнут стойкий контроль АД с показателями в пределах 135/85-140/90 мм рт. ст.
! Симпозиум, посвященный лечению ГК, собрал большое количество слушателей – практических врачей. Вопросы, которые были заданы лекторам, свидетельствовали о том, что ГК, хотя и относится к хорошо знакомым и часто встречающимся состояниям, до сегодняшнего дня остается серьезной проблемой. Решение этой проблемы, то есть успешное лечение криза, во многом зависит от готовности специалистов преодолеть собственную инертность и следовать современным руководствам, используя современные схемы терапии.
Подготовил Дмитрий Молчанов
Статья печатается при содействии ООО «Такеда Украина».
UA/EB/1117/0009
Тематичний номер «Кардіологія, Ревматологія, Кардіохірургія» № 5 (54) листопад 2017 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....