Можливості терапевтичної корекції метаболічноасоційованої жирової хвороби печінки: фокус на комбінацію адеметіоніну та глутатіону
 Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. Саме на актуальності проблеми МАЖХП у сучасному світі, адже це захворювання спостерігається у кожного четвертого дорослого мешканця планети, акцентував увагу професор кафедри терапії НУОЗ України імені П.Л. Шупика, доктор медичних наук Андрій Едуардович Дорофєєв у доповіді «Сучасні можливості надання терапевтичної допомоги пацієнтам із МАЖХП» у рамках ІІ Міжнародної школи «Сучасний лікар: від теорії до практики».
Метаболічноасоційована жирова хвороба печінки (МАЖХП) є однією з найактуальніших проблем сучасної гепатології та внутрішньої медицини в цілому. Стрімке зростання поширеності ожиріння та цукрового діабету (ЦД) 2 типу в популяції призвело до істотного збільшення кількості хворих на МАЖХП, яка охоплює спектр патологічних станів від неускладненого стеатозу до алкогольної хвороби печінки та цирозу, що розвиваються на тлі надлишкового нагромадження ліпідів у гепатоцитах. Саме на актуальності проблеми МАЖХП у сучасному світі, адже це захворювання спостерігається у кожного четвертого дорослого мешканця планети, акцентував увагу професор кафедри терапії НУОЗ України імені П.Л. Шупика, доктор медичних наук Андрій Едуардович Дорофєєв у доповіді «Сучасні можливості надання терапевтичної допомоги пацієнтам із МАЖХП» у рамках ІІ Міжнародної школи «Сучасний лікар: від теорії до практики».
МАЖХП є однією з найпоширеніших патологій гепатобіліарної системи. За даними епідеміологічних досліджень, близько 25% дорослого населення планети мають ознаки МАЖХП, а в деяких країнах Південної Америки, США, Канаді та Мексиці цей показник сягає 45% (E.E. Powell, 2021; Z.M. Younossi, 2016). Висока медико-соціальна значимість проблеми зумовлена не лише значною поширеністю МАЖХП, але й її тісним взаємозв’язком із компонентами метаболічного синдрому (МС) – ожирінням, ЦД 2 типу, дисліпідемією, артеріальною гіпертензією. Доведено, що наявність та прогресування МАЖХП асоціюється з підвищеним ризиком серцево-судинних захворювань та кардіоваскулярною смертністю.
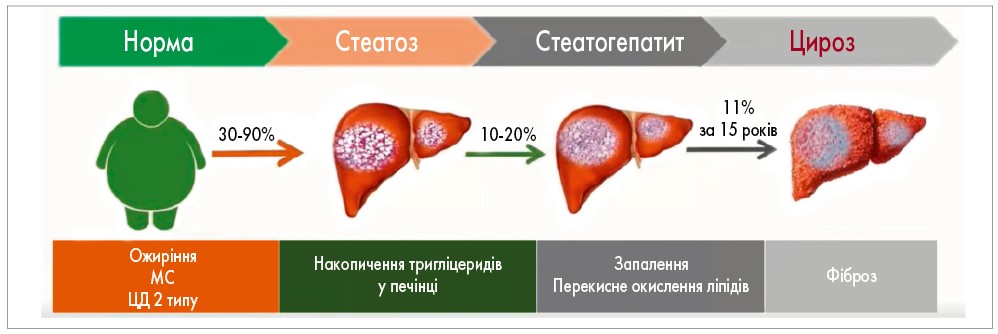
Згідно із сучасними даними, стеатоз печінки спостерігається у 90% хворих з ожирінням (рис.). У 20% цих пацієнтів розвивається стеатогепатит (запальна реакція на тлі надмірного накопичення жиру в клітинах печінки), який протягом 15 років у понад 10% пацієнтів прогресує і призводить до цирозу печінки та може стати причиною летального наслідку. Тому рання діагностика і своєчасне лікування МАЖХП мають критичне значення. Крім того, важливо підкреслити, що МАЖХП може асоціюватися з ураженням інших органів травної системи, зокрема підшлункової залози. Інсулінорезистентність, накопичення ектопічного жиру та ліпотоксичність здатні індукувати стеатоз панкреатоцитів, що в подальшому може призвести до розвитку панкреатиту або ЦД 2 типу. Особливо несприятливим такий сценарій є за наявності в пацієнта додаткових факторів ризику (D.M. Torres, 2012; M. Rugivarorodorn, 2022).
Серед факторів ризику МАЖХП важливу роль відіграють генетичні чинники, зокрема поліморфізми генів, що контролюють продукцію прозапальних цитокінів, лептинову сигналізацію та метаболізм ліпідів. Слід зазначити, що ризик розвитку і прогресування МАЖХП зростає з віком, особливо за наявності інсулінорезистентності. Цікаво, що низька маса тіла при народженні, яка може бути наслідком недостатнього харчування або голодування матері під час вагітності, асоціюється з підвищеним ризиком МАЖХП у дитини у подальшому житті. Цей феномен пояснюється епігенетичним програмуванням обміну речовин плода в умовах дефіциту нутрієнтів (A. Albillos, 2020; Y. Zhao, 2022).
Надмірна маса тіла та ожиріння є ключовими факторами ризику МАЖХП. Близько 80% пацієнтів із МАЖХП мають підвищений індекс маси тіла. Малорухливий спосіб життя також є вагомим фактором ризику МАЖХП. Доведено, що у фізично активних осіб ризик розвитку захворювання в 2-3 рази нижчий порівняно з тими, хто веде сидячий спосіб життя. Крім того, встановлено, що на розвиток МАЖХП впливають рівень освіти та матеріальне становище. Захворювання частіше спостерігалося серед осіб із низьким освітнім та економічним статусом, особливо в розвинених країнах. Безумовно, характер харчування відіграє провідну роль у патогенезі МАЖХП. Раціон із високою енергетичною цінністю, збагачений насиченими жирними кислотами і рафінованими вуглеводами, з низьким вмістом харчових волокон є одним з основних аліментарних факторів ризику захворювання (E.E. Powell, 2021; H. Bing, 2022; R. Sharma, 2022).
Разом із цим слід враховувати, що у розвитку МАЖХП часто відіграють роль декілька факторів, включаючи медикаментозно-індуковані ураження печінки. Жирова дистрофія гепатоцитів є неспецифічною морфологічною ознакою токсичного впливу на печінку багатьох лікарських засобів. Гепатотоксичні препарати здатні посилювати оксидативний стрес і порушувати метаболізм ліпідів, сприяючи прогресуванню МАЖХП. Також необхідно враховувати роль хронічної інтоксикації, асоційованої з коморбідними захворюваннями. В Україні актуальною проблемою залишається туберкульоз, який може супроводжуватися ураженням печінки. Те ж стосується і хронічної інфекції, спричиненої вірусом гепатиту С, яка нерідко перебігає без жовтяниці і тому своєчасно не діагностується. Серед неінфекційних захворювань, здатних індукувати розвиток МАЖХП, важливе значення мають хронічні захворювання легень, запальні захворювання кишечнику, ревматоїдний артрит.
Клінічна картина МАЖХП зазвичай має неспецифічний характер. Підозра на наявність МАЖХП може виникнути за наступних умов:
- при наявності метаболічних порушень, таких як ожиріння, ЦД та МС;
- при підвищенні рівня печінкових ферментів у сироватці крові;
- при хронічній втомі і слабкості нез’ясованого генезу;
- за відсутності інших причин вторинного накопичення жиру в печінці, зокрема надмірного вживання алкоголю (>30 г/день для чоловіків і >20 г/день для жінок) або прийому стеатогенних медикаментів;
- виключенні інших захворювань печінки за допомогою лабораторно-інструментальних методів обстеження.
Спектр супутніх захворювань при МАЖХП доцільно розглядати у рамках МС, який включає збільшення маси тіла, окружності талії, артеріального тиску, рівня глюкози і тригліцеридів натще. За наявності цих критеріїв можна диференціювати первинну і вторинну МАЖХП. Первинна МАЖХП асоціюється з наявністю метаболічних факторів ризику і компонентів МС, а саме:
- окружність талії ≥94 см у чоловіків та ≥80 см у жінок європеоїдної раси;
- артеріальний тиск ≥130/85 мм рт. ст. або застосування антигіпертензивної терапії;
- рівень глюкози натще ≥5,6 ммоль/л (100 мг/дл) або наявність ЦД 2 типу;
- рівень тригліцеридів у сироватці крові >1,7 ммоль/л (150 мг/дл);
- рівень холестерину ліпопротеїдів високої щільності <1,0 ммоль/л (40 мг/дл) у чоловіків та <1,3 ммоль/л (50 мг/дл) у жінок.
Вторинна МАЖХП розвивається під впливом інших етіологічних чинників, не пов’язаних із метаболічними порушеннями, зокрема нераціональне харчування, вживання алкоголю, гепатотоксичних медикаментів тощо. У клінічній практиці переважають випадки стеатогепатиту змішаної етіології. Найбільш часто спостерігається поєднання трьох основних тригерних факторів: прийом алкоголю, надмірне споживання висококалорійної їжі та ожиріння. Ці чинники сприяють розвитку інсулінорезистентності та ЦД 2 типу. Застосування потенційно гепатотоксичних лікарських засобів також може посилювати оксидативний стрес і призводити до прогресування стеатозу в стеатогепатит (Ю.М. Степанов, 2014). Диференційна діагностика МАЖХП та АХП ускладнюється схожістю морфологічних змін, оскільки обидва захворювання можуть проявлятися стеатозом, стеатогепатитом, фіброзом і цирозом. Утім, визначення домінуючого етіологічного фактору має принципове значення для вибору оптимальної лікувальної тактики.
Слід зазначити, що наявність МАЖХП як компоненту МС асоціюється з істотним зростанням кардіоваскулярного ризику. Встановлено, що при поєднанні МАЖХП з іншими критеріями МС ризик серцево-судинної смертності збільшується на 57%, а за наявності додаткових факторів ризику летальність від ускладнень цирозу печінки зростає в 5-10 разів (G. Musso, 2011). У структурі загальної смертності пацієнтів із МАЖХП серцево-судинні захворювання становлять 38%, тоді як цироз печінки – лише 9%. Ці дані свідчать про те, що вплив на патогенетичні ланки МАЖХП дозволяє суттєво знизити ризик кардіоваскулярних катастроф.
Одним із додаткових маркерів вираженості фіброзу печінки при МАЖХП є підвищення рівня гамма-глутамілтранспептидази в сироватці крові (V. Tahan, 2008).
Згідно із сучасними клінічними рекомендаціями, основним методом лікування МАЖХП залишається модифікація способу життя, спрямована на поступове зниження маси тіла. Медикаментозна терапія цього захворювання сьогодні не має достатньої доказової бази. Корекція харчового раціону та обмеження вживання алкоголю видаються простими і дієвими заходами, але потребують належної прихильності пацієнта і нерідко психологічної підтримки. Серед фармакологічних засобів, що досліджуються при МАЖХП, певний інтерес представляють гепатопротектори, зокрема комбінація S-аденозил-L-метіонін (адеметіоніну) та глутатіону.
Адеметіонін посилює процеси β-окислення вільних жирних кислот і синтез глутатіону в гепатоцитах, сприяє елімінації тригліцеридів і ліпопротеїдів високої щільності з печінки, чинить мембраностабілізуючу дію. Також препарат виявляє протизапальний та антифібротичний ефекти за рахунок зниження продукції прозапальних цитокінів (зокрема фактора некрозу пухлин) та підвищення синтезу протизапального інтерлейкіну-10.
Комбінація адеметіоніну та глутатіону (Гепавіста Детокс, «Віста») присутня на фармацевтичному ринку України та успішно застосовується для базисної терапії МАЖХП протягом тривалого часу. S-аденозил-L-метіонін є ключовою амінокислотою, що забезпечує нормальне функціонування гепатоцитів, регулює численні метаболічні процеси, чинить антиоксидантну дію, сприяє підвищенню рівня ендогенного глутатіону в печінці. Окрім гепатопротекторних властивостей, адеметіонін виявляє нейропротекторну та антидепресивну активність, що має велике значення в умовах хронічного стресу, зумовленого зовнішньою агресією проти України. Адеметіонін регулює процеси апоптозу гепатоцитів, впливаючи на експресію відповідних генів.
Глутатіон є потужним внутрішньоклітинним антиоксидантом і детоксикантом, що підвищує резистентність гепатоцитів до ушкоджуючих факторів, нейтралізує токсичні сполуки, запобігає їх абсорбції в шлунково-кишковому тракті, а також забезпечує регенерацію інших антиоксидантних систем (вітаміни С та Е). Ефективність і безпечність глутатіону підтверджені в багатьох клінічних дослідженнях.
Гепавіста Детокс є комбінованим препаратом, що містить унікальне поєднання адеметіоніну та глутатіону, які характеризуються потужною цитопротекторною дією, чинять комплексний гепатопротекторний ефект, зменшуючи оксидативний стрес, покращуючи детоксикаційну функцію печінки та стимулюючи регенерацію гепатоцитів.
Рекомендована доза препарату Гепавіста Детокс для дорослих становить 1 таблетку двічі на добу, за годину до або через 2 години після прийому їжі, її необхідно запити склянкою води. Курс прийому може проводитися двічі на рік або за рекомендацією лікаря. Оптимальна тривалість курсу становить 4-6 тижнів.
Таким чином, МАЖХП є важливою медико-соціальною проблемою, що характеризується складним і багатофакторним патогенезом, потребує комплексної діагностики з урахуванням можливості розвитку коморбідних уражень інших органів і систем. Терапевтичні заходи при МАЖХП мають бути комплексними та індивідуалізованими, включати модифікацію способу життя і застосування патогенетично обґрунтованих гепатопротекторів, зокрема комбінації аденозилметіоніну та глутатіону (Гепавіста Детокс). Гепавіста Детокс є ефективним засобом для комплексного захисту та нормалізації функції печінки, що містить унікальну комбінацію адеметіоніну і глутатіону з доведеною цитопротекторною та нейропротекторною дією.
Підготувала Анна Сочнєва
Тематичний номер «Гастроентерологія. Гепатологія. Колопроктологія» № 1 (71) 2024 р.
СТАТТІ ЗА ТЕМОЮ Гастроентерологія
Інфекція Helicobacter pylori (H. pylori) офіційно визнана інфекційним захворюванням і включена до Міжнародної класифікації хвороб (МКХ) 11-го перегляду, тому рекомендовано лікувати всіх інфікованих пацієнтів. Проте, зважаючи на широкий спектр клінічних проявів, пов’язаних із гастритом, викликаним H. pylori, лишаються специфічні проблеми, які потребують регулярного перегляду для оптимізації лікування. ...
Відтворення майбутнього здорової нації – один з найважливіших сенсів існування теперішнього покоління. День боротьби з ожирінням нагадує нам про поширеність цього проблемного явища і важливість попередження його наслідків. Ожиріння може мати вплив на різні аспекти здоров'я, включаючи репродуктивне....
Вивчення клініко-патогенетичних особливостей поєднаного перебігу остеоартрозу (ОА) у хворих із метаболічними розладами, які характеризують перебіг метаболічного синдрому (МС), зокрема цукровим діабетом (ЦД) 2 типу, ожирінням (ОЖ), артеріальною гіпертензією (АГ), є актуальним, оскільки це пов’язано з неухильним збільшенням розповсюдженості цього захворювання, недостатньою ефективністю лікування, особливо за коморбідності з іншими захворюваннями, які патогенетично пов’язані з порушеннями метаболічних процесів. ...
Синдром подразненого кишечнику (СПК) є одним з найпоширеніших захворювань органів травлення (до 20% серед дорослого населення). Характерними ознаками СПК є хронічний абдомінальний біль, порушення дефекації, метеоризм. Дотепер остаточно не з’ясована етіологія цього стану, проте доведено роль низки різнопланових, взаємопов’язаних між собою факторів у його розвитку. До них відносять: дисфункцію осі «мозок – кишечник», вісцеральну гіперчутливість, моторні порушення, підвищену проникність кишечнику, запалення низького ступеня, дисбіоз....