Рекомендації Європейського товариства кардіології/Європейського товариства гіпертензії з лікування артеріальної гіпертензії – 2018
Нещодавно були опубліковані оновлені рекомендації з лікування артеріальної гіпертензії (АГ). Цьогорічний документ є дуже ґрунтовним і містить кілька оновлень та повністю нових розділів, наприклад, про вплив висоти над рівнем моря на артеріальний тиск (АТ); АГ та хронічні обструктивні захворювання легень; АГ та статеву дисфункцію; АГ та лікування раку; глюкозознижувальні засоби та АТ тощо. Оновлення стосуються оцінки кардіоваскулярного ризику, контролю АТ при гострому інсульті та у вагітних. Основні відмінності в порівнянні з рекомендаціями 2013 року представлені в таблиці.
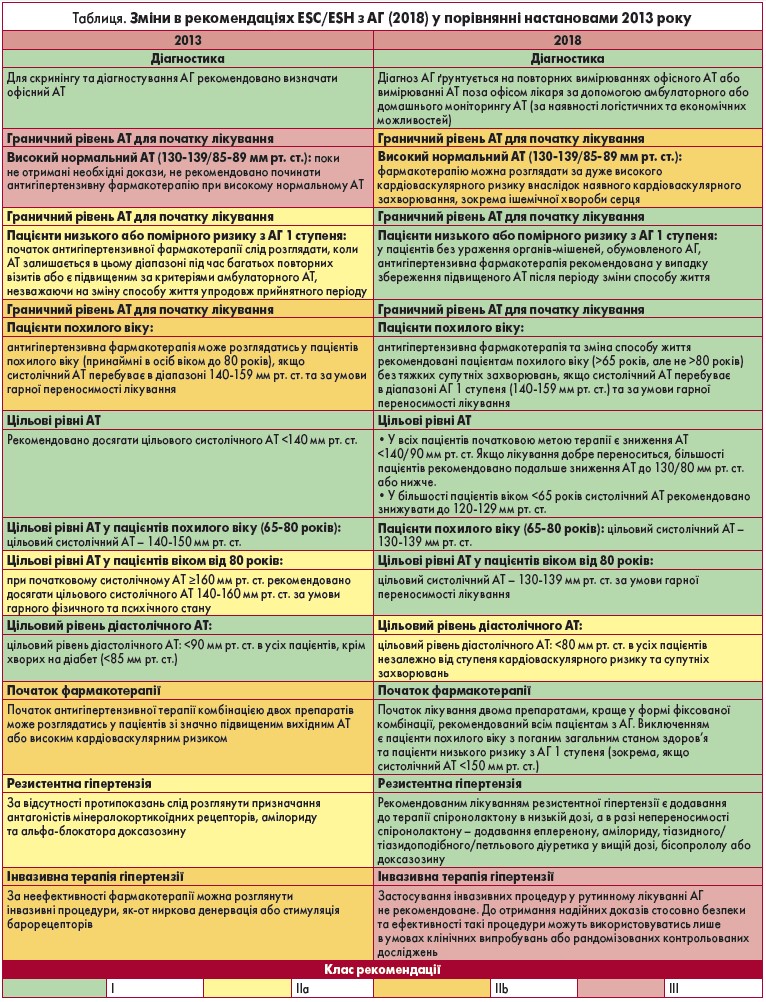 Цікавим є визначення АГ, яке подається в рекомендаціях. Відповідно до нього, АГ – це рівень АТ, при якому переваги лікування (фармакологічного чи немедикаментозного) однозначно переважують пов'язані з ним ризики. Однак цифрове визначення у нових європейських настановах, на відміну від американських, не змінилося. Гіпертензією вважається офісний тиск, що перевищує показник 140/90 мм рт. ст. Однак цільовими рівнями, до яких необхідно прагнути, є дещо нижчі – за умов хорошої переносності лікування у більшості осіб <65 років рекомендується досягати систолічного АТ 120-129 мм рт. ст., у пацієнтів віком 65-80 років та >80 років – 130-139 мм рт. ст. Зниження показників АТ до <120 мм рт. ст. є недоцільним, оскільки не супроводжується жодними додатковими перевагами.
Цікавим є визначення АГ, яке подається в рекомендаціях. Відповідно до нього, АГ – це рівень АТ, при якому переваги лікування (фармакологічного чи немедикаментозного) однозначно переважують пов'язані з ним ризики. Однак цифрове визначення у нових європейських настановах, на відміну від американських, не змінилося. Гіпертензією вважається офісний тиск, що перевищує показник 140/90 мм рт. ст. Однак цільовими рівнями, до яких необхідно прагнути, є дещо нижчі – за умов хорошої переносності лікування у більшості осіб <65 років рекомендується досягати систолічного АТ 120-129 мм рт. ст., у пацієнтів віком 65-80 років та >80 років – 130-139 мм рт. ст. Зниження показників АТ до <120 мм рт. ст. є недоцільним, оскільки не супроводжується жодними додатковими перевагами.
Одною з нових концепцій у діагностиці АГ є збільшення важливості позаофісного вимірювання АТ, тобто домашнього та амбулаторного моніторування. Саме ці методи дозволяють виявити АГ білого халата та масковану АГ. Крім того, істотно знизити чи ліквідувати вплив ефекту білого халата на рівень АТ дозволяє автоматичне вимірювання АТ за допомогою спеціальних пристроїв, яке виконується за відсутності медичного персоналу в кабінеті. Таке вимірювання було використано у дослідженні SPRINT, яке вказує, що більш інтенсивний контроль систолічного АТ (121 проти 136 мм рт. ст.) асоціюється зі зниженням кількості значущих кардіоваскулярних подій на 25%, а смертності від усіх причин – на 27%. З огляду на застосовувану методику вимірювання ці результати є суперечливими і викликають безліч дискусій у науковому товаристві. На думку авторів рекомендацій, систолічний АТ при автоматичному вимірюванні за відсутності лікаря зазвичай є на 5-15 мм нижче, ніж при звичайному офісному контролі. Тому існує пропозиція робити поправку на метод вимірювання АТ, вважаючи приблизним рівнем більш інтенсивного контролю у SPRINT 130-140 мм рт. ст., а менш інтенсивного – 140-150 мм рт. ст.
Фізикальне обстеження пацієнта з АГ має складатися з визначення маси тіла та зросту з подальшим розрахунком індексу маси тіла, вимірювання обводу талії; виявлення опосередкованого АГ ушкодження органів (неврологічне обстеження, встановлення когнітивного статусу; пальпація та аускультація серця та сонних артерій; пальпація периферійних артерій; порівняння АТ на двох руках); пошук ознак вторинних АГ (нейрофіброматозні плями кольору кави з молоком (феохромоцитома), пальпація нирок (полікістоз), вислуховування серця та ниркових артерій (коарктація аорти, реноваскулярні АГ), співставлення характеристик пульсу на променевій та стегновій артеріях (коарктація аорти), ознаки хвороби Кушинга, акромегалії, патологічних станів щитоподібної залози). Базовими скринінговими лабораторними та інструментальними тестами є електрокардіографія у 12 відведеннях, фундоскопія, визначення співвідношення альбуміну та креатиніну в сечі, визначення креатиніну крові з подальшою оцінкою швидкості клубочкової фільтрації. Таким етапом є більш детальні обстеження (ехокардіографія, ультразвукове дослідження сонних артерій, ультразвукове дослідження черевної порожнини та позаочеревинного простору з доплерографією, визначення швидкості розповсюдження пульсової хвилі та гомілково-плечового індексу, виявлення відхилень у когнітивній функції, візуалізаційні обстеження головного мозку.
У оновленому документі є деякі зміни термінології. Наприклад, замість поняття «ураження органів-мішеней» треба застосовувати вираз «опосередковане АГ ураження органів». На думку авторів, останній термін точніше відображає структурні та/або функціональні зміни серця, судин, мозку, сітківки та нирок, спричинені підвищенням тиску.
Погляди на лікування також дещо змінилися. У веденні пацієнтів похилого та старечого віку необхідно звертати увагу не на хронологічний вік, а на індивідуальні біологічні показники: слабкість, здатність до самообслуговування, переносимість лікування. Рекомендації наголошують, що ніколи не треба відмовлятися від лікування чи припиняти його лише у зв’язку з віком, якщо пацієнт добре переносить призначені медикаменти.
Хворим з високим нормальним АТ (130-139/85-89 мм рт. ст.) треба не тільки наполягати на модифікації способу життя, а й розглянути можливість медикаментозного лікування за наявності високого кардіоваскулярного ризику (наприклад, за умов ішемічної хвороби серця).
Цьогорічні рекомендації також віддають перевагу застосуванню фіксованих комбінацій, які віднині вважаються оптимальним варіантом стартової терапії для більшої частини хворих з АГ. Основні п’ять класів антигіпертензивних препаратів залишилися незмінними з настанов 2013 року, але з’явилися певні нюанси: тепер вказано, що базу лікування повинні складати інгібітори ангіотензинперетворюючого ферменту чи блокатори рецепторів до ангіотензину ІІ у комбінації з блокатором кальцієвих каналів та/або тіазидним чи тіазидоподібним діуретиком. Бета-блокатори слід додавати в разі наявності специфічних показань. Четвертим препаратом зазвичай розглядається спіронолактон, іншими варіантами є еплеренон, амілорид, доксазозин, бісопролол. Перед встановленням діагнозу «резистентна АГ» необхідно виключити наявність вторинних гіпертензій, переконатися у задовільній прихильності до лікування та підтвердити підвищення АТ за допомогою амбулаторного та/або домашнього моніторування.
У настановах також наголошено, що слід ретельно стежити за прихильністю пацієнта до лікування, оскільки цей показник є однією з запорук успіху в контролі АГ. До ведення пацієнта (навчання, підтримка, спостереження) треба активно залучати медсестер та фармацевтів, оскільки робота мультидисциплінарної команди збільшує ймовірність ефективного контролю АТ.
Підготувала Лариса Стрільчук
Медична газета «Здоров’я України 21 сторіччя» № 18 (439), вересень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...




