Системные проявления аутоиммунных заболеваний: мультидисциплинарный подход к проблеме
24-25 марта в г. Киеве состоялась научно-практическая конференция «Обоснование и направления инновационной терапии в ревматологии», в ходе которой ведущими специалистами Украины был рассмотрен широкий перечень актуальных проблем диагностики и терапии системных заболеваний. В рамках мероприятия была проведена панельная дискуссия в инновационном формате с использованием мультидисциплинарного подхода: многоообразие проявлений аутоиммунных заболеваний в клинической практике было проанализировано с позиций ревматолога, гастроэнтеролога и дерматолога.
 Существует ряд аутоиммунных заболеваний, проявления которых затрагивают одновременно несколько органов и систем организма. Зачастую такие ситуации являются проблемными как для пациентов, банально не знающих, к какому специалисту следует обратиться при первых жалобах, так и для врачей, узкая специализация которых не всегда позволяет увидеть проблему в целом, провести обследование в адекватном объеме и назначить корректное лечение.
Существует ряд аутоиммунных заболеваний, проявления которых затрагивают одновременно несколько органов и систем организма. Зачастую такие ситуации являются проблемными как для пациентов, банально не знающих, к какому специалисту следует обратиться при первых жалобах, так и для врачей, узкая специализация которых не всегда позволяет увидеть проблему в целом, провести обследование в адекватном объеме и назначить корректное лечение.
Проблеме спондилоартрита (СпА) и системным проявлениям данного заболевания был посвящен доклад заведующей отделением ревматологии и внутренней патологии клинической больницы «Феофания» ГУД (г. Киев), доктора медицинских наук, профессора Ирины Юрьевны Головач.
– СпА – это группа воспалительных ревматических заболеваний, поражающих позвоночник, периферические суставы, связки и сухожилия. Их условно подразделяют на преимущественно аксиальные и преимущественно периферические. К первой группе относятся такие заболевания, как анкилозирующий спондилит (АС) и аксиальный СпА без рентгенологических изменений, ко второй – псориатический (ПА), реактивный и недифференцированный артрит, а также артрит, ассоциированный с воспалительными заболеваниями кишечника (ВЗК). Симптомы СпА крайне многообразны, к их числу относятся такие внескелетные проявления, как увеит, орхит, эпидидимит, аортит, IgA-нефропатия и, конечно же, псориаз и ВЗК. Все это обеспечивает пристальное внимание к СпА со стороны иммунологов, ревматологов, гастроэнтерологов, дерматологов, офтальмологов, микробиологов и т. д. Что же лежит в основе СпА? Согласно современным представлениям, фундаментом патогенеза данного заболевания служат дисфункция иммунной системы (активация свободной формы HLA-В27-гомодимера, повышение содержания цитокинов – интерлейкина (ИЛ) 17 и фактора некроза опухоли (ФНО), стресс эндоплазматического ретикулума (ЭПР), генетические дефекты и факторы окружающей среды (инфекции, травмы, курение). При этом серопозитивными по HLA-В27 являются около 50-60% пациентов с острым передним увеитом, 80% – с АС, 65-80% – с реактивным артритом, 50-74% – с ВЗК, 60-70% – с псориазом. Ревматологами серопозитивность по HLA-В27 рассматривается как важный маркер достаточно быстрого (в течение 5 лет) прогрессирования аксиального СпА без рентгенологических признаков в АС с развернутой рентгенологической картиной изменений сакроилеальных сочленений. Роль HLA-В27 в патогенезе СпА определяется теорией биохимического полиморфизма, объясняющей процесс запуска иммунной реакции нарушением рецепторных взаимосвязей молекулы главного комплекса гистосовместимости с поверхностями иммунокомпетентных клеток (натуральных киллеров, Т- и В-лимфоцитов) с образованием т. н. HLA-В27-гомодимеров вместо нормальных тримеров. Данный процесс называется мисфолдингом (misfolding), он приводит к стрессу ЭПР, а также к повышению активности Т-хелперов 17 типа (Th17) и гиперсекреции цитокина ИЛ‑23, которые, в свою очередь, дополнительно усугубляют негативное воздействие на ЭПР, нарушение структуры и функции которого вызывает патогенетические изменения уже не на молекулярном, а на клеточном уровне. ИЛ‑23 также способен индуцировать гиперсекрецию провоспалительных цитокинов (ИЛ‑17, ФНО, ИЛ‑1, ИЛ‑6), обусловливающих развитие характерного воспалительного процесса. Именно синергизм ИЛ‑23 и Th17 сегодня принято считать основной осью патогенеза СпА, провоцирующей нарушения иммунного гомеостаза кишечника, сбои в механизмах врожденного и адаптивного иммунитета и т. д.
Ключевым местом образования ИЛ‑23 при СпА является слизистая оболочка кишечника, благодаря чему в желудочно-кишечном тракте (ЖКТ) формируется своеобразный порочный круг, в котором гиперсекреция ИЛ‑23 вызывает нарушение образования дефенсинов (противомикробных пептидов с иммунологической активностью) с последующей дисфункцией клеток Панета и активацией дендритных клеток. Последние, являясь антигенпрезентирующими клетками (АПК), становятся фактором запуска провоспалительной цитокиновой реакции с вовлечением ИЛ‑23, благодаря чему процесс повторяется по циркулярной схеме. Кишечник – это иммунный орган человека, в котором локализовано около 80% иммунокомпетентных клеток, поэтому указанные нарушения имеют серьезные последствия как для ЖКТ, так и для организма в целом.
Для СпА характерны следующие изменения в кишечнике:
• нарушение барьерной функции эпителия и процесса распознавания антигенов;
• сбои в передаче сигнала от АПК;
• нарушение функционирования моноцитов, макрофагов, Т- и В-лимфоцитов;
• развитие хронического воспаления слизистой оболочки.
Частота ВЗК при различных формах СпА варьирует, оставаясь неизменно высокой. Так, микроскопические признаки воспаления кишечника обнаруживаются у 90% пациентов с постэнтероколитическим реактивным артритом, у 80% – с ювенильным СпА, у 65% – с недифференцированным СпА, у 60% – с АС и у 46% – с ПА. Такое тесное взаимодействие между кишечником и опорно-двигательным аппаратом имеет логичное объяснение. Воспалительные изменения в кишечнике, связанные с мисфолдингом и осью ИЛ‑23/Th17, вызывают сбои в работе микробиома ЖКТ и биохимический стресс. Все эти процессы усиливают экспрессию иммунокомпетентных клеток, провоцирующих гиперсекрецию провоспалительных цитокинов, с последующим развитием остеопролиферации, костного воспаления и потери костной массы с формированием синдесмофитов и возникновением анкилоза.
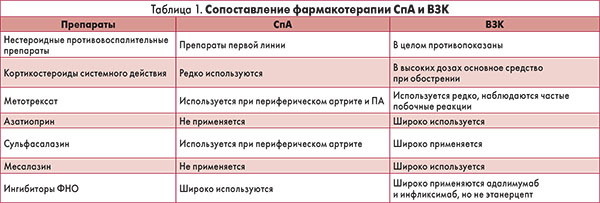
Коморбидность ВЗК и СпА связана также со сложностью подбора адекватной схемы терапии. В таблице 1 представлены основные группы препаратов, используемых в терапии СпА, и их возможное влияние на течение ВЗК.
Рассматривая проблему СпА, следует более детально остановиться на ПА. Известно, что бляшечный псориаз обычно предшествует поражению суставов. В среднем кожные симптомы опережают суставные на 10 лет, однако последние могут развиваться и непосредственно сразу после диагностики псориаза, имея в таких случаях быстропрогрессирующий характер. Считается, что вероятность развития ПА определяется псориатическим фенотипом. При этом значимыми клиническими предикторами ПА у больных псориазом являются:
• бляшечный псориаз;
• псориаз головы;
• >3 очагов поражения;
• мужской пол;
• себорейный псориаз;
• перианальный и межъягодичный псориаз;
• поражение ногтей.
Наиболее часто поражаемыми суставами при псориазе являются шейные, плечевые, локтевые, лучезапястные, коленные, голеностопные, мелкие суставы кистей и стоп, а также сакроилеальные сочленения и суставы позвоночника. В зависимости от клинических проявлений выделяют 5 основных вариантов ПА:
• асимметричный олигоартрит;
• симметричный полиартрит;
• преимущественное поражение дистальных межфаланговых суставов;
• преимущественно спондилоартрит;
• деструктивный (мутилирующий) артрит.
Важным также является вопрос коморбидности ВЗК, псориаза и СпА. Так, при наличии псориаза риск развития болезни Крона (БК) и неспецифического язвенного колита (НЯК) в среднем в 2 раза выше, чем у здоровых лиц, а пациенты с БК и НЯК, в свою очередь, имеют высокий риск возникновения СпА, псориаза, бронхиальной астмы, бронхита и перикардита. Такая ситуация, безусловно, требует мультидисциплинарного подхода: например, пациент с ПА должен быть обследован как ревматологом, так и дерматологом, решение о терапевтической тактике, применимой к данному больному, должно быть также мультидисциплинарным и учитывать степень тяжести как первого, так и второго заболевания. Аналогичного подхода требуют и ВЗК на фоне СпА – после обследования гастроэнтерологом (фиброгастроскопия, биопсия, определение фекального кальпротектина, лактоферрина) больной должен быть осмотрен ревматологом с последующим формированием комплексной схемы лечения, оптимальной для конкретного пациента.
 О поражениях кожи и суставов у больных с ВЗК рассказал профессор кафедры внутренней медицины № 1 Национального медицинского университета им. А. А. Богомольца (г. Киев), доктор медицинских наук Андрей Эдуардович Дорофеев.
О поражениях кожи и суставов у больных с ВЗК рассказал профессор кафедры внутренней медицины № 1 Национального медицинского университета им. А. А. Богомольца (г. Киев), доктор медицинских наук Андрей Эдуардович Дорофеев.
– В настоящее время ВЗК характеризуются высокой распространенностью во всем мире, оставаясь важной медико-социальной проблемой. Так, средняя распространенность НЯК составляет 70-110, БК – 30-50, недифференцированных колитов – 15-20 случаев на 100 тыс. населения. Среди многообразия клинических проявлений ВЗК наиболее значимыми являются нарушения стула, наличие примесей крови, гноя и/или слизи в кале, снижение массы тела, синдром нарушенного всасывания, абдоминальная боль, изменения лабораторных показателей и, конечно же, внекишечные проявления. При этом частота внекишечных проявлений (по разным данным) существенно варьирует. Так, НЯК сопровождается внекишечными проявлениями в 21-60% (Adler G. et al., 2001), БК – в 47-62% случаев (Mayberry J. еt al., 2007). Наиболее часто при ВЗК отмечаются поражения кожи, суставов и печени (35,5; 33,3 и 32,2% соответственно). Поражения суставов при ВЗК проявляются в виде артралгий, артропатий и артритов с поражением как мелких, так и крупных суставов, а также позвоночника. Артриты при ВЗК чаще всего протекают по одному из 2 типов: тип 1 – олиго- и моноартрит крупных суставов (чаще коленных); тип 2 – полиартрит мелких суставов (как правило, симметричный). Отдельно следует выделить вариант развития анкилозирующего СпА, который отмечается также достаточно часто. Касаясь вопроса связи суставного синдрома с обострением ВЗК, то она характерна, как правило, только для артрита типа 1.
Поражения кожи при ВЗК также достаточно разнообразны, включая воспалительные (гангренозная пиодермия, узловатая эритема), аллергические (крапивница), аутоиммунные (сетчатое ливедо, васкулит), дегенеративно-дистрофические заболевания. При этом поражения кожи и суставов при ВЗК определяются такими факторами:
• генетическая предрасположенность;
• характер поражения кишечника;
• выраженность аутоиммунной агрессии (уровень нарушений иммунитета, перекрестно реагирующие антитела);
• степень метаболических нарушений (нарушения всасывания, детоксикации).
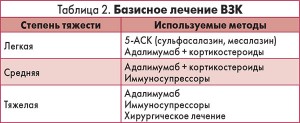
В основе иммунологических механизмов развития суставного воспаления при ВЗК, помимо описанных ранее (Т-хелперная активность, цитокиновый взрыв, разрушающее действие ФНО и т. д.), значимую роль играют аутоантитела к различным клеткам организма. Так, при НЯК обнаруживаются высокие показатели аутоантител к бокаловидным клеткам и гранулоцитам, при БК – к клеткам протоков поджелудочной железы. Все это необходимо учитывать при назначении терапии пациентам с ВЗК, особенно при наличии внекишечных проявлений. Итак, основными целями лечения ВЗК являются: индукция ремиссии, поддержание ремиссии без использования кортикостероидов, профилактика осложнений, предупреждение операции, улучшение качества жизни пациента. Усредненная схема терапии ВЗК представлена в таблице 2.
Основными параметрами, определяющими тактику лечения, являются:
• распространенность и локализация процесса;
• активность ВЗК;
• выраженность воспаления в прямой кишке;
• клиническая форма;
• наличие перианальных изменений;
• эндоскопическая активность;
• наличие внекишечных поражений и их форма.
При этом активность БК, которая всегда соответствует степени тяжести, оценивают по индексу Беста. Активность НЯК определяют по индексам Рахмилевича, Мейо, Трулава-Виттса, причем ее уровень далеко не всегда соответствует степени тяжести. Важно отметить, что при расчете всех перечисленных индексов учитывается наличие/отсутствие внекишечных поражений.
Согласно современным рекомендациям ЕССО, рекомендовано выбирать лечебную тактику в соответствии со степенью тяжести ВЗК. Так, при БК легкой степени тяжести оптимальными препаратами признаны топические стероиды, месалазин, цитостатики (азатиоприн, 6-меркаптопурин) и антибиотики. При среднетяжелой и тяжелой степени БК дополнительно рекомендуется применять комбинацию: системные кортикостероиды + биологическая терапия (адалимумаб). Среди основных рекомендаций по лечению НЯК можно выделить следующие:
• у больных со среднетяжелыми и тяжелыми формами НЯК, резистентными к проводимой терапии, целесообразно применение биологической терапии (анти-ФНО), использование которой способствует репарации слизистой оболочки толстой кишки и индукции ремиссии у данной группы пациентов;
• комбинированное применение любых других иммуносупрессоров менее эффективно, чем монотерапия анти-ФНО;
• использование биотерапии является альтернативой колэктомии у больных с тяжелой формой стероидрезистентного НЯК;
• пациентам, положительно реагирующим на терапию адалимумабом, целесообразно проведение поддерживающего лечения с применением данного препарата, что достоверно снижает риск колэктомии в будущем.
Поскольку суставной и кожный синдромы являются отягощающими состояниями при ВЗК, напрямую влияющими на степень тяжести, то применение биологической терапии при БК и НЯК с ревматологической и дерматологической коморбидностью является патогенетически абсолютно оправданным.

В фокусе внимания заведующего кафедрой дерматовенерологии Национальной медицинской академии последипломного образования им. П. Л. Шупика (г. Киев), доктора медицинских наук, профессора Александра Ивановича Литуса оказались кожные заболевания, наиболее часто сопровождаемые проявлениями суставного синдрома и ВЗК.
Псориаз является ярким примером заболевания, затрагивающего практически все органы и системы, при этом этиология и патогенез псориаза остаются относительно малоизученными. Согласно современному определению, псориаз – это хронический рецидивирующий эритематозно-сквамозный дерматоз многофакторной природы с доминирующим значением в развитии генетических факторов, которые характеризуются эпидермальной гиперплазией с нарушением кератинизации, воспалительными инфильтратами в дерме и эпидермисе, а также повышенным риском развития коморбидных состояний. Согласно статистическим данным, в Украине около 0,2% населения страдают псориазом.
Одну из ключевых ролей в патогенезе псориаза играет мощный провоспалительный цитокин ФНО, гиперсекреция которого вызывает активацию Т-лимфоцитов, миграцию клеток Лангерганса (основных АПК кожи), а также пролиферацию кератиноцитов. Примечательно, что первоначальную гиперсекрецию ФНО провоцируют именно Т-лимфоциты, таким образом, нарушение иммунных механизмов и рецепторных взаимодействий приводит к возникновению порочного круга. Разрушительное действие ФНО реализуется не только при псориазе. Так, при БК ФНО запускает аналогичный процесс пролиферации Т-лимфоцитов с последующим формированием характерных гранулем. При ревматоидном артрите ФНО является фактором, вызывающим пролиферацию фибробластов и деструкцию хрящевой и костной ткани. Очевидно, что на сегодня патогенез псориаза недостаточно изучен, однако доказанная причастность к процессу ФНО определяет наличие взаимосвязи с множеством других системных и аутоиммунных заболеваний, что в конечном итоге является причиной коморбидности. Наиболее часто псориаз сочетается с такими патологическими состояниями, как сердечно-сосудистые заболевания – ССЗ (атеросклероз, артериальная гипертензия, инфаркт миокарда – ИМ, васкулярная патология), метаболические нарушения (сахарный диабет, метаболический синдром), гастроэнтерологические (БК, НЯК), неврологические (рассеянный склероз) и психические (тревожный синдром, депрессия, снижение самооценки, сексуальная дисфункция и др.) заболевания. Казалось бы, какая связь существует между псориазом и ССЗ? Однако системное воспаление на фоне своеобразного цитокинового взрыва с участием ФНО и других провоспалительных факторов провоцирует развитие инсулинорезистентности и эндотелиальной дисфункции с последующими атеросклеротическими поражениями стенки сосудов и закономерным повышением риска возникновения различных ССЗ. Доказано, что псориаз – мощный фактор риска развития ИМ, в том числе у пациентов молодого возраста, причем степень тяжести псориаза прямо коррелирует с частотой возникновения ИМ. Так, относительный риск развития ИМ у пациентов в возрасте 30 лет с псориазом легкой степени тяжести составляет 1,29 (95% доверительный интервал – ДИ – 1,14-1,46), а при тяжелом течении заболевания – 3,10 (95% ДИ 1,98-4,86). Следует отметить, что аналогичные риски у пациентов в возрасте 60 лет значительно ниже (1,08 и 1,36 соответственно). Указанные данные свидетельствуют о том, что наибольший риск развития ССЗ, в частности ИМ, характерен именно для пациентов молодого возраста с тяжелым псориазом. При этом, согласно данным P. Gisondi и соавт. (2007), риск развития метаболического синдрома при псориазе существенно выше, чем среди здоровых лиц, и прямо коррелирует с возрастом пациента. В целом ожидаемая продолжительность жизни у пациентов с псориазом на 6 лет меньше, чем в популяции (73 vs 79; Abuabara K., 2010).
Однако не только коморбидные состояния представляют угрозу жизни и здоровью пациентов с псориазом. Такое заболевание, как ПА, хотя формально и входит в сам диагноз псориаза, является проблемой, зачастую требующей мультидисциплинарного подхода, особенно на этапе диагностики. В целом вопрос ранней диагностики ПА является чрезвычайно актуальным даже в странах с очень высоким уровнем развития медицины и пристальным вниманием к проблеме псориаза. Например, исследование, проведенное в Германии в 2009 г., показало, что среди 1511 пациентов с псориазом, наблюдавшихся у дерматолога, диагноз ПА был установлен только в 3% случаев, при этом в ходе исследования он был диагностирован дополнительно у 17,6% участников. В среднем же, согласно статистическим данным, распространенность ПА в популяции пациентов с бляшечным псориазом составляет 20,6%.
С целью раннего выявления ПА семейными врачами и дерматологами были созданы специальные опросники, например PEST, PASE, EARP и др. Удобным для использования в клинической практике является опросник PEST, включающий 6 простых вопросов для пациента с псориазом:
1. Была ли у Вас когда-нибудь припухлость сустава (суставов)?
2. Говорил ли Вам когда-нибудь врач, что у Вас есть артрит?
3. Отмечали ли Вы когда-либо на ногтях пальцев рук и ног какие-нибудь изменения (в виде точечных углублений либо неровности)?
4. Отмечали ли Вы когда-нибудь боль в области пяток?
5. Были ли у Вас когда-нибудь без видимых причин равномерно припухшие и болезненные пальцы рук или ног?
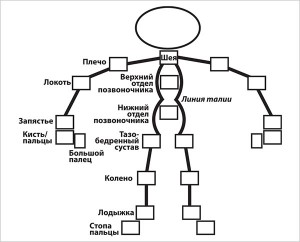
6. На рисунке отметьте суставы, в которых возникает дискомфорт (скованность, припухлость или болезненность).
Оценка каждого утвердительного ответа – 1 балл. Общая сумма баллов ≥3 указывает на наличие ПА. Также лечащему врачу необходимо учитывать наличие или отсутствие у пациента клинических маркеров ПА, к которым относятся поражения волосистой части головы, ногтей, межъягодичной и перианальной областей, тяжелое течение псориаза, феномен Кебнера.
Принцип мультидисциплинарности актуален для псориаза как ни для какого-либо другого дерматологического заболевания. Диагностика и лечение поражений суставов, как правило, представляют определенные трудности для практикующих врачей-дерматологов, поэтому привлечение ревматолога в данной ситуации является не просто желательной, а необходимой мерой. Кроме того, ПА имеет множество проявлений, которые иногда трудно дифференцировать от других заболеваний соединительной ткани и артропатий. Мультидисциплинарный подход способствует улучшению качества диагностики поражений суставов и обеспечивает всесторонний подход к лечению пациентов с псориазом и ПА.
Хочется отметить, что панельная дискуссия в таком непривычном формате вызвала живой интерес аудитории, организаторы конференции выразили надежду, что приглашение специалистов смежных специальностей на научные мероприятия ревматологической тематики позволит не только расширить врачебный кругозор, но и существенным образом повлиять на уровень диагностики аутоиммунных заболеваний. Ведь упомянутые в докладах патологии действительно имеют свойство принимать различные маски, являются трудно диагностируемыми и быстро прогрессируют, представляя колоссальную проблему не только для врачей всех специальностей, но и для общества в целом.
Подготовила Александра Меркулова
Медична газета «Здоров’я України 21 сторіччя» №6 (379), березень 2016 р.
СТАТТІ ЗА ТЕМОЮ Ревматологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....
Зв’язок між рівнем сироваткової сечової кислоти (ССК) і ризиком серцево-судинних захворювань (ССЗ) упродовж багатьох років є предметом вивчення дослідників. Установлено, що рівень ССК – незалежний предиктор смерті від усіх причин і серцево-судинної смерті, зокрема від гострого коронарного синдрому, інсульту та серцевої недостатності (СН). Також опубліковано багато робіт про зв’язок між ССК і функцією нирок. Попри значну кількість публікацій, деякі моменти, а саме: яким є оптимальний поріг ССК для визначення ризику ССЗ, чи необхідна корекція значень ССК для функції нирок, чи є ССК ключовим патологічним елементом метаболічної дисрегуляції, потребують прояснення....