Консенсус щодо лікування серцевої недостатності зі збереженою фракцією викиду
Частина 1 Частина 2
Американська колегія кардіологів (ACC) має довгу історію розробки документів, необхідних для створення настанов щодо лікування пацієнтів із серцево-судинними захворюваннями (ССЗ). У більшості випадків ці документи створювали для доповнення рекомендацій із клінічної практики та інформування клініцистів про нові докази, або ті, щодо яких ще не отримано достатньо даних належної якості. Проте досі є численні прогалини, що свідчить про потребу в більш спрощених та ефективних процесах впровадження найкращих передових практик із надання медичної допомоги. Пропонуємо до вашої уваги огляд Консенсусного документа експертів з алгоритмів (ACC, 2023) щодо лікування пацієнтів із серцевою недостатністю зі збереженою фракцією викиду (СНзЗФВ) (M.M. Kittleson et al. «2023 ACC Expert Consensus Decision Pathway on management of heart failure with preserved ejection fraction: a report of the American College of Cardiology Solution Set Oversight Committee». J Am Coll Cardiol [2023 May 9; 81 (18): 1835‑1878]).
Центральним у стратегічному плані ACC є генерування практичних знань – концепція, зосереджена на полегшенні використання клінічної інформації, обміну нею, її інтеграції та оновлення. Для цього ACC перейшов від розробки окремих документів до створення інтегрованих кейсів рішень, необхідних для вдосконалення лікування та поліпшення здоров’я пацієнтів. Такі рішення стосуються ключових питань, із якими стикаються медичні бригади, і надають практичні вказівки, які слід застосовувати безпосередньо під час надання допомоги пацієнтові. Вони використовують як усталені, так і нові методи для поширення інформації про ССЗ та відповідні методи лікування, відображають поточні докази та свідчать про прогалини, які вдосконалюються із часом.
На думку голови наглядового комітету зі створення кейсів рішень ACC, докторки Ніколь М. Бхаве, ключовим компонентом таких тактик є Консенсусні рішення експертів з алгоритмів (Expert Consensus Decision Pathways – ECDP). ECDP не призначені для надання єдиних правильних відповідей на клінічні запитання; вони радше заохочують клініцистів враховувати низку важливих чинників для визначення планів лікування пацієнтів.
У разі потреби ECDP прагнуть забезпечити уніфіковане формулювання рекомендацій щодо клінічної практики, використання відповідних критеріїв та клінічної політики ACC.
Масштаби проблеми
Попри прогрес розвитку терапевтичних підходів, серцева недостатність (СН) продовжує залишатися основною причиною захворюваності та смертності в усьому світі з ризиком розвитку протягом життя для осіб віком 40 років приблизно 20% (Lloyd-Jones et al., 2002). Хоча показники загальної захворюваності на СН у США виглядають стабільними або навіть знижуються, частота СНзЗФВ продовжує зростати (Gerber et al., 2015; Tsao et al., 2018). Як відомо, на СНзЗФВ зараз припадає понад 50% випадків СН, а її наслідки подібні до СН зі зниженою фракцією викиду (СНзнижФВ) (Virani et al., 2020; Shah et al., 2017).
Нерідко СНзЗФВ недооцінюють, що призводить до значних видатків ресурсів служб охорони здоров’я.
Раніше варіанти терапії обмежувалися лікуванням супутніх захворювань; проте революційні досягнення останнього десятиліття щодо патофізіології СНзЗФВ, удосконалені методи діагностики та розуміння предикторів нині дають можливість розробляти нові ефективні стратегії лікування. Дані нещодавніх клінічних досліджень свідчать про зростання потреби в точному діагностуванні та своєчасному впровадженні терапії на основі настанов (guideline-directed medical therapy – GDMT).
Усе це спонукало фахівців ACC до створення цього Консенсусного документа, метою якого є вирішення основних питань, пов’язаних із СНзЗФВ, а саме:
- яким має бути підхід до лікування пацієнта із задишкою;
- як подолати діагностичну дилему та визначити необхідність подальшого тестування;
- як виключити стани, що імітують СНзЗФВ, щоб уникнути хибного діагнозу;
- як вести пацієнта із супутніми захворюваннями та долати складнощі в лікуванні;
- як ініціювати та оптимізувати терапію на підставі настанов;
- коли й навіщо звертатися до кардіолога чи фахівця із СН;
- як поліпшити доступність медичної допомоги;
- як розпізнати зумовлені статтю відмінності щодо діагностування та лікування.
Діагностування СНзЗФВ
Універсальне визначення СН передбачає наявність симптомів, спричинених структурними / функціональними серцевими аномаліями, і відповідність принаймні одній із таких умов: 1) підвищення рівня натрійуретичних пептидів; 2) об’єктивні ознаки кардіогенного застою в легеневих венах або системного венозного застою (Bozkurt et al., 2021).
Хоча ці критерії чіткі, існують нюанси та проблеми, які також слід враховувати під час діагностування СНзЗФВ. Першою проблемою є з’ясування того, яке порогове значення фракції викиду (ФВ) зумовлює СНзЗФВ. На підставі консенсусу Консорціуму співпраці та академічних досліджень із серцевої недостатності США, підтвердженого універсальним визначенням СН, СНзЗФВ визначається як клінічний діагноз СН із фракцією викиду лівого шлуночка (ФВЛШ) ≥50% (Abraham et al., 2020; Bozkurt et al., 2021). Зокрема, 40‑50% пацієнтів із ФВ мають СН із помірно зниженою ФВ (СНпомзнижФВ). Ця різноманітна група охоплює тих, у кого зменшується тяжкість СНзнижФВ, або осіб зі збереженою ФВ, у яких зростає тяжкість СН. Розділення пацієнтів із СНпомзнижФВ і СНзФВ є корисним, оскільки воно допомагає визначити окрему категорію пацієнтів зі стабільно збереженою ФВ, а також тому, що показники ФВ можуть різнитися залежно від методів візуалізації та інтерпретації даних.
Іншою проблемою в діагностуванні СНзЗФВ є використання правильної термінології. Так, СНзЗФВ не є синонімом «діастолічної дисфункції». Наявність ознак діастолічної дисфункції за даними ехокардіографії (ЕхоКГ) не є ані специфічною, ані достатньою для встановлення діагнозу СНзЗФВ. Визначення «діастолічна СН» згідно з Міжнародною класифікацією хвороб 10-го перегляду (МКХ‑10) не є точним або відповідним терміном для сукупності симптомів, які фіксують в осіб із СНзЗФВ.
Ще одна серйозна проблема, пов’язана з діагностуванням СНзЗФВ, полягає в тому, що не існує єдиного тесту, який уможливив би остаточно встановити достовірний діагноз. Тому надзвичайно важливо брати до уваги потенційну наявність станів, що імітують СНзЗФВ, зумовлених як кардіальними, так і некардіальними причинами, що можуть супроводжуватися ознаками застійних явищ та/або симптомами задишки, непереносимості фізичних вправ або застійних явищ за збереженої ФВ.
Ці «імітатори» мають різні патофізіологічні механізми, і неврахування додаткових діагнозів може призвести до втрати можливостей для впровадження ефективної терапії, спрямованої на захворювання.
Лікуванням пацієнтів із СНзЗФВ
Навіть якщо діагноз СНзЗФВ підтверджено, залишаються терапевтичні проблеми. Клініцистам слід зважати на роль супутніх станів, їхній вплив на симптоми і прогноз, залучати немедикаментозні варіанти для зменшення симптомів захворювання, а також застосовувати терапію на підставі настанов щодо поліпшення якості життя, зменшення частоти госпіталізації (як пов’язаних, так і не пов’язаних із СН) і підвищення виживаності.
Впровадження високоякісної допомоги потребує мультидисциплінарної співпраці. Наявність труднощів зі встановленням діагнозу та досягненням прогресу в лікуванні зумовлює необхідність переосмислення медичної допомоги пацієнтам із СНзЗФВ. Автори Консенсусу зазначають, що метою цього документа є надання практичних і спрощених алгоритмів діагностування та ведення пацієнтів з урахуванням нових даних клінічних досліджень.
Ведення пацієнток із серцевою недостатністю зі збереженою фракцією викиду
Проблеми, пов’язані з діагностуванням і лікуванням пацієнтів із СНзЗФВ, актуальніші для жінок, які мають вищу ФВ і більшою мірою збережену глобальну поздовжню деформацію ЛШ порівняно із чоловіками, тому ймовірність зниження ФВ у них менша (Chung et al., 2006; Sugimoto et al., 2017).
За прогнозами, захворюваність на СН у жінок зросте на >30% найближчим десятиліттям (Mohebi et al., 2022).
Ризик розвитку СН упродовж життя становить приблизно 20% у жінок віком до 40 років і збільшується майже до 30% у віці 55 років (Lloyd-Jones et al., 2002).
Ретельний анамнез вагітностей важливий, оскільки також може бути прогностичним для СНзЗФВ. Прееклампсія в анамнезі, на додаток до звичайних чинників ризику, пов’язана з підвищеним ризиком госпіталізації з приводу СНзЗФВ; особливу увагу слід приділяти представницям груп населення з недостатнім доступом до якісної медичної допомоги (Williams et al., 2021).
Методи
ACC розробила структурований формат інтерактивного обговорення важливих тем і проблем, пов’язаних із діагностуванням і лікуванням СНзФВ, за участю широкої групи зацікавлених сторін (лікарів, фармацевтів, висококваліфікованих спеціалістів-практиків і представників пацієнтів) («Heart House Roundtables») (Morris et al., 2019).
Дискусії були зосереджені на реальних проблемах, пов’язаних із точним діагностуванням та належним лікуванням СНзФВ, визнанням значущого впливу даних випробувань і застосування схвалених ліків для поліпшення результатів.
Це сприяло подоланню прогалини в спілкуванні серцево-судинних клініцистів і лікарів первинної ланки медичної допомоги, які спільно лікують пацієнтів із СНзФВ.
GDMT (Guideline-Directed Medical Therapy): адекватне медикаментозне лікування згідно з настановами з клінічної практики
СН (серцева недостатність): структурні / функціональні серцеві аномалії та відповідність принаймні одній із таких умов: 1) підвищення рівня натрійуретичних пептидів; 2) об’єктивні ознаки кардіогенного застою в легеневих венах або системного венозного застою (Bozkurt et al., 2021). Подія серцево-судинної недостатності, зокрема госпіталізація, визначається критеріями ACC/AHA (Hicks et al., 2015)
СНзнижФВ: СН зі зниженою ФВ, клінічний діагноз СН і ФВЛШ ≤40% (Heidenreich et al., 2022)
СНпомзнижФВ: СН із помірно зниженою ФВ, клінічний діагноз СН і ФВ ЛШ 41‑49% (Heidenreich et al., 2022)
СНполФВ: СН із поліпшеною ФВ (попереднє значення ФВ ЛШ ≤40%, за контрольного вимірювання – ФВ ЛШ >40%)
СНзФВ: СН зі збереженою ФВ, клінічний діагноз СН і ФВ ЛШ ≥50% (основною причиною якої не є інфільтративна / гіпертрофічна кардіоміопатія, клапанні вади, захворювання перикарда або гіперсистолічна СН) (Heidenreich et al., 2022)
Стани, що імітують СНзФВ: клінічний діагноз СН і ФВ ЛШ ≥50% із первинною некардіальною причиною (захворювання нирок / печінки) або основною серцевою причиною (інфільтративна кардіоміопатія, гіпертрофічна кардіоміопатія, клапанні вади, захворювання перикарда або гіперсистолічна СН)
Функціональна класифікація Нью-Йоркської кардіологічної асоціації (NYHA):
Клас I – без обмеження фізичної активності; звичайні фізичні вправи не спричинюють симптомів СН
Клас II – незначне обмеження фізичної активності; комфортний стан у спокої, але звичайне фізичне навантаження спричинює симптоми СН
Клас III – виразне обмеження фізичної активності; комфортний стан у спокої, але менша за звичайну активність спричинює симптоми СН
Клас IV – неспроможність виконувати будь-які фізичні навантаження без симптомів СН або розвиток симптомів СН у стані спокою
Загальні клінічні положення
Автори Консенсусу керувалися підходами доказової медицини до діагностування й лікування СН, рекомендованими у настанові щодо лікування СН Американської кардіологічної асоціації (AHA)/ ACC / Американського товариства з серцевої недостатності (HFSA, 2022) (Heidenreich et al., 2022).
Рішення щодо оптимального ведення пацієнтів відображають пріоритети провідних клініцистів. ECDP не мають на меті замінити належні клінічні судження, оскільки багато питань щодо лікування СНзФВ залишаються без відповіді. За потреби лікар-клініцист може звернутися по допомогу до відповідних експертів (зокрема, фармацевтів, кардіологів, спеціалістів із СН, ендокринологів, нефрологів, фахівців із паліативної допомоги).
ECDP базуються на найякісніших поточних результатах. Нові дані (наприклад, щодо досліджень ефективності додаткових препаратів і пристроїв, а також інших популяцій пацієнтів) матимуть вплив на викладені міркування. Хоча реалізація певних моментів цих рекомендацій може бути доцільною в умовах стаціонару, ECDP переважно зосереджено на веденні амбулаторних пацієнтів.
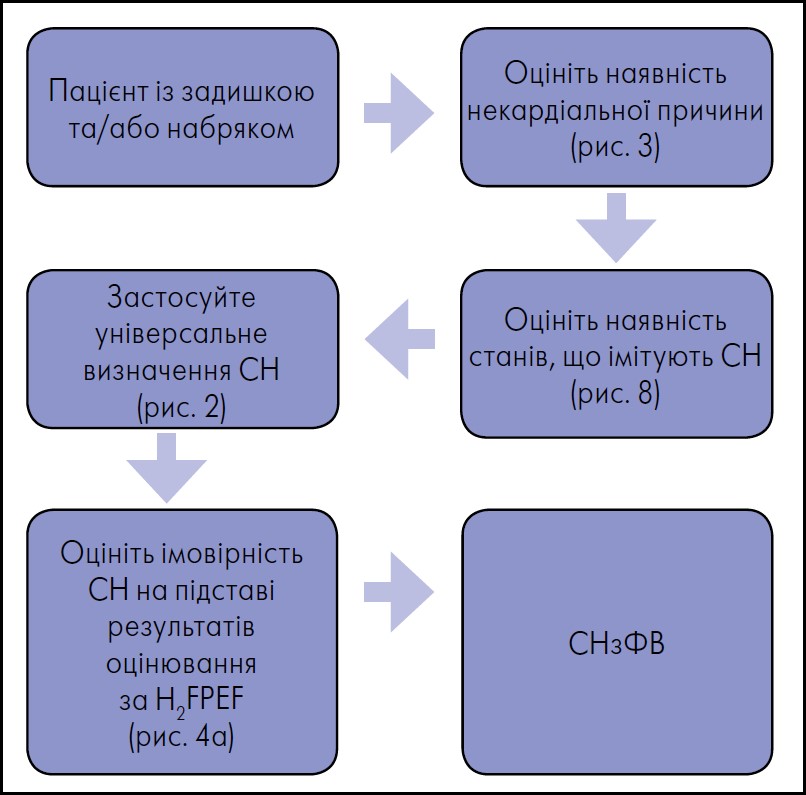
Алгоритм ведення пацієнтів
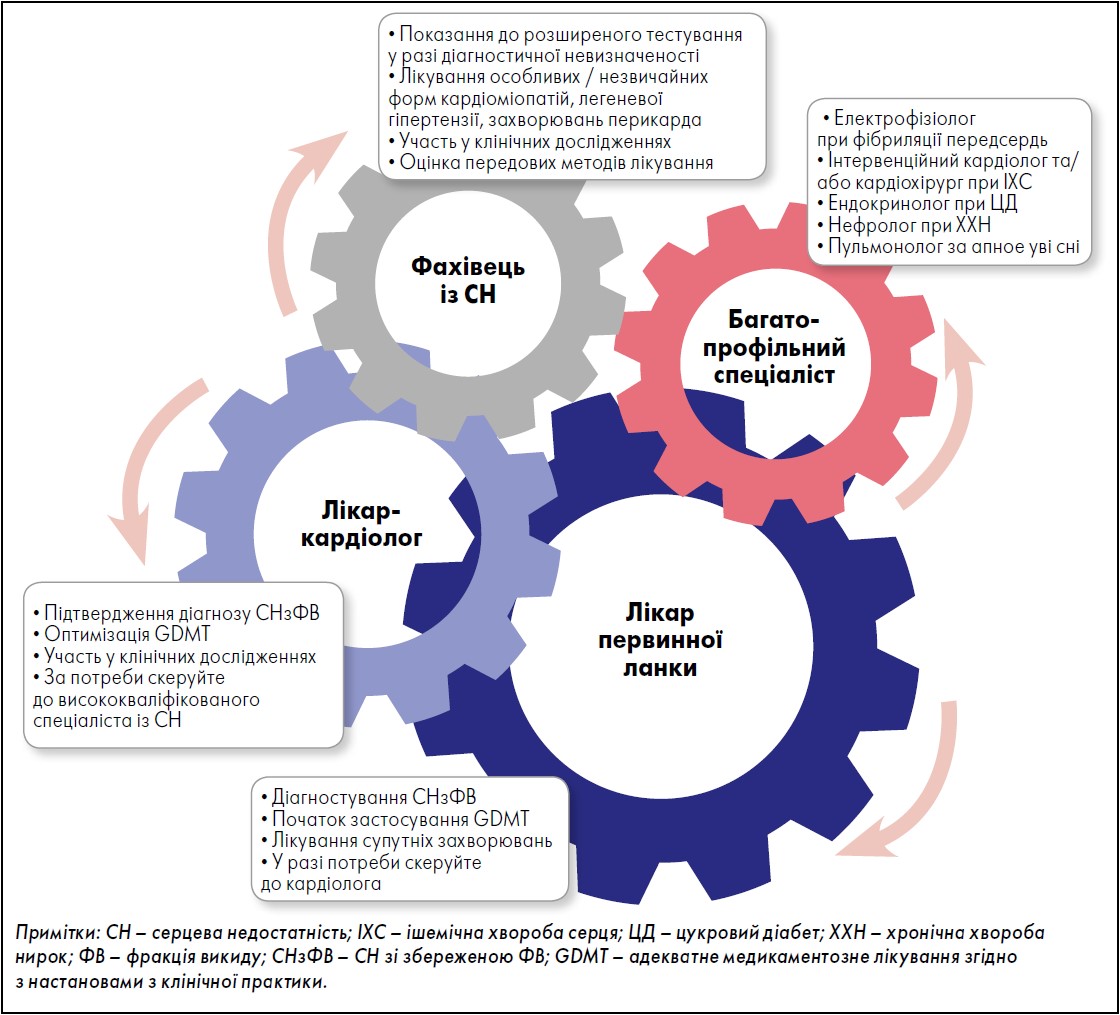
Багато пацієнтів спочатку звертаються зі скаргами на задишку та непереносимість фізичного навантаження та/або ознаками судинного застою до лікарів первинної ланки медичної допомоги. Клініцист первинної ланки має пам’ятати про СНзФВ при диференціальній діагностиці задишки, непереносимості фізичного навантаження та набряку; виконати відповідне тестування; ініціювати GDMT; розпізнавати, коли може бути корисним скерування до кардіолога. Роль кардіолога (зокрема, фахівця вищої категорії) полягає в тому, щоб виключити наявність альтернативного діагнозу, який би пояснював індивідуальні ознаки задишки й набряку та збереження ФВ; оптимізувати GDMT; заохочувати до участі в клінічних дослідженнях; визначати показання для скерування до спеціаліста із СН. Роль останнього полягає у виконанні розширеного тестування в разі діагностичної дилеми; лікування особливих або незвичайних кардіоміопатій, що особливо важливо за підозри на СНзФВ; визначенні відповідних клінічних досліджень; оцінюванні потреби щодо найсучасніших методів лікування, зокрема трансплантації серця, та визначенні їх відповідності. Для оптимізації терапії супутніх захворювань може знадобитися співпраця з багатопрофільними фахівцями (електрофізіологами, інтервенційними кардіологами / кардіохірургами, ендокринологами, нефрологами, пульмонологами).
Опис, обґрунтування та очікувані результати застосування алгоритму
Клініцисти мають:
- Виконати тестування, керуючись анамнезом і даними фізикального обстеження, щоб виключити стани кардіальної / некардіальної природи, які імітують СН, та виявити супутні захворювання в пацієнтів із задишкою та/або набряком і збереженою ФВ.
- Запровадити план лікування пацієнта із СНзФВ з особливою увагою до супутніх захворювань і ролі нефармакологічної терапії та GDMT. Оскільки багато осіб із СНзФВ спочатку не звертаються до спеціалістів – кардіологів, міждисциплінарна співпраця є важливим компонентом мультидисциплінарного підходу:
- Фахівці первинної ланки медичної допомоги мають розпізнавати СНзФВ як потенційний діагноз в осіб із задишкою, непереносимістю фізичного навантаження та набряком; розпочинати діагностичне тестування та відповідне GDMT; визначати, коли скерування до кардіолога є виправданим.
- Кардіологи (зокрема, фахівці вищої категорії), окрім діагностування та призначення лікування, мають також оцінити наявність альтернативних діагнозів, які можуть пояснити ознаки задишки, набряку та збереженої ФВ; оптимізувати GDMT; залучати осіб до клінічних досліджень і визначати показання для скерування до фахівця із СН; а також
- Фахівці із СН, крім підтвердження діагнозу та початку лікування, можуть виконувати більш розширене тестування у разі діагностичної невизначеності; призначати лікування особливих або незвичайних кардіоміопатій; визначати відповідність клінічних випробувань; оцінювати потребу в застосуванні найсучасніших методів лікування, зокрема трансплантації серця, та їхню відповідність; визначати прогноз і необхідність скерування до спеціаліста з паліативної допомоги чи до хоспісу (рис. 1).
Рис. 1. Ведення пацієнтів із серцевою недостатністю зі збереженою фракцію викиду
Адаптовано за M.M. Kittleson et al., 2023.
Діагностування СНзФВ
Універсальне визначення серцевої недостатності
Симптоми та ознаки СН узагальнено Фремінгемськими діагностичними критеріями СН, створеними на основі даних відповідного дослідження (Framingham Heart Study) (McKee et al., 1971).
Для встановлення діагнозу необхідна відповідність принаймні двом основним критеріям або одному основному й двом другорядним критеріям. Хоча клініцисти рідко вдаються до класифікації пацієнтів за цими критеріями, сукупність симптомів і ознак, доданих до Фремінгемських критеріїв діагностування СН, залишається корисною як довідковий матеріал. Основні критерії передбачають ортопное, розширення яремної вени, печінково-яремний рефлюкс, хрипи, S3-галоп (ритм галопу з третім тоном), гострий набряк легень і кардіомегалію.
Другорядні критерії: задишка в разі фізичного навантаження, нічний кашель, набряк щиколоток, тахікардія із частотою серцевих скорочень (ЧСС) >120 уд./хв, гепатомегалія та плевральний випіт.
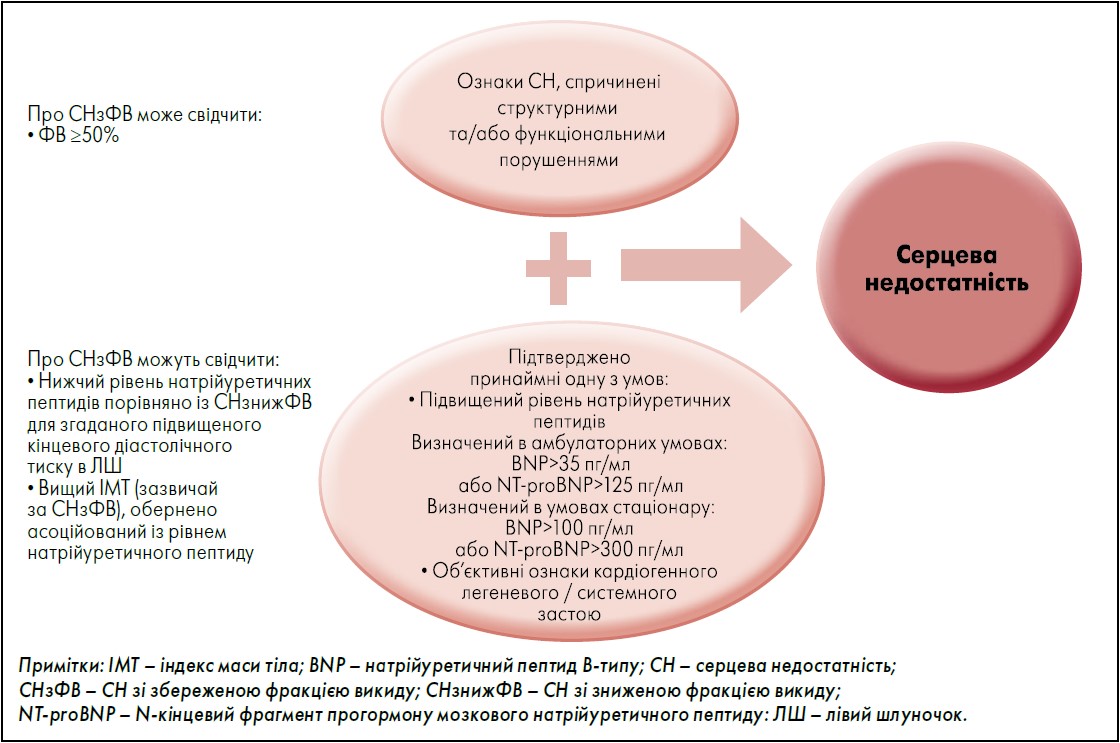
Універсальне визначення СН, як уже зазначалося, передбачає наявність ознак, спричинених структурними / функціональними серцевими аномаліями, та підвищений рівень натрійуретичних пептидів або об’єктивні ознаки кардіогенного легеневого / системного застою (або обох цих умов) (Bozkurt et al., 2021).
На рисунку 2 наведено особливості СНзФВ. Якщо кардіальна природа задишки та/або набряку сприймається достовірною на підставі анамнезу та даних фізикального огляду, подальші кроки передбачають ЕхоКГ для оцінювання структурних / функціональних серцевих аномалій і лабораторне визначення рівнів натрійуретичних пептидів (значна частка осіб із СНзФВ має рівень натрійуретичного пептиду, що відповідає нормі, попри те, що інвазивні гемодинамічні параметри свідчать про СН) (Anjan et al., 2012).
Рис. 2. Критерії серцевої недостатності згідно з універсальним визначенням
(особливості, що свідчать про СНзФВ)
Адаптовано за В. Bozkurt et al., 2021.
Диференційна діагностика за наявності задишки та набряку
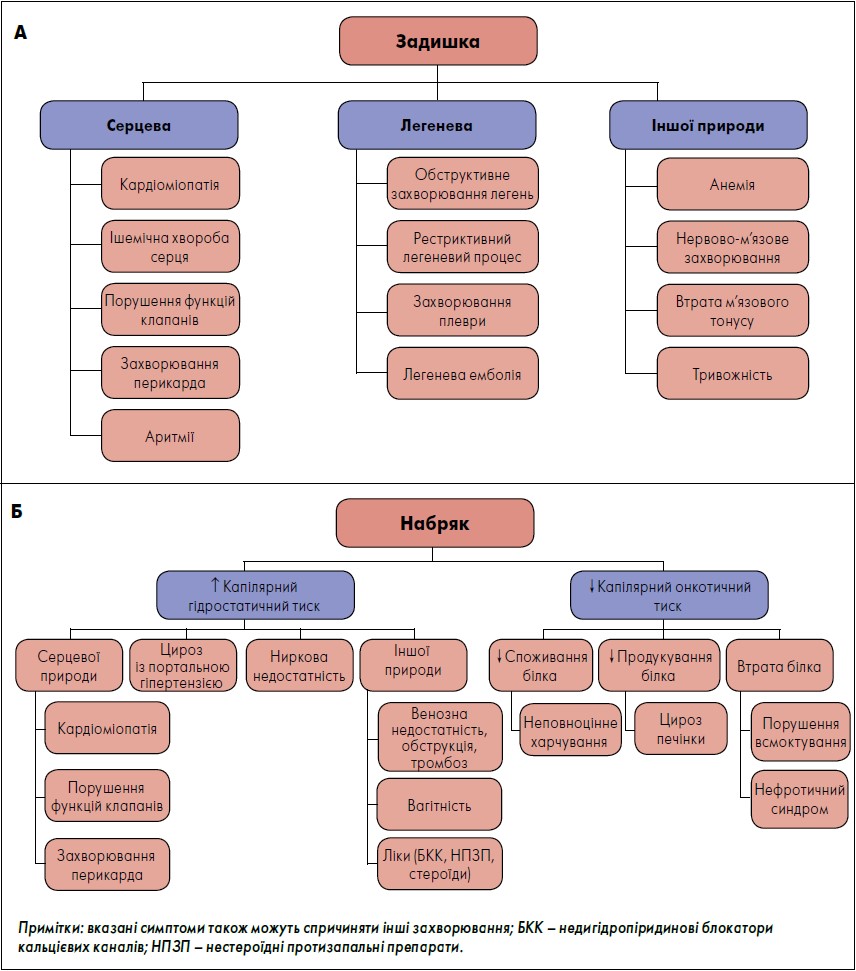
Хоча задишка є поширеним симптомом СНзФВ, перед встановленням діагнозу необхідно також розглянути інші можливі її причини. Задишка, або утруднене дихання, є частою причиною екстрених візитів і госпіталізації пацієнтів різного віку і може становити діагностичну проблему, зважаючи на численні потенційні джерела симптомів (Wang et al., 2005; Ramalho et al., 2019; Kelly et al., 2021).
Підхід до диференціальної діагностики задишки (упорядкований згідно з кардіальним, пульмонарним та іншим походженням) відображено на рисунку 3A. Подібний підхід можна застосувати й до диференціальної діагностики набряку (рис. 3Б), хоча першим кроком має бути диференціація набряку від лімфедеми (аномального накопичення інтерстиціальної рідини та фіброзно-жирової тканини внаслідок травми, інфекції або вроджених аномалій лімфатичної системи) (Goyal et al., 2022).
Також показовим є анамнез, що вказує на такі чинники ризику, як дисекція лімфатичних вузлів; до того ж лімфедема найчастіше є однобічною. Корисним результатом фізикального обстеження, що допомагає відрізнити набряк від лімфедеми, є ознака Стеммера.
Для позитивного симптому Стеммера характерне потовщання шкірної складки біля основи другого пальця нижньої або верхньої кінцівки. Вважається, що нездатність експерта відтягти шкіру ураженої кінцівки порівняно з контралатеральною кінцівкою відображає накопичення рідини через лімфедему. Однак ожиріння може спричиняти хибнопозитивний симптом Стеммера (Goss and Greene, 2019; Jayaraj et al., 2019).
Пацієнтів із негативним симптомом Стеммера та значною клінічною підозрою на лімфедему слід скеровувати на виконання лімфосцинтиграфії. Після виключення лімфедеми можна розглядати дві основні патофізіологічні причини набряку: підвищений гідростатичний тиск і знижений онкотичний тиск (як узагальнено на рис. 3Б).
Рис. 3. Диференційна діагностика задишки (А) та набряку (Б)
Адаптовано за M.M. Kittleson et al., 2023.
Оцінюючи диференційну діагностику задишки та набряку, важливо звернути увагу на потенційні причини. Щоб визначити, чи спричинені задишка та/або набряк СН, для встановлення діагнозу корисно використовувати універсальне визначення СН, а також діагностичні системи оцінювання СНзФВ (Bozkurt et al., 2021).
Діагностичні системи оцінювання СНзФВ
Хоча універсальне визначення СН є корисним для клініцистів, встановити діагноз СНзФВ може бути складніше, оскільки дані ЕхоКГ не завжди демонструють очевидні структурні / функціональних аномалій серця, а рівні натрійуретичного пептиду можуть бути нормальними, особливо в пацієнтів з ожирінням.
Через недостатність тестування для остаточного встановлення діагнозу СНзФВ застосування систем клінічного оцінювання може бути корисним для діагностичного розуміння в разі підозри на СНзФВ (Reddy et al., 2018; Pieskeet al., 2020).
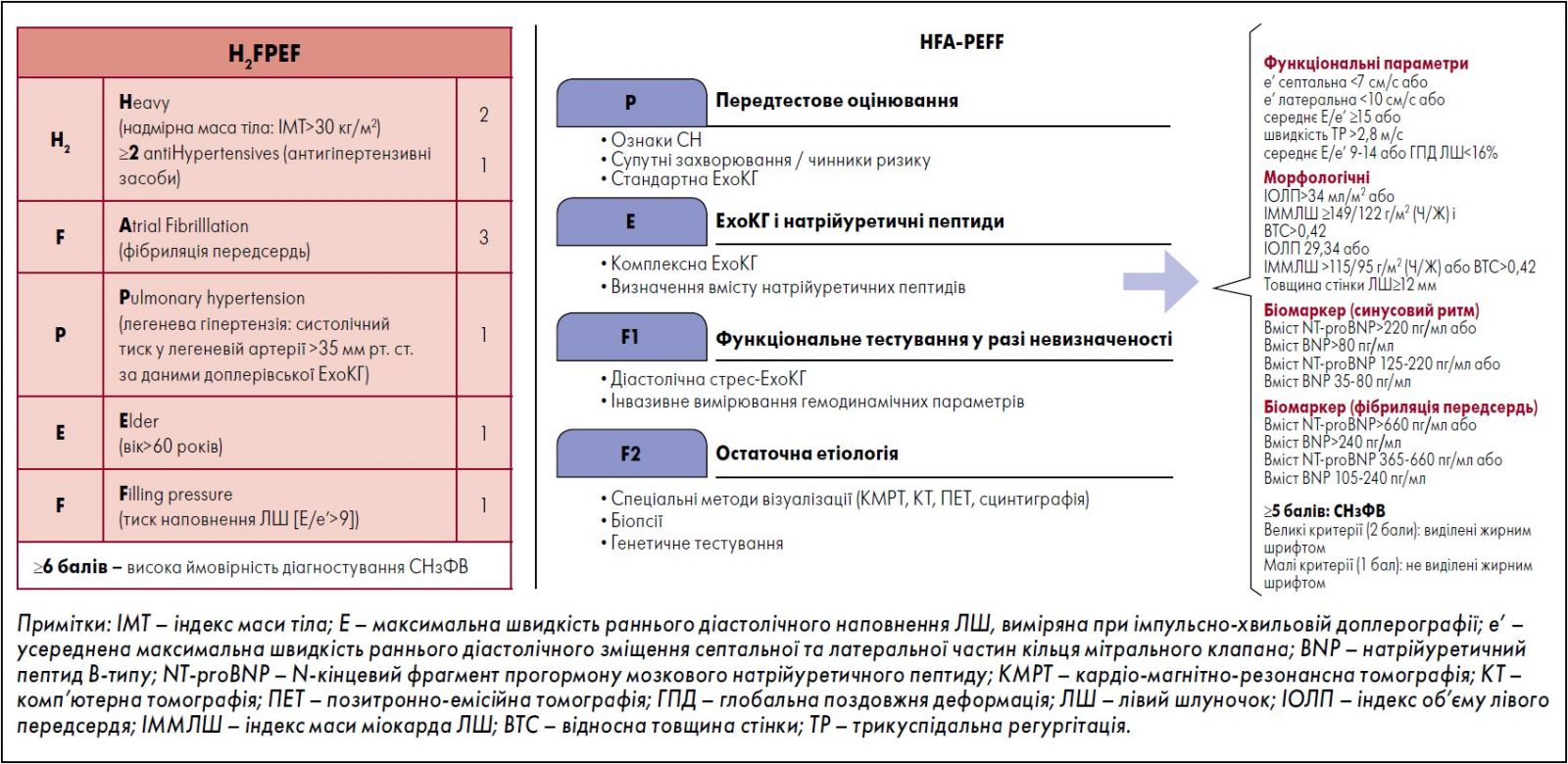
Алгоритми оцінювання за шкалами H2FPEF і HFA-PEFF допомагають визначити ймовірність того, що СНзФВ є основною етіологією у пацієнта із задишкою. Шкалу H2FPEF було розроблено й підтверджено за допомогою «золотого стандарту» вимірювання гемодинаміки за інвазивних фізичних навантажень, яка і є більш прийнятною системою для використання клініцистами на практиці (рис. 4A).
Шкалу HFA-PEFF розроблено на підставі консенсусу експертів, яка передбачає потенційне оцінювання гемодинамічних параметрів (рис. 4Б) (Pieske et al., 2020).
Рис. 4. Алгоритми оцінювання пацієнтів із підозрою на СНзФВ за шкалами H2FPEF (А) і HFA-PEFF (Б)
Адаптовано за M.M. Kittleson et al., 2023.
Такий алгоритм оцінювання передбачає етапи:
1. Попереднього тестування для виявлення осіб, які можуть мати СН, на підставі клінічного оцінювання та стандартних діагностичних тестів, зокрема визначення рівня натрійуретичних пептидів, застосування електрокардіографії (ЕКГ) та ЕхоКГ.
2. Виконання ЕхоКГ і визначення вмісту натрійуретичного пептиду.
3. Функціональне тестування у разі невизначеності, зокрема діастолічний стрес-тест із ЕхоКГ із фізичним навантаженням і, за потреби, вимірювання параметрів гемодинаміки інвазивними методами.
4. Визначення остаточної етіології, зокрема тестування для виключення інших кардіальних причин задишки та/або набряку, як-от інфільтративна / рестриктивна кардіоміопатія, клапанні вади або захворювання перикарда.
Власне, алгоритм HFA-PEFF передбачає визначення вмісту натрійуретичних пептидів – автори Консенсусу акцентують увагу на обмеженнях порогових значень цих показників. Рівні натрійуретичних пептидів зазвичай нижчі в пацієнтів із СНзФВ порівняно із СНзнижФВ, що ускладнює встановлення цих значень, особливо в осіб із СНзФВ та ожирінням (Khalid et al., 2017).
Попри серйозніші гемодинамічні розлади, пацієнти з ожирінням мають значно нижчі концентрації натрійуретичного пептиду, ніж без ожиріння, особливо за СНзФВ (Khalid et al., 2017; Obokata et al., 2017).
Тому вміст у них натрійуретичного пептиду може бути нижчим за порогове значення для діагностування СН, навіть за підвищеного тиску наповнення серця, виміряного інвазивним методом (Singh et al., 2020).
Оцінювання за H2FPEF не потребує визначення рівня натрійуретичного пептиду, що теж може бути проблемним, оскільки підвищення цього параметра є одним із компонентів універсального визначення СН. Асоціація фахівців із СН Європейського товариства кардіологів (ESC, 2019) запропонувала використовувати зниження на 50% граничних значень вмісту натрійуретичного пептиду для діагностування СН в осіб з ожирінням, хоча цей підхід не підтверджений і не доданий до алгоритму оцінювання за HFA-PEFF (Mueller et al., 2019).
Автори Консенсусу вважають, що висока підозра на СНзФВ і низьке порогове значення виправдані для подальшого оцінювання стану (яке може передбачати інвазивне вимірювання параметрів гемодинаміки) в осіб із задишкою та ожирінням, перш ніж вважати всі симптоми наслідком ожиріння. Дійсно, ожиріння може призвести до втрати можливостей виявлення СНзФВ, а ефективне лікування обох станів сприятиме значному поліпшенню якості життя та зменшенню частоти госпіталізації. Іншим потенційним обмеженням застосування алгоритму HFA-PEFF є практичне здійснення кроку F1. Діастолічний стрес-тест та інвазивні вимірювання параметрів гемодинаміки часто неможливі в рутинній клінічній практиці. Багато клініцистів, стикаючись із потребою виконання діагностичного варіанта діастолічного стрес-тесту або інвазивних вимірювань параметрів гемодинаміки, можуть натомість просто розпочати застосування GDMT для СНзФВ (зокрема, терапію діуретиком та інгібітором натрій-залежного транспортера глюкози 2-го типу [іНЗКТГ-2]), щоб оцінити симптоматичне поліпшення. Терапевтичне пробне GDMT – дієвий перший крок замість виконання більш інтенсивного тестування для встановлення діагнозу СНзФВ, якщо такий підхід є недоступним.
Сьогодні важливість кроку F2 алгоритму HFA-PEFF важко переоцінити. Необхідно зосередитися на виключенні основного захворювання, яке може імітувати СНзФВ, а в разі його встановлення – призначити відповідну терапію.
Об’єднує ці два алгоритми важливість чинників ризику та клінічного контексту в разі розгляду діагнозу СНзФВ: явно – як частини бальної системи оцінювання за H2FPEF і неявно – як частини передтестового оцінювання за HFA-PEFF. Пацієнти можуть мати задишку, набряки та відповідати універсальному визначенню СН внаслідок структурних / функціональних серцевих аномалій та підвищеного рівня натрійуретичних пептидів або об’єктивних ознак кардіогенного легеневого чи системного застою, але при цьому не страждати на СНзФВ. Імовірність передтестового оцінювання збільшується, якщо пацієнт має класичні демографічні та супутні чинники ризику, зокрема літній вік, ожиріння, ЦД, гіпертензію, фібриляцію передсердь (ФП) та ІХС (Mentz et al., 2014; Iyngkaran et al., 2015; van Riet et al., 2016).
Оцінювання стану пацієнтів і за H2FPEF, і за HFA-PEFF може допомогти клініцистам у діагностуванні СНзФВ. Проте є певні обмеження. Зокрема, через певні розбіжності між цими системами оцінювання значна частина осіб потрапляє до «проміжних» (тобто недіагностованих) категорій, для яких було б важливим подальше тестування щодо станів-імітаторів.
Низький показник за H2FPEF не слід використовувати для виключення діагнозу СНзФВ. Застосування H2FPEF може бути кориснішим у клінічній практиці для встановлення СНзФВ як достовірного діагнозу, зважаючи на докази більшої точності, попри меншу кількість вхідних змінних (Reddy et al., 2022). Діагностичний підхід до пацієнта із задишкою та/або набряком представлено на рисунку 5.
Рис. 5. Діагностичний підхід до пацієнта із задишкою та/або набряком
Адаптовано за M.M. Kittleson et al., 2023.
Діагностування СНзФВ у представників різних статей
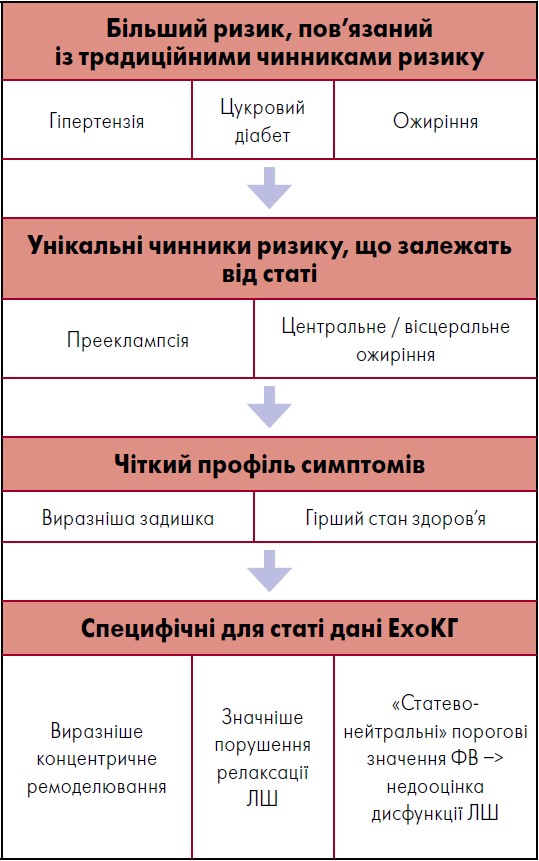
Жінки із СНзФВ, порівняно з чоловіками, як правило, мають значніші ознаки задишки та гірший стан здоров’я (Tibrewala and Yancy, 2019). Дані фізикального обстеження загалом не відрізняються у жінок і чоловіків із СНзФВ, проте діагностичне тестування може мати важливі відмінності за статтю. Наприклад, за результатами ЕхоКГ, жінки із СНзФВ частіше мають виразніше концентричне ремоделювання ЛШ, що супроводжується значнішим порушенням релаксації ЛШ і вищою жорсткістю діастолічної камери порівняно із чоловіками із СНзФВ (Sotomi et al., 2021). За виразнішого концентричного ремоделювання жінки, як правило, мають менший розмір камери ЛШ і ФВ ЛШ у них є вищою, ніж у чоловіків. Тому використання «статево нейтральних» порогових значень для визначення «норми» може призвести до недооцінювання дисфункції ЛШ у пацієнток; ФВЛШ 50‑55% може бути аномальною для жінки.
На відміну від даних ЕхоКГ, у жінок порівняно з чоловіками показники вмісту натрійуретичних пептидів, які виключають діагноз СНзФВ, є відносно подібними, з однаковими застереженнями щодо відповідних граничних точок і впливу супутніх захворювань (Cediel et al., 2020). Відмінності щодо клінічних ознак та діагностування СНзФВ у жінок порівняно із чоловіками наведено на рисунку 6.
Рис. 6. Відмінності щодо клінічних ознак та діагностування СНзФВ у жінок порівняно із чоловіками
Адаптовано за M.M. Kittleson et al., 2023.
Стани, що імітують СНзФВ
Захворювання некардіальної природи
Не завжди симптоми задишки та/або набряку свідчать про СН. Певні захворювання некардіальної природи, як-от ниркова недостатність або нефротичний синдром, печінкова недостатність або цироз печінки, анемія, тяжке ожиріння з периферичними набряками, захворювання легенів із/без легеневого серця, первинна легенева гіпертензія та хронічна дихальна недостатність, синдром гіповентиляції, можуть імітувати СН (рис. 3).
Тому оцінювання стану пацієнтів із симптомами задишки та/або набряку може передбачати виконання аналізу сечі (для визначення протеїнурії), ультразвукове дослідження черевної порожнини (зокрема, для визначення цирозу) та оцінювання стану легенів із візуалізацією, спірометрією та аналізом газів артеріальної крові. Усвідомлення того, що не кожен пацієнт із задишкою або набряком має СН, є важливим для вибору точних шляхів діагностики та своєчасного скерування до спеціалістів, що сприятиме оптимальному застосуванню ресурсів і відповідних стратегій ведення пацієнтів.
Стани кардіальної природи
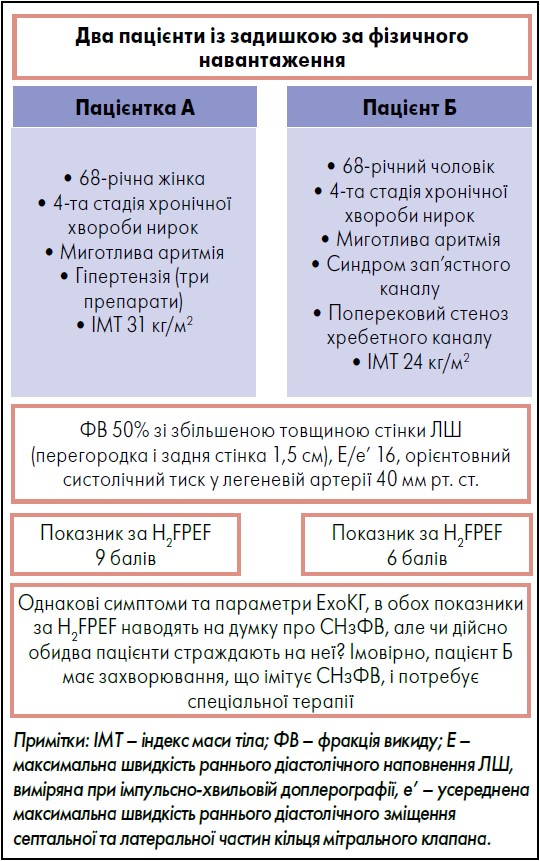
Не варто припускати, що всі пацієнти з ознаками судинного застою та збереженою ФВ мають СНзФВ. Натомість слід виконати подальше діагностичне оцінювання стану таких пацієнтів, відповідно до клінічної картини, щоб визначити основні причини та призначити належну терапію. На рисунку 7 схематично представлено порівняльне діагностування двох осіб із задишкою. Обидва мають ідентичні симптоми та дані ЕхоКГ. Згідно з універсальним визначенням, обидва мають СН; показники за H2FPEF теж вказують на наявність СНзФВ в обох пацієнтів.
Рис. 7. Необхідність індивідуального підходу до діагностування пацієнтів із задишкою СНзФВ
Адаптовано за M.M. Kittleson et al., 2023.
Проте у першому клінінчному випадку пацієнтка А, ймовірно, має СНзФВ з асоційованими супутніми захворюваннями, як-от гіпертензія, ожиріння, ФП і ХХН, тоді як у другому (пацієнт В) – СНзФВ із високою ймовірністю пов’язана з транстиретиновим амілоїдозом серця, що потребує подальшого діагностичного оцінювання зі скринінгом на моноклональні імуноглобуліни і сканування з використанням пірофосфату технецію (Kittleson et al., 2020).
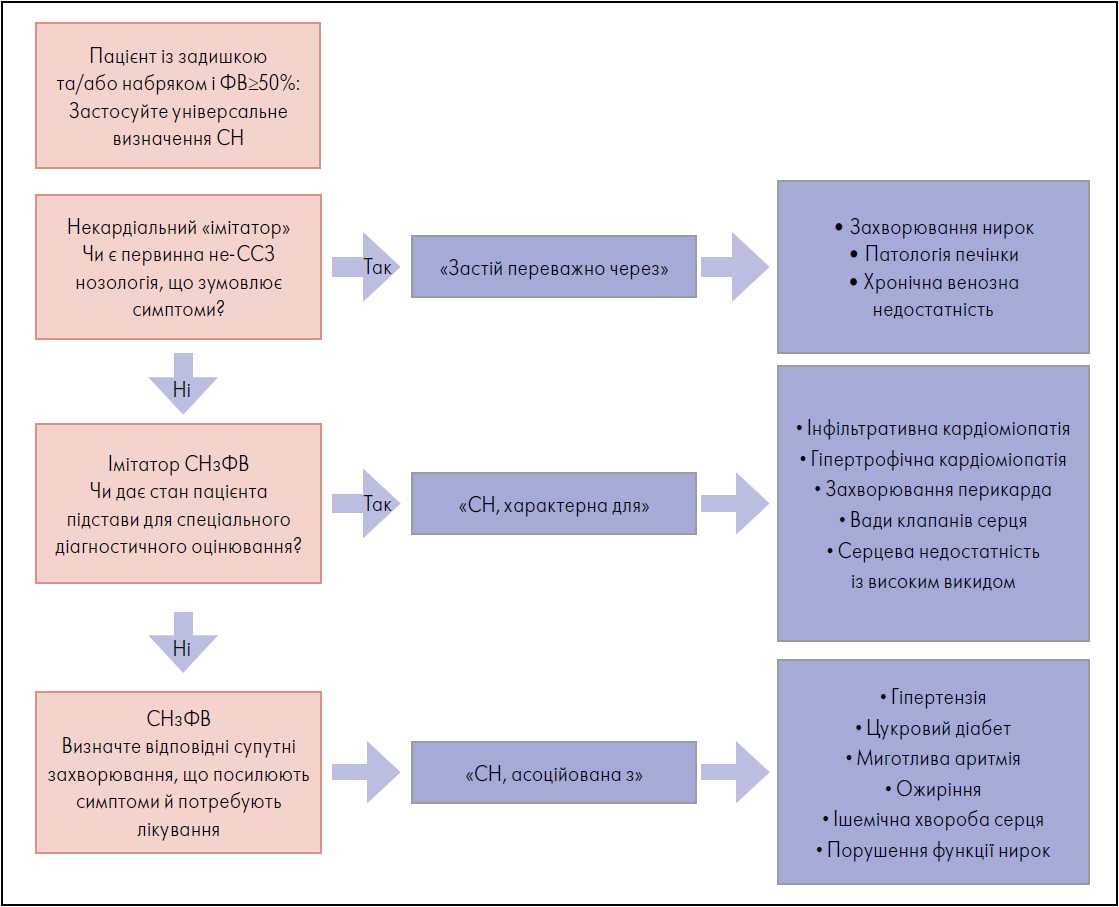
Цей приклад акцентує на важливості клінічного контексту, а саме демографічних і коморбідних чинниках ризику, у діагностиці СНзФВ. Якщо виявлено некардіальні «імітатори», у пацієнта може бути «застій», спричинений не ССЗ, а, наприклад, нирковою / печінковою недостатністю або хронічною венозною недостатністю. Якщо первинна не-ССЗ нозологія не ідентифікована, то пацієнт з ознаками застійних явищ і збереженою ФВ може мати «СН, пов’язану з» особливими / незвичайними кардіоміопатіями, як-от інфільтративна / рестриктивна або гіпертрофічна кардіоміопатія, клапанні вади або захворювання перикарда. Якщо ж клінічна картина або діагностичне тестування не вказують на такий стан, тоді діагноз СНзФВ встановлюють за допомогою виключення, слід визначити відповідні супутні захворювання, щоб підсилити стратегії лікування (рис. 8).
Рис. 8. Поетапний підхід до оцінювання стану осіб із задишкою та/або набряком
Адаптовано за M.M. Kittleson et al., 2023.
Наведений приклад не означає, що кожен пацієнт із СНзФВ потребує вичерпного тестування для виключення особливих / незвичайних кардіоміопатій. Анамнез та дані фізикального обстеження разом із результатами ЕхоКГ можуть свідчити про такі захворювання, як правошлуночкова СН, легенева гіпертензія та вади клапанів серця, або викликати підозру на інші захворювання міокарда / перикарда, що потребують подальшого обстеження.
Кардіо-магнітно-резонансна томографія (КМРТ) може підтвердити діагноз інфільтративної / гіпертрофічної кардіоміопатії або захворювання перикарда. Деяким пацієнтам може знадобитися подальше обстеження з визначенням гемодинамічних параметрів інвазивними методами, а в окремих випадках – ендоміокардіальна біопсія або інше системне обстеження.
Детальне обговорення діагностичного оцінювання інфільтративної кардіоміопатії та СН із високим викидом виходить за межі ECDP (Kittleson et al., 2023). Клінічні ознаки та методи діагностичного тестування підсумовано в таблиці 1.
|
Таблиця 1. Клінічні ознаки та методи діагностичного тестування станів, що імітують СНзФВ |
||
|
«Імітатори СНзФВ» |
Клінічні ознаки |
Методи діагностичного тестування |
|
Амілоїдоз серця |
Збільшення товщини стінки ЛШ Проблеми з опорно-руховим апаратом (синдром зап’ястного каналу, стеноз поперекового відділу хребта) Нейропатія (сенсорна або вегетативна) |
Скринінг на моноклональні імуноглобуліни (електрофорез сироватки / сечі з імунофіксацією та виявлення вільних легких ланцюгів у сироватці крові) Сканування з пірофосфатом технецію (інтерпретується в контексті негативного результату скринінгу на моноклональні імуноглобуліни) Ендоміокардіальна біопсія, якщо скринінг на моноклональні імуноглобуліни позитивний |
|
Гіпертрофічна кардіоміопатія |
Гіпертрофія ЛШ нез’ясованої природи Обструкція відтоку з ЛШ Сімейний анамнез |
КМРТ, якщо діагноз не визначений на підставі ЕхоКГ |
|
Саркоїдоз серця |
Позасерцеві захворювання (легеневі, очні, дерматологічні) Атріовентрикулярна блокада високого ступеня (особливо, якщо вік <60 років) Шлуночкові аритмії |
КМРТ ФДГ-ПЕТ сканування Біопсія тканини (серцевої або екстракардіальної) |
|
Гемохроматоз |
Сімейний анамнез або історія частих переливань крові Цукровий діабет Еректильна дисфункція |
Визначення вмісту феритину та трансферину Генетичне тестування на мутацію гена HFE КМРТ із T2-зваженим зображенням |
|
Хвороба Фабрі |
Ангіокератоми Сенсорна нейропатія Протеїнурія Х-зчеплене успадкування |
Визначення рівня α-галактозидази в сироватці (у чоловіків) Генетичне тестування на мутацію гена GLA Біопсія ураженої тканини |
|
СН із високим викидом |
Розширення чотирьох камер за даними ЕхоКГ та/або збільшення ІШК на рівні вихідного тракту ЛШ |
Дослідження та лікування основної причини: анемії, артеріовенозних мальформацій, цирозу, фістул, дефіциту тіаміну |
|
Міокардит |
Попередня вірусна інфекція Підвищення рівня тропоніну без ішемічної хвороби серця Блокада серця та/або шлуночкова аритмія |
КМРТ Ендоміокардіальна біопсія |
|
Захворювання перикарда |
Попередні кардіохірургічні операції, опромінення грудної клітки або перикардит Правобічна серцева недостатність |
КМРТ Катетеризація правого та лівого відділів серця для демонстрації неузгодженості у вимірюванні тиску в ЛШ/ПШ під час вдиху |
|
Примітки: КМРТ – кардіо-магнітно-резонансна томографія; ФДГ-ПЕТ = фтордезоксиглюкозо-позитронно-емісійна томографія; HFE – ген спадкового гемохроматозу; ЛШ – лівий шлуночок; ПШ – правий шлуночок; ІШК – інтеграл швидкості кровотоку. Адаптовано за M.M. Kittleson et al., 2023. |
||
Підготувала Наталія Купко
Оригінальний текст документа читайте на сайті https://www.acc.org/
Тематичний номер «Кардіологія. Ревматологія. Кардіохірургія» № 5 (90) 2023 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....