27 листопада, 2021
Дисліпідемії при цукровому діабеті
Цукровий діабет (ЦД) є важливою медико-соціальною проблемою насамперед унаслідок його високої поширеності, ранньої інвалідизації та передчасної смертності в результаті розвитку судинних ускладнень. Експерти Всесвітньої організації охорони здоров’я (ВООЗ) називають ЦД однією з найнебезпечніших неінфекційних епідемій XXI століття [2], а експерти Міжнародної діабетичної федерації (МДФ) – загальносвітовою соціальною катастрофою [3].
У 2017 році в світі зареєстровано 425 млн випадків ЦД у людей віком 20-79 років, що становить 8,8% населення [3]. Згідно із прогнозами МДФ, до 2045 року очікується збільшення кількості хворих на ЦД до 690 млн осіб, що складатиме 9,9% населення планети, при цьому 483 млн хворих на ЦД матимуть вік від 20 до 64 років [3]. За даними ВООЗ, у 2019 році ЦД став безпосередньою причиною 1,5 млн випадків смерті [2].
Хворі на ЦД 2 типу мають у 2-4 рази вищий ризик розвитку серцево-судинних захворювань (ССЗ) [4]. Незважаючи на значні переваги в стратегіях профілактики, які знижують пов’язані з ними чинники ризику, ССЗ залишаються провідною причиною захворюваності та смертності в пацієнтів із ЦД 2 типу [4]. Результати випробування CAPTURE (багатонаціональне перехресне дослідження поширеності ССЗ у дорослих із ЦД 2 типу в 13 країнах) за участю 9823 осіб із ЦД 2 типу дозволили встановити, що 9 з 10 пацієнтів із ЦД 2 типу страждають на атеросклеротичні ССЗ [5]. Установлено, що тривалість ЦД і наявність інших чинників ризику надають змогу визначити наявність у пацієнта із ЦД ризику, який мають хворі з попередніми серцево-судинними подіями в анамнезі [6]. Дані численних досліджень дозволили встановити, що пацієнти із ЦД і ССЗ належать до дуже високого ризику розвитку іншої події, що свідчить про необхідність проведення цій групі хворих особливо агресивних профілактичних заходів [7]. Особливо слід звернути увагу на те, що ризик розвитку серцево-судинних подій у пацієнтів із ЦД останнім часом знизився, що, ймовірно, обумовлено кращим контролем ліпідів і артеріального тиску та підкреслює необхідність агресивного лікування цих чинників ризику в хворих із ЦД [8].
Доведено, що традиційні чинники ризику ССЗ відіграють важливу роль у пацієнтів із ЦД [9]. До основних традиційних чинників ризику належать артеріальна гіпертензія, куріння сигарет і порушення ліпідного обміну. Серед інших чинників ризику слід зазначити такі: ожиріння (особливо вісцеральне), інсулінорезистентність, дрібні щільні частки ліпопротеїдів низької щільності (ЛПНЩ), підвищений рівень тригліцеридів (ТГ), низький рівень холестерину ліпопротеїдів високої щільності (ХС ЛПВЩ), прокоагулянтний статус (підвищений рівень інгібітора активації плазміногена 1 типу, фібриногену), сімейний анамнез ранніх ССЗ, гомоцистеїн, ліпопротеїн (a), ниркова недостатність, альбумінурія і запалення (С‑реактивний білок, прозапальні цитокіни). Впродовж останнього десятиліття стало зрозумілим, що для зниження ризику ССЗ у пацієнтів із ЦД необхідно не лише поліпшити глікемічний контроль, а й усунути інші чинники ризику ССЗ. У цій статті розглянуто терапевтичні підходи до корекції дисліпідемії у пацієнтів із ЦД.
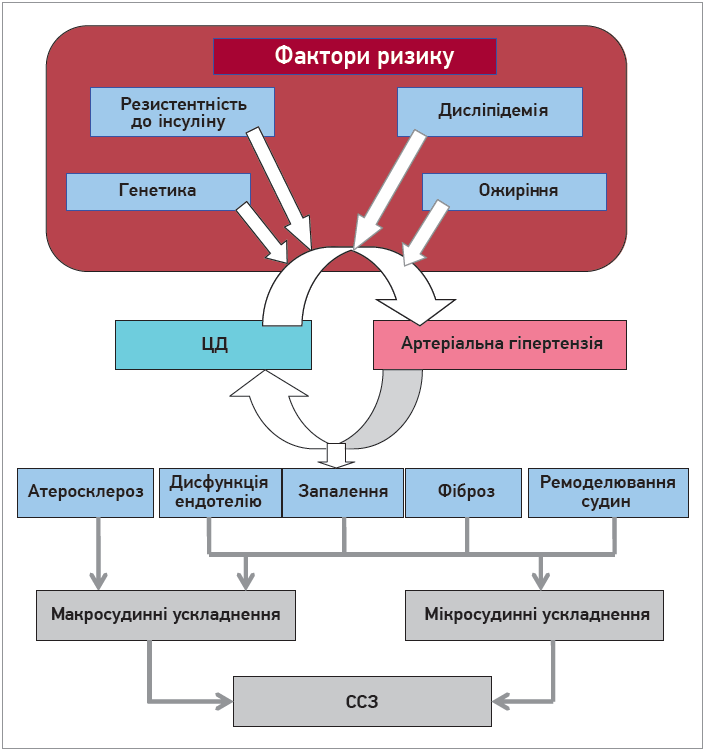
Для ЦД 2 типу та ССЗ характерна багатофакторна етіологія, при цьому порушення ліпідного обміну є важливою об’єднувальною ланкою їхнього патогенезу (рис. 1).
Рис. 1. Шлях до серцево-судинних ускладнень від чинників ризику до судинного ремоделювання [10]
Важливо підкреслити, що в багатьох хворих до часу встановлення діагнозу ЦД 2 типу вже наявні клінічні прояви атеросклерозу. Найважливішим (з погляду прогнозу) чинником ризику в хворих із ЦД є дисліпідемія. Атерогенна дисліпідемія – один із основних чинників ризику розвитку та прогресування ССЗ у пацієнтів із ЦД [11]. Продемонстровано, що в хворих із ЦД 2 типу (навіть за задовільного глікемічного контролю) спостерігаються відхилення в рівнях ліпідів [12]. Установлено, що в 30-60% пацієнтів із ЦД 2 типу виявляється дисліпідемія [13].
Діабетична дисліпідемія характеризується підвищенням рівня ТГ і зниженням рівня ХС ЛПВЩ у сироватці крові. Крім того, відбувається збільшення концентрації ХС ліпопротеїдів дуже низької щільності (ХС ЛПДНЩ) і ХС ЛПНЩ [14], причому рівні ХС ЛПНЩ можуть не відрізнятися від значень здорових людей, проте збільшується кількість найбільш атерогенних дрібних щільних часток ЛПНЩ, спостерігається збільшення ХС не-ЛПВЩ (ХС не-ЛПВЩ = ЗХС – ХС ЛПВЩ), відзначається збільшення кількості часток ЛПНЩ, що в поєднанні зі збільшенням ЛПДНЩ і ліпопротеїну проміжної щільності зумовлює збільшення рівнів аполіпопротеїну B.
У хворих на ЦД високий рівень ТГ і низький рівень ЛПВЩ зустрічаються майже втричі частіше, ніж в осіб без порушень вуглеводного обміну [15]. Ці зміни ліпідного спектра сприяють розвитку атеросклерозу незалежно від підвищення рівня загального ХС у сироватці крові [16]. Встановлено, що в пацієнтів із ЦД антиоксидантні та протизапальні властивості ХС ЛПВЩ значно знижуються [17]. Продемонстровано, що в жінок із ЦД 2 типу спостерігається нижчий рівень ХС ЛПВЩ, ніж у чоловіків, а показники загального ХС, ТГ, ЛПНЩ відмінностей за статтю не мають [18].
Патофізіологія діабетичної дисліпідемії є складною та остаточно невивченою. Важливо зауважити, що на зміну рівнів ліпопротеїнів плазми в хворих на ЦД впливають недостатня функція інсуліну та гіперглікемія, що також чинить істотний вплив на атерогенез, індукуючи вазоконстрикцію, запалення і тромбоз. За наявності інсулінорезистентності множинне атеросклеротичне ураження коронарних артерій визначається частіше, ніж за нормальної чутливості до інсуліну [19].
Наявність взаємозв’язку між показниками ліпідного обміну та ризиком розвитку діабету встановлена в метааналізі [20], в якому продемонстровано, що ТГ і ЛПНЩ асоціюються з ризиком ЦД 2 типу. Інші параметри ліпідного обміну, зокрема ХС ЛПВЩ і аполіпопротеїн A1 (ApoA-I), також можуть сприяти глікемічному контролю за рахунок збільшення поглинання глюкози скелетними м’язами, поліпшення функції β-клітин і зниження інсулінорезистентності шляхом інгібування прозапальних механізмів сигнальної трансдукції [21]. Водночас у цьому напрямі потрібні подальші дослідження з вивчення взаємозв’язку між параметрами ліпідного профілю і розвитком ЦД.
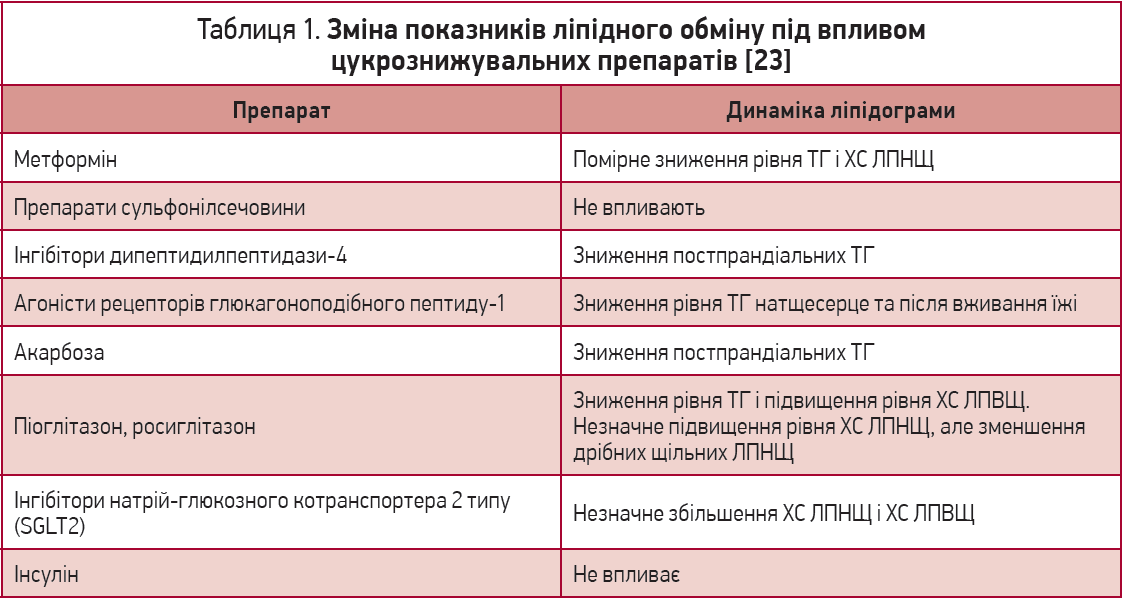
Оскільки ЦД, що є чинником ризику розвитку та прогресування ССЗ і специфічних мікросудинних ускладнень, містить комплекс метаболічних порушень в організмі, термін «компенсація ЦД» виходить за рамки досягнення й підтримки лише цільових значень глікемії. До основних критеріїв компенсації захворювання в дорослих пацієнтів (разом із досягненням цільових значень глікемії) належать також нормалізація рівня артеріального тиску за хорошої переносимості та досягнення цільових показників ліпідного профілю [22]. Вплив низки цукрознижувальних препаратів на параметри ліпідного обміну наведено в таблиці 1.
Цільові рівні показників ліпідного обміну
Основний показник при корекції дисліпідемії – ХС ЛПНЩ [11]. Зв’язок рівня ХС ЛПНЩ із ризиком розвитку ССЗ є безперервним, диференційованим і кумулятивним. Так, дані великого метааналізу дозволили встановити, що зниження ХС ЛПНЩ на кожний ммоль/л спричиняє зменшення частоти основних серцево-судинних подій на 21% і зниження кількості смертей з будь-якої причини на 9% у пацієнтів із ЦД незалежно від початкового рівня ХС ЛПНЩ, а також інших параметрів [24].
У хворих з ожирінням, метаболічним синдромом і ЦД 2 типу важливу роль в оцінці серцево-судинного ризику має рівень ХС, не пов’язаний з ЛПВЩ (не-ЛПВЩ). Рівні ХС не-ЛПВЩ (розраховується за такою формулою: ХС не-ЛПВЩ = ЗХС – ХС ЛПВЩ) та ApoВ є достовірними показниками рівня ліпопротеїнів, збагачених ТГ, і атерогенних ремнантів, що являють собою вторинну мету терапії [11].
Згідно з рекомендаціями Європейського товариства кардіологів (ESC) і Європейського товариства з атеросклерозу (EAS), цільові рівні показників ліпідного обміну, в т. ч. і в пацієнтів із ЦД, залежать від категорії серцево-судинного ризику (табл. 2).
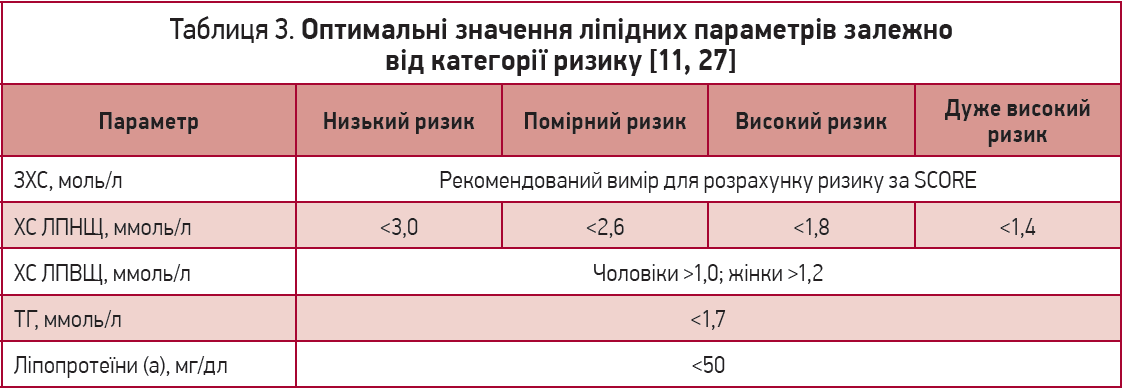
Більшість пацієнтів із ЦД належать до категорії високого (10-річний ризик фатального результату від ССЗ 5-10%) і дуже високого (10-річний ризик фатального результату від ССЗ >10%) ризику (табл. 3).
Терапевтичні підходи до корекції дисліпідемії
Немедикаментозне лікування дисліпідемії
Для профілактики ССЗ довели свою перевагу DASH- та середземноморська дієта: високий рівень вживання фруктів, овочів, цільнозернових злаків і клітковини; часте споживання бобових, горіхів, риби, птиці та молочних продуктів із низьким умістом жиру й обмеженим вживанням солодощів, солодких напоїв, червоного м’яса. DASH- і середземноморська дієта заснована на використанні жирів із рослинних олій (насамперед акцентується увага на споживанні маслинової олії).
Гіпохолестеринемічний ефект червоного дріжджового рису пов’язаний зі статиноподібним механізмом через інгібування гідроксиметилглутарил-коензим А‑редуктази (ГМГ-КоА), монаколіну К, який є біоактивним інгредієнтом. Згідно з даними великого дослідження, проведеного в Китаї серед хворих з ішемічною хворобою серця, екстракт червоного дріжджового рису зменшив частоту серцево-судинних ускладнень на 45%. Гіпохолестеринемічний ефект (зниження ХС ЛПНЩ на 15-25%) спостерігається при щоденному вживанні до 10 мг монаколіну К.
Немедикаментозні методи зниження ТГ передбачають:
☑ зниження надмірної маси тіла (індекс маси тіла 20-25 кг/м², об’єм талії <94 см – чоловіки та <80 см – жінки);
☑ зменшення кількості вживання алкоголю (пацієнтам із гіпертригліцеридемією (ГТГ) слід повністю утриматися від алкоголю);
☑ збільшення регулярної фізичної активності (фізичні вправи тривалістю щонайменше 30 хв щодня);
☑ зниження споживання вуглеводів, солі (до 5 г/день);
☑ збільшення споживання омега‑3 ПНЖК;
☑ зниження кількості споживання моно- та дисахаридів, трансжирів (<1% від загального вживання) і насичених жирів (<10% від загального споживання), заміна насичених жирів моно- й поліненасиченими.
Медикаментозна терапія
Принципи управління дисліпідеміями
- Досягнення і утримання цільового рівня ХС ЛПНЩ залежно від категорії серцево-судинного ризику.
- Своєчасна інтенсифікація ліпідознижувальної терапії.
- Спадкоємність у лікуванні пацієнтів із порушеннями ліпідного обміну.
- Прихильність до використання клінічних рекомендацій з лікування хворих із порушеннями ліпідного обміну.
Першочерговим завданням при лікуванні дисліпідемії у пацієнтів із ЦД є зниження рівня ХС ЛПНЩ до цільових значень, якщо ТГ значно не підвищені.
Гіполіпідемічні препарати мають важливу роль у сучасній системі охорони здоров’я не лише для оптимізації ліпідного профілю, а й для зниження ризику ССЗ (табл. 4) [25].
Дослідження останніх років свідчать на користь того, що гіполіпідемічні препарати можуть впливати на контроль глюкози та інсулінорезистентність. Такі властивості має низка класів ліпідомодифікувальних препаратів [26].
Для досягнення цілей гіполіпідемічної терапії рекомендовано призначення статинів, що є препаратами першого вибору (до максимально рекомендованої дози чи максимальної переносимої дози, IA) [11]. Статини рекомендуються як терапія першої лінії також і для первинної профілактики атеросклеротичних ССЗ та сучасної терапії дисліпідемії у пацієнтів із діабетом [11]. Для досягнення цільових рівнів ХС ЛПНЩ більшість пацієнтів потребують комбінованої терапії згідно з новими терапевтичними стратегіями; варто зазначити про необхідність прихильності пацієнтів до терапії, а також оцінку в динаміці рівня ХС ЛПНЩ (табл. 5).
Статини – це препарати першого ряду для зниження рівня ХС ЛПНЩ, що рекомендуються переважній більшості пацієнтів із ЦД. Хворим із помірним ризиком для первинної профілактики можна розпочинати терапію статинами помірної інтенсивності.
Пацієнтам з атеросклеротичним ССЗ (вторинна профілактика) слід розпочинати з інтенсивної терапії статинами (аторвастатин 40-80 мг/день або розувастатин 20-40 мг/день). Ліпідні ефекти статинів (інгібіторів ГМГ-КоА‑редуктази): зниження ХС ЛПНЩ на 20-60%, підвищення ХС ЛПВЩ на 5-15%, зниження ТГ на 7-30%, зниження ХС не-ЛПВЩ на 15-50%.
Результати численних випробувань довели таке: що нижчим є ХС ЛПНЩ, то більше знижується частота серцево-судинних подій, тому для вторинної профілактики більшості пацієнтів із метою максимального зниження ХС ЛПНЩ доцільним є додавання езетимібу.
Для первинної профілактики хворим високого ризику серцево-судинних подій також може бути рекомендоване призначення терапії статинами високої інтенсивності в поєднанні з езетимібом, який можна додавати до будь-якого статину.
Ліпідні ефекти езетимібу (10 мг): зниження ХС ЛПНЩ на 15-22%, підвищення ХС ЛПВЩ на 1-2%, зниження ТГ на 5-10%, зниження ХС не-ЛПВЩ на 14-19%; ефективний у поєднанні з інгібіторами ГМГ-КоА‑редуктази.
За непереносимості статинів або недостатньої ефективності монотерапії статинами для досягнення цільового значення ХС ЛПНЩ препаратом другого вибору є або езетиміб, або інгібітор PCSK9.
PCSK9 – пропротеїнова конвертаза субтилізин / кексин 9 типу; належать до сімейства серинових протеаз. PCSK9 синтезується в гепатоцитах, мезенхімі нирок, епітелії клубової / ободової кишок, ЦНС; контролює концентрацію рецепторів ЛПНЩ на поверхні гепатоцитів, які зв’язують і поглинають частинки ЛПНЩ. Слід зазначити таке: що більшою є концентрація рецепторів ЛПНЩ на гепатоцитах, то нижче ХС ЛПНЩ у крові.
Препарати: еволокумаб (140 мг підшкірно 1 р/2 тиж; 420 мг підшкірно 1 р/міс) / алірокумаб (75 мг підшкірно 1 р/2 тиж).
Ліпідні ефекти: зниження ХС ЛПНЩ на 50-70%, підвищення ХС ЛПВЩ на 4-7%, зниження ТГ на 6-19%, зниження ХС не-ЛПВЩ на 20-50%. Побічні ефекти: реакція в місці ін’єкції (5%). Не впливають на рівень трансаміназ.
Інгібітори PCSK9 також можуть бути додані до будь-якого статину; є препаратом вибору за потреби значного зниження цільового рівня ХС ЛПНЩ (інгібітори PCSK9 знижують рівні ХС ЛПНЩ на 50-60% при додаванні до статину, тоді як езетиміб знижує рівень ХС ЛПНЩ на ≈20%).
У пацієнтів із ЦД відзначається ГТГ, основними причинами якої є спадковість, інсулінорезистентність (метаболічний синдром, ожиріння, ЦД 2 типу), частіше – комбінована дисліпідемія, хронічна хвороба нирок, зловживання алкоголем, гіпотиреоз, лікарські причини.
Фібрати також знижують рівні ХС ЛПНЩ, але зазвичай не використовуються із цією метою.
Фенофібрат застосовується в дозі 145 мг/добу. Ліпідні ефекти: зниження ХС ЛПНЩ на 10-15%, підвищення ХС ЛПВЩ на 10-20%, зниження ТГ на 20-50%, зниження ХС не-ЛПВЩ на 5-19%. Побічні ефекти: диспепсія, міалгія, міозит, помірне збільшення сироваткових трансаміназ, жовчних кислот (можливе збільшення креатиніну).
Етилові ефіри омега‑3 ПНЖК застосовуються в дозі 2-4 г/добу. Ліпідні ефекти: ХС ЛПНЩ – від зниження на 6% до підвищення на 25%, ХС ЛПВЩ – від зниження на 5% до підвищення на 7%, зниження ТГ на 20-45%, зниження ХС неЛПВП на 5-14%. Побічні ефекти: рибний запах, екзема.
Цільові значення показників на тлі гіполіпідемічної терапії у пацієнтів із ЦД 2 типу залежно від категорії серцево-судинного ризику наведено в таблиці 6 [11, 27].
ХС не-ЛПВЩ є важливою вторинною метою гіполіпідемічної терапії.
Аналіз ХС не-ЛПВЩ рекомендується використовувати для оцінки ризику, особливо в людей з високим рівнем ТГ, ЦД, ожирінням або дуже низьким ХС ЛПНЩ (I C). Вторинні цільові значення ХС не-ЛПВЩ складають <2,2, 2,6 та 3,4 ммоль/л (<85, 100, 130 мг/дл) у пацієнтів із дуже високим, високим і помірним ризиком відповідно (табл. 7) (ESC, 2021).
? Чому підвищений рівень ТГ стає небезпечним?
Високий рівень ТГ стає небезпечним за рахунок 3 механізмів [29]:
- циркулюють у частинках, що є досить дрібними для проникнення через інтиму; оскільки вони містять ХС (після видалення ТГ у залишкових ліпопротеїнах, збагачених хіломікроном, його вміст в одній частці може бути до 20 разів вищим, ніж у ЛПНЩ), слугують додатковим джерелом ХС (окрім ЛПНЩ) для атерогенезу (легше затримуються в інтимі, ніж ЛПНЩ);
- дрібні щільні ЛПНЩ чутливіші до окислення, отже, легше формують атерому, оскільки зміни в ЛПНЩ мають критичне значення для атерогенності ЛПНЩ;
- окислення жирних кислот, які містяться як у ТГ, так і в дрібних щільних ЛПНЩ і залишках ліпопротеїнів, збагачених ТГ, спричиняє утворення речовин, модифікувальних ApoB100, що розпізнаються скавенджер-рецепторами макрофагів.
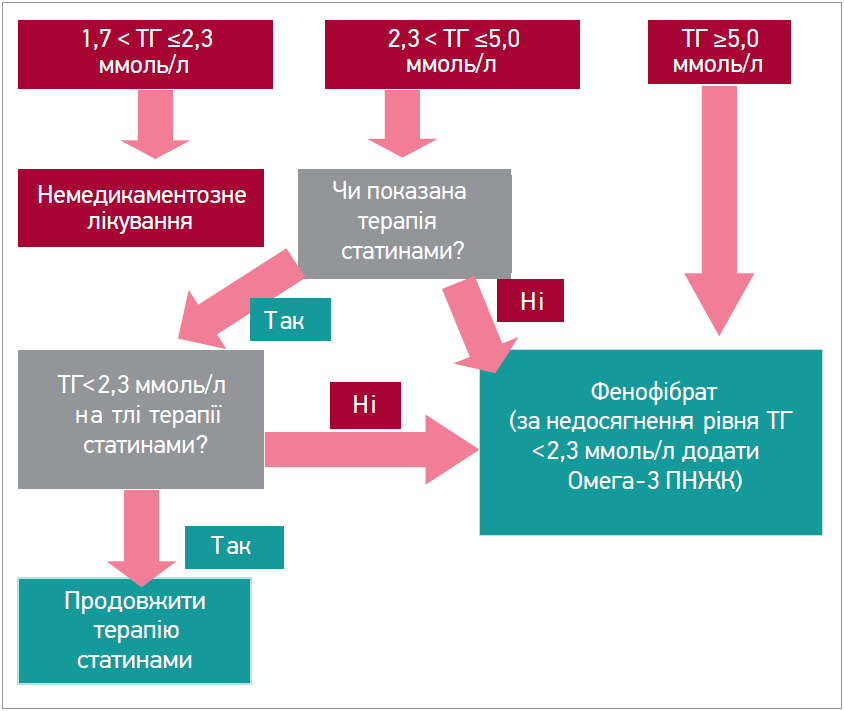
У пацієнтів із ЦД слід проводити корекцію рівнів ТГ (рис. 2).
Рис. 2. Алгоритм корекції рівня ТГ у пацієнтів із ЦД
Кроки для поліпшення прихильності лікарів до дотримання клінічних рекомендацій [11]
- Навчання лікарів клінічним рекомендаціям у своїй клінічній практиці (з університету).
- Обмін інформацією між лікарями.
- Інвестиції в IT‑технології, що спрощують використання клінічних рекомендацій у практиці лікаря-кардіолога.
- Вдосконалення системи медичного страхування в ракурсі підвищення зацікавленості лікарів дотримуватися клінічних рекомендацій на практиці.
Висновки
Пацієнти із ЦД мають вищий ризик серцево-судинних ускладнень з урахуванням значної кількості чинників ризику та патогенетичних механізмів серцево-судинного ремоделювання.
У стратегії ліпідознижувальної терапії пацієнтам із ЦД слід ураховувати часту поширеність комбінації гіперхолестеринемії та ГТГ для своєчасної комплексної корекції з досягненням цільових показників (згідно з ризиком серцево-судинних ускладнень).
Лікування пацієнтів високого та дуже високого ризику слід розпочинати із призначення статинів до досягнення цільових рівнів ХС ЛПНЩ.
Незважаючи на терапію статинами, в значної частки хворих із ЦД зберігається залишковий серцево-судинний ризик, що зумовлено різноманіттям порушень ліпідного обміну.
За вираженої ГТГ (≥2,3 ммоль/л) до лікування статинами варто додати фенофібрат, а в разі його неефективності чи поганої переносимості слід застосовувати омега‑3 ПНЖК.
Список літератури знаходиться в редакції.