5 січня, 2024
Стандарти лікування діабету: ретинопатія, нейропатія та догляд за стопою
 «Стандарти лікування діабету» Американської діабетичної асоціації (ADA) містять поточні гайдлайни з клінічної практики та призначені для надання принципів лікування ЦД, загальних цілей лікування і рекомендацій, а також інструментів для оцінки якості лікування. Члени Комітету з професійної практики ADA, що являє собою міждисциплінарний експертний комітет, несуть відповідальність за оновлення Стандартів медичної допомоги щороку або частіше, за необхідності. Докладний опис стандартів, заяв і звітів ADA, а також систему оцінки доказів рекомендацій ADA щодо клінічної практики і повний список членів Комітету з професійної практики можна знайти в розділі «Вступ та методологія».
«Стандарти лікування діабету» Американської діабетичної асоціації (ADA) містять поточні гайдлайни з клінічної практики та призначені для надання принципів лікування ЦД, загальних цілей лікування і рекомендацій, а також інструментів для оцінки якості лікування. Члени Комітету з професійної практики ADA, що являє собою міждисциплінарний експертний комітет, несуть відповідальність за оновлення Стандартів медичної допомоги щороку або частіше, за необхідності. Докладний опис стандартів, заяв і звітів ADA, а також систему оцінки доказів рекомендацій ADA щодо клінічної практики і повний список членів Комітету з професійної практики можна знайти в розділі «Вступ та методологія».
Діабетична ретинопатія
Рекомендації
1. Оптимізувати контроль глікемії для зменшення ризику або уповільнення прогресування діабетичної ретинопатії (ДР). А
2. Оптимізувати показники артеріального тиску (АТ) і моніторинг рівнів ліпідів у сироватці крові для зменшення ризику або уповільнення прогресування ДР. А
Діабетична ретинопатія є високоспецифічним судинним ускладненням цукрового діабету (ЦД) як 1, так і 2 типу, поширеність якого тісно пов’язана як із тривалістю захворювання, так і з рівнем глікемічного контролю [1]. ДР в розвинених країнах є найчастішою причиною появи нових випадків сліпоти серед дорослих віком 20-74 роки. Глаукома, катаракта та інші захворювання очей у хворих на ЦД розвиваються раніше і частіше. Окрім тривалості ЦД чинниками, що підвищують ризик розвитку ретинопатії або пов’язані з нею, є хронічна гіперглікемія, нефропатія, гіпертензія та дисліпідемія [2-6].
Ступінь ретинопатії потрібно оцінювати під час інтенсифікації цукрознижувальної терапії, наприклад із застосуванням антагоністів рецепторів глюкагоноподібного пептиду‑1 (арГПП‑1), оскільки швидке зниження рівня глікованого гемоглобіну (HbA1с) може бути пов’язане з початковим погіршенням перебігу ретинопатії [11].
Скринінг
Рекомендації
3. Дорослі з ЦД 1 типу мають пройти первинне розширене та комплексне обстеження очей в офтальмолога або оптометриста впродовж 5 років після встановлення діагнозу. В
4. Люди із ЦД 2 типу мають пройти початкове розширене та комплексне обстеження очей в офтальмолога або оптометриста під час діагностики захворювання. В
5. Якщо під час одного або кількох щорічних офтальмологічних оглядів не виявлено ознак ретинопатії, а глікемія добре контролюється, можна розглянути можливість проведення скринінгу кожні 1-2 роки. За наявності будь-якого ступеня ДР подальші розширені обстеження сітківки в офтальмолога або оптометриста треба повторювати принаймні 1 раз на рік. Якщо ретинопатія прогресує або є ризик втрати зору, обстеження потрібні частіше. В
6. Програми, в яких застосовують фотографію сітківки (із дистанційним зчитуванням або використанням валідованого інструменту оцінки), можуть бути відповідними стратегіями для поліпшення доступу до скринінгу ДР. Такі програми мають забезпечувати шляхи для своєчасного направлення на комплексне обстеження очей за наявності показань. В
7. Жінок дітородного віку з ЦД 1 або 2 типу, які планують вагітність або вагітних, варто проконсультувати щодо ризику розвитку і/або прогресування ДР. В
8. Жінки з ЦД 1 або 2 типу мають пройти офтальмологічне обстеження перед вагітністю та в першому триместрі, а також проходити моніторинг кожного триместру та впродовж року після пологів, залежно від ступеня ретинопатії. В
Профілактичний ефект терапії та той факт, що в пацієнтів із проліферативною ДР (ПДР) або макулярним набряком захворювання може бути безсимптомний перебіг, є переконливим на користь скринінгу для виявлення ДР. Швидка діагностика дає можливість провести сортування пацієнтів і вчасно втрутитися, що може запобігти втраті зору в безсимптомних осіб, незважаючи на прогресуючу діабетичну хворобу очей.
Скринінг ДР проводять із використанням перевірених підходів і методів. Молоді люди з ЦД 1 або 2 типу також мають ризик розвитку ускладнень і потребують скринінгу на ДР [12].
У разі виявлення ДР під час скринінгу рекомендують негайно звернутися до офтальмолога. Подальші обстеження за наявності ЦД 1 або 2 типу в осіб із мінімальною ретинопатією або без неї, як правило, повторюють щороку. Огляди кожні 1-2 роки після одного або кількох звичайних оглядів очей можуть бути економічно вигідніми. У популяції з добре контрольованим ЦД 2 типу існував незначний ризик розвитку тяжкої ретинопатії впродовж 3 років після звичайного обстеження, а в імітаційному моделюванні було виявлено, що менш часті проміжки потенційно ефективні для скринінгу ДР в осіб без неї [13, 14]. Однак важливо регулювати інтервали скринінгу на основі наявності специфічних чинників ризику виникнення та прогресування ретинопатії. За прогресування ретинопатії або наявності таких чинників ризику, як неконтрольована гіперглікемія, прогресуюча початкова ретинопатія або діабетичний макулярний набряк, необхідні частіші огляди в офтальмолога.
Фотографія сітківки з дистанційним зчитуванням експертами має великий потенціал для надання послуг скринінгу в регіонах, де кваліфіковані офтальмологи недоступні [15-17]. Високоякісні фотографії очного дна можуть виявити найбільш клінічно значущу ДР. Інтерпретацію зображень має виконувати кваліфікований офтальмолог. Фотографія сітківки також може підвищити ефективність і знизити витрати, тоді як досвід офтальмологів можна використовувати для складніших обстежень і терапії [15, 18, 19].
ЦД 1 типу
Через те що ретинопатія, за оцінками, розвивається щонайменше через 5 років після виникнення гіперглікемії, пацієнти з ЦД 1 типу мають пройти початкове розширене та комплексне обстеження очей впродовж 5 років після встановлення діагнозу [21].
ЦД 2 типу
Пацієнти з ЦД 2 типу, які, можливо, мали недіагностований діабет упродовж багатьох років і в яких є значний ризик розвитку поширеної ДР на момент встановлення діагнозу, мають пройти первинне розширене та комплексне обстеження очей під час встановлення діагнозу.
Вагітність
Пацієнтки, в яких розвивається гестаційний ЦД, не потребують обстеження очей під час вагітності, оскільки не мають підвищеного ризику розвитку ДР під час вагітності [22]. Водночас жінок дітородного віку з ЦД 1 або 2 типу, які планують вагітність або завагітніли, необхідно проконсультувати щодо базової поширеності та ризику розвитку і/або прогресування ДР.
Лікування
Рекомендації
9. Негайно направляйте пацієнтів із будь-яким ступенем діабетичного макулярного набряку, непроліферативною ДР середнього або тяжкого ступеня (попередником ПДР) або будь-якою ПДР до офтальмолога, який має знання та досвід у лікуванні ДР. А
10. Панретинальна лазерна фотокоагуляція показана для зниження ризику втрати зору в пацієнтів із ПДР високого ризику та, у деяких випадках, із непроліферативною ДР тяжкого ступеня. А
11. Інтравітреальні ін’єкції антиваскулярного ендотеліального фактора росту є розумною альтернативою традиційній панретинальній лазерній фотокоагуляції для деяких пацієнтів із ПДР, а також знижує ризик втрати зору в цих осіб. А
12. Інтравітреальні ін’єкції антиваскулярного ендотеліального фактора росту показані як лікування першої лінії в більшості випадків діабетичного макулярного набряку, який вражає фовеальний центр і погіршує гостроту зору. А
13. Макулярна фокальна/сітчаста фотокоагуляція та інтравітреальні ін’єкції кортикостероїдів (КС) є доцільними методами лікування стійкого діабетичного макулярного набряку, незважаючи на попередню терапію антиваскулярним ендотеліальним фактором росту, або тоді, коли такий підхід не застосовується. А
14. Наявність ретинопатії не є протипоказанням до терапії ацетилсаліциловою кислотою (АСК) з метою кардіопротекції, оскільки АСК не підвищує ризик крововиливу в сітківку. А
Двома основними мотивами скринінгу на ДР є запобігання втраті зору та втручанню в лікування, у разі коли можна запобігти втраті зору або повернути його.
Фотокоагуляційна хірургія
Дані двох великих досліджень – дослідження ДР (DRS) в осіб із ПДР та дослідження раннього лікування ДР (ETDRS) у пацієнтів із макулярним набряком – надають найсильнішу підтримку терапевтичним перевагам фотокоагуляційної хірургії.
Панретинальну лазерну фотокоагуляцію все ще широко використовують для лікування ускладнень ДР, які охоплюють неоваскуляризацію сітківки та її негативні наслідки.
У ході ETDRS було доведено, що м’якша техніка макулярної фокальної/секторальної лазерної фотокоагуляції є ефективною для лікування клінічно значущого макулярного набряку, спричиненого ЦД, але нині вона є методом лікування другої лінії [26].
Лікування антисудинним ендотеліальним фактором росту
Дані DRCR Retina Network (раніше Diabetic Retinopathy Clinical Research Network) та інших досліджень демонструють, що інтравітреальні ін’єкції анти-VEGF засобів ефективні щодо регресу проліферативного захворювання та призводять до негірших або навіть кращих результатів щодо гостроти зору в порівнянні з панретинальною лазерною коагуляцією впродовж двох років спостереження [27, 28].
FDA схвалило препарати афліберсепт і ранібізумаб для лікування пацієнтів із ДР. Наразі тривають дослідження інших новітніх методів лікування ретинопатії, за допомогою тривалого інтравітреального введення фармакологічних агентів.
Було продемонстровано, що анти-VEGF-терапія непроліферативної ДР зменшує ризик подальшого розвитку неоваскуляризації сітківки та діабетичного макулярного набряку, але не поліпшує зорові результати впродовж двох років терапії, тому така терапія не рекомендована для рутинного використання в разі ДР [29].
Макулярна лазерна фотокоагуляція або інтравітреальні ін’єкції КС є адекватними методами лікування стійкого діабетичного макулярного набряку, незважаючи на попередню терапію анти-VEGF. Обидва методи також є адекватними способами лікування осіб, яким не показана анти-VEGF-терапія через такі системні стани, як вагітність.
Додаткова терапія
Показано, що зниження рівня АТ зменшує прогресування ретинопатії, хоча жорсткі цілі (рівень систолічного АТ <120 мм рт. ст.) не приносять додаткової користі [8]. В осіб із дисліпідемією прогресування ретинопатії може бути уповільнено застосуванням фенофібрату, особливо в разі початкової дуже легкої непроліферативної ДР [34, 35].
Нейропатія
Скринінг
Рекомендації
15. Усі люди з ЦД мають проходити обстеження на наявність діабетичної периферичної нейропатії (ДПН), починаючи з моменту встановлення діагнозу ЦД 2 типу та через 5 років після виявлення ЦД 1 типу, а потім принаймні 1 раз на рік. В
16. Дослідження дистальної симетричної полінейропатії має охоплювати ретельний збір анамнезу та оцінку температурної чутливості або чутливості до уколу (функція дрібних волокон) і відчуття вібрації за допомогою камертона 128 Гц (для оцінки функції великих волокон). Усі люди з ЦД мають щороку проходити дослідження з використанням 10-грамової монофіламентної нитки для виявлення ризику утворення виразок та ампутації стоп. В
17. Симптоми та ознаки вегетативної нейропатії потрібно оцінювати в осіб із ЦД, починаючи від моменту встановлення діагнозу ЦД 2 типу та через 5 років після виявлення ЦД 1 типу, надалі принаймні 1 раз на рік і за наявності інших мікросудинних ускладнень, зокрема ураження нирок і ПДН. Скринінг може охоплювати питання про ортостатичне запаморочення, синкопе або суху потріскану шкіру на кінцівках. Критеріями наявності вегетативної нейропатії є ортостатична гіпотензія, тахікардія в стані спокою або ознаки периферичної сухості або потрісканості шкіри. E
Діабетичні полінейропатії – це гетерогенна група розладів із різноманітними клінічними проявами. Раннє розпізнавання та належне лікування нейропатії в людей із ЦД є вкрай важливим. Пункти, про які потрібно знати:
- Діабетична нейропатія є діагнозом винятку. Недіабетичні нейропатії можуть виявлятися в осіб із ЦД і піддаватися лікуванню.
- До 50% випадків ДПН можуть мати безсимптомний перебіг. Якщо не розпізнавати та не проводити профілактичний догляд за стопами, люди з ЦД ризикують отримати травми, а також діабетичні виразки стопи з подальшою ампутацією.
- Розпізнавання та лікування вегетативної нейропатії може полегшити симптоми, зменшити наслідки та поліпшити якість життя.
Спеціальне лікування для усунення основного ушкодження нерва сьогодні є недоступним. Контроль глікемії може ефективно запобігти розвитку ДПН та діабетичної автономної нейропатії серця (ДАНС) у разі ЦД 1 типу, а також помірно уповільнювати їх прогресування за ЦД 2 типу, проте не зупиняє втрату нейронів [36-38]. Лікування інших модифікованих чинників ризику (у тому числі показники ліпідів та АТ) може допомогти запобігти прогресуванню ДПН у разі ЦД 2 типу та зменшити прогресування захворювання за ЦД 1 типу [39-41].
Терапевтичні стратегії (фармакологічні і нефармакологічні) для полегшення ДПН з больовим синдромом і симптомів вегетативної нейропатії можуть суттєво зменшити біль і поліпшити якість життя [42].
Діагностика
Діабетична периферична нейропатія
Пацієнтиі з тривалістю ЦД 1 типу впродовж 5 років і всі особи з ЦД 2 типу мають щороку обстежуватися на ДПН, при цьому враховують дані анамнезу і результати простих клінічних тестів [42]. Симптоми відрізняються залежно від класу уражених сенсорних волокон. Найпоширенішими ранніми симптомами, зумовленими ураженням дрібних волокон, є біль і дизестезія (неприємні відчуття печіння та поколювання). Залучення в патологічний процес великих волокон може спричинювати оніміння та втрату захисної чутливості (loss of protective sensation, LOPS). LOPS вказує на наявність дистальної сенсомоторної полінейропатії та є чинником ризику утворення діабетичної виразки стопи. Для оцінки функції дрібних і великих волокон, а також захисного відчуття можна використовувати такі клінічні тести:
- Функція дрібних волокон: укол шпилькою та температурна чутливість.
- Функція великих волокон: рефлекси на нижніх кінцівках, відчуття вібрації, монофіламент масою 10 г.
- Захисне відчуття: тест із монофіламентом 10 г.
Вищезазначені тести дають змогу не лише виявити дисфункції, але й передбачити майбутній ризик розвитку ускладнень. Потреба в електрофізіологічному дослідженні чи направленні до невролога є не частою, за винятком виявлення нетипових клінічних ознак або ж сумнівного діагнозу.
В усіх осіб із ЦД і ДПН треба взяти до уваги й іншу можливу етіологію нейропатії, таку як токсини (наприклад, алкоголь), нейротоксичні ліки (наприклад, хіміотерапія), дефіцит вітаміну В12, гіпотиреоз, захворювання нирок, злоякісні пухлини (наприклад, множинна мієлома, бронхогенна карцинома), інфекції (наприклад, ВІЛ), хронічна запальна демієлінізуюча нейропатія, спадкові нейропатії та васкуліт [43].
Діабетична автономна нейропатія
Пацієнти, які страждають на ЦД 1 типу впродовж 5 років, і всі особи з ЦД 2 типу мають проходити щорічне обстеження на наявність вегетативної нейропатії [42]. Симптоми та ознаки вегетативної нейропатії необхідно ретельно виявляти під час збору анамнезу та фізикального обстеження. Основними клінічними проявами діабетичної вегетативної нейропатії є тахікардія в стані спокою, ортостатична гіпотензія, гастропарез, закреп, діарея, нетримання калу, еректильна дисфункція, нейрогенний сечовий міхур і судомоторна дисфункція з підвищеним або зниженим потовиділенням. Скринінг симптомів вегетативної нейропатії передбачає запитання щодо симптомів ортостатичної непереносимості (запаморочення, відчуття втрати свідомості або слабкість під час стояння), синкопе, непереносимості фізичних навантажень, закрепу, діареї, затримки сечі, нетримання сечі або зміни потовиділення. Подальше обстеження може бути розглянуте за наявності симптомів та залежатиме від ураженого кінцевого органа, також проводять серцево-судинні вегетативні тести, оцінку потовиділення, дослідження уродинаміки, спорожнення шлунка або ендоскопію/колоноскопію. Порушення контррегуляторних реакцій на гіпоглікемію в разі ЦД 1 і 2 типу може призвести до неусвідомлення гіпоглікемії, але не пов’язане безпосередньо з вегетативною нейропатією.
Лікування
Рекомендації
18. Оптимізуйте контроль рівня глюкози, щоб запобігти або стримати розвиток нейропатії в людей із ЦД 1 типу А та для уповільнення прогресування нейропатії в людей із ЦД 2 типу C. Оптимізувати показники АТ і контроль рівнів ліпідів у сироватці крові, щоб зменшити ризик або уповільнити прогресування діабетичної нейропатії. В
19. Оцінка та лікування болю, пов’язаного з ДПН В, і симптомів вегетативної нейропатії для поліпшення якості життя. E
20. Габапентиноїди, інгібітори зворотного захоплення серотоніну-норадреналіну, трициклічні антидепресанти та блокатори натрієвих каналів рекомендують як початкові фармакологічні засоби лікування нейропатичного болю в разі ЦД. A Зверніться до невролога або фахівця з болю, якщо не вдається досягти контролю болю в рамках практики лікаря. E
Глікемічний контроль
Доведено, що підтримання рівня глюкози в межах референтних значень на ранніх стадіях ЦД ефективно стримує або запобігає розвитку ДПН та ДАНС у людей із ЦД 1 типу [47-50]. Хоча докази користі майже нормального глікемічного контролю не такі переконливі, як для ЦД 2 типу, деякі дослідження продемонстрували помірне уповільнення прогресування захворювання без відновлення втрачених нейронів [38, 51]. Конкретні стратегії зниження рівня глюкози можуть мати різні ефекти. У проведеному post hoc-аналізі учасники, зокрема чоловіки з ЦД 2 типу, які отримували інсулінові сенсибілізатори в дослідженні BARI 2D (Bypass Angioplasty Revascularization Investigation in Type 2 Diabetes), мали меншу частоту дистальної симетричної полінейропатії впродовж 4 років, ніж ті, хто отримував інсулін/сульфонілсечовину [52]. Крім того, нещодавні дані дослідження Action to Control Cardiovascular Risk in Diabetes (ACCORD) продемонстрували суттєву користь інтенсивного контролю рівня глюкози та АТ для профілактики ДАНС у разі ЦД 2 типу [53].
Ліпідний контроль
Дисліпідемія є ключовим чинником у розвитку нейропатії в людей із ЦД 2 типу та чинником ризику розвитку нейропатії в осіб із ЦД 1 типу [54, 55]. Хоча докази зв’язку між рівнями ліпідів і розвитком нейропатії за ЦД 2 типу стають все очевиднішими, оптимальне терапевтичне втручання не визначено. Є докази позитивних ефектів фізичної активності, втрати ваги та баріатричної хірургії в осіб із ДПН, але використання традиційної гіполіпідемічної фармакотерапії (такої як статини або фенофібрати) не є ефективним у лікуванні ДПН або запобіганні її розвитку [56].
Контроль артеріального тиску
Існує безліч причин для контролю АТ в людей із ЦД, але тепер до цього списку додано прогресування нейропатії (особливо за ЦД 2 типу). Незважаючи на те що результати багатьох досліджень підтверджують роль артеріальної гіпертензії в розвитку нейропатії, нещодавно проведений метааналіз даних 14 країн у міжнародному дослідженні поширеності та лікування діабету та депресії (INTERPRET-DD) показав, що артеріальна гіпертензія є незалежним ризиком розвитку ДПН.
Нейропатичний біль
Нейропатичний біль може бути доволі інтенсивним і, відповідно, впливати на якість життя, обмежувати рухливість і сприяти депресії та соціальній дисфункції [58]. На сьогодні немає переконливих доказів щодо підтримання контролю глікемії або способу життя як терапії нейропатичного болю в разі ЦД або предіабету – зрештою залишається фармакологічне втручання [59]. Нещодавно опублікований гайдлайн Американської академії неврології (The American Academy of Neurology; AAN) рекомендує, щоб початкове лікування болю також зосереджувалося на лікуванні розладів сну та настрою через підвищену частоту цих проблем в осіб із ДПН [60].
Є низка фармакологічних методів лікування болю в разі ЦД. В оновленому звіті AAN припускають, що габапентиноїди, селективні інгібітори зворотного захоплення серотоніну-норадреналіну (СІЗЗС), блокатори натрієвих каналів, трициклічні антидепресанти (TЦA) і засоби з подвійним механізмом дії СІЗЗС/опіоїдів можна розглядати для лікування болю в разі ДПН [60]. Ці рекомендації AAN є доповненням до нещодавно опублікованої монографії про біль ADA, хоча існують певні розбіжності, зокрема щодо препаратів із подвійним механізмом дії СІЗЗС/опіоїдів [61]. Нещодавно проведене пряме дослідження показало терапевтичну еквівалентність ТЦА, СІЗЗС та габапентиноїдів у лікуванні болю в разі ДПН [62]. Випробування також підтвердило роль комбінованої терапії в порівнянні з монотерапією болю при ДПН.
Габапентиноїди
Габапентиноїди являють собою кілька лігандів субодиниці α2-δ кальцієвого каналу. Вісім досліджень високої якості та сім – середньої підтверджують роль прегабаліну в лікуванні болю при ДПН. Проведене одне високоякісне дослідження та багато невеликих досліджень підтверджують роль габапентину в лікуванні болю при ДПН.
СІЗЗС
До СІЗЗС належать дулоксетин, венлафаксин і десвенлафаксин. Два дослідження високої якості та п’ять – середньої підтверджують роль дулоксетину в лікуванні болю при ДПН. Проведене високоякісне дослідження підтверджує роль венлафаксину в лікуванні болю при ДПН. Лише одне випробування середньої якості підтверджує ймовірність ролі десвенлафаксину в лікуванні болю при ДПН [60].
Тапентадол і трамадол
Тапентадол і трамадол є опіоїдними аналгетиками центральної дії, які виявляють свою аналгетичну дію як через агонізм μ-опіоїдних рецепторів, так і через інгібування зворотного захоплення норадреналіну та серотоніну. СІЗЗС/опіоїди є, імовірно, ефективними в лікуванні болю при ДПН. Однак використання будь-яких опіоїдів для лікування хронічного нейропатичного болю несе в собі ризик звикання, якого варто уникати.
Трициклічні антидепресанти
Проводили дослідження із застосування ТЦА в лікуванні болю, при цьому більшість релевантних даних було отримано в ході випробувань амітриптиліну, а саме в ході двох досліджень середньої та високої якості, що показали їх ефективність у лікуванні болю при ДПН [60, 62]. Антихолінергічні побічні ефекти можуть обмежувати дозу та використання ТЦА особами віком ≥65 років.
Блокатори натрієвих каналів
До блокаторів натрієвих каналів належать ламотриджин, лакосамід, окскарбазепін і вальпроєва кислота. П’ять досліджень середньої якості підтверджують роль блокаторів натрієвих каналів у лікуванні болю при ДПН [60].
Капсаїцин
FDA схвалило використання капсаїцину для лікування болю при ДПН за допомогою 8% пластиру, про що повідомляли у проведеному дослідженні високої якості. Також є відомості про дослідження середньої якості із застосуванням 0,075% крему капсаїцину. У пацієнтів, які мають протипоказання до пероральної фармакотерапії або які віддають перевагу місцевому лікуванню, варто розглянути можливість місцевого застосування капсаїцину.
Карбамазепін і α-ліпоєва кислота
Карбамазепін і α-ліпоєва кислота* можуть бути ефективними і взяті до уваги при виборі лікування ДПН із больовим синдромом [41, 54, 56].
Догляд за стопами
Рекомендації
21. Виконуйте всебічне обстеження стопи щонайменше 1 раз на рік для виявлення чинників ризику утворення виразок із подальшою ампутацією. А
22. Обстеження має охоплювати огляд шкіри, оцінку деформації стопи, неврологічне обстеження (тестування із 10-грамовим монофіламентом із щонайменше однією іншою провокацією: укол шпилькою, температура, вібрація) і перевірка судин, у тому числі з пульсом на ногах і стопах. В
23. Особи з ознаками втрати чутливості, передвиразковими ураженнями або ампутаціями мають проходити перевірку стоп під час кожного візиту. А
24. Зібрати анамнез щодо виразки, ампутації, стопи Шарко, ангіопластики або судинної хірургії, паління, ретинопатії та ниркової хвороби, а також оцінити поточні симптоми нейропатії (біль, печіння, оніміння) та судинної хвороби (втома ніг, кульгавість). В
25. Початковий скринінг на захворювання периферичних артерій має охоплювати оцінку пульсу на нижніх кінцівках, час наповнення капілярів, почервоніння, блідості на підйомі та часу наповнення вен. Особи з наявністю в анамнезі втоми ніг, кульгавості та болю в стані спокою, що полегшується в разі зміни положення; зниженням чи відсутністю пульсу на тильних артеріях мають бути направлені на визначення кісточково-плечового індексу і, за необхідності, оцінку стану судин. В
26. Мультидисциплінарний підхід рекомендований для осіб із виразками стоп та стопами високого ризику (наприклад, пацієнтам на діалізі, тим, хто має стопу Шарко, у кого в анамнезі були виразки чи ампутація, а також тим, хто страждає на захворювання периферичних артерій). В
27. Направляйте осіб, які палять і мають в анамнезі ускладнення з боку нижніх кінцівок, LOPS, структурні аномалії або захворювання периферичних артерій, до спеціалістів із догляду за стопами для постійного профілактичного огляду та спостереження впродовж усього життя. В
28. Забезпечити загальну профілактичну освіту щодо самостійного догляду за стопами для всіх людей із ЦД, зокрема тих, хто втратив захисну чутливість, щодо відповідних способів огляду стоп (пальпація або візуальний огляд за допомогою небиткого дзеркала) для щоденного спостереження за ранніми проблемами зі стопами. В
29. Використання спеціального терапевтичного взуття рекомендовано людям із ЦД із високим ризиком утворення виразок, у тому числі LOPS, деформаціями стоп, виразками, мозолями, поганим периферичним кровообігом або ампутацією в анамнезі. В
30. Для хронічних діабетичних виразок стопи, які не вдалося загоїти за допомогою оптимального стандартного лікування, потрібно розглянути додаткову терапію новітніми препаратами, ефективність яких було підтверджено результатами рандомізованих контрольованих випробувань. Такі рекомендації можуть передбачати терапію ран негативним тиском, використання плацентарних мембран, біоінженерних замінників шкіри, безклітинних матриць, автологічного фібрину і лейкоцитарних тромбоцитарних плям та місцеву кисневу терапію. А
Виразки та ампутації стоп є досить поширеними ускладненнями, спричиненими ЦД. Це може бути наслідком кількох чинників, зокрема периферичної нейропатії, захворювань периферичних артерій (ЗПА) і деформації стоп, що, своєю чергою, є основними причинами захворюваності та смертності людей із ЦД. Раннє розпізнавання стоп із високим ризиком передвиразкових уражень і швидке лікування виразок та інших ускладнень нижніх кінцівок може відстрочити несприятливі результати або запобігти їм. Раннє розпізнавання потребує розуміння чинників, які підвищують ризик утворення виразок і ампутацій у людей із ЦД. Чинниками, пов'язаними зі стопою високого ризику, є:
- недостатній контроль глікемії;
- периферична нейропатія / LOPS;
- захворювання периферичних артерій;
- деформації стопи (вальгусна деформація першого пальця стопи, молоточкоподібні пальці, суглоб Шарко та ін.);
- передвиразкові ураження або мозолі;
- виразка в анамнезі;
- ампутація в анамнезі;
- куріння;
- ретинопатія;
- нефропатія (особливо в осіб на діалізі або після трансплантації).
Виявлення стопи високого ризику починають із детального збору анамнезу, який охоплює контроль глікемії, історію куріння, толерантність до фізичних навантажень, кульгавість або біль у спокої, а також наявність виразок або ампутацій в анамнезі. Ретельний огляд стоп необхідно проводити щороку всім хворим на ЦД і, частіше, особам із групи ризику [75].
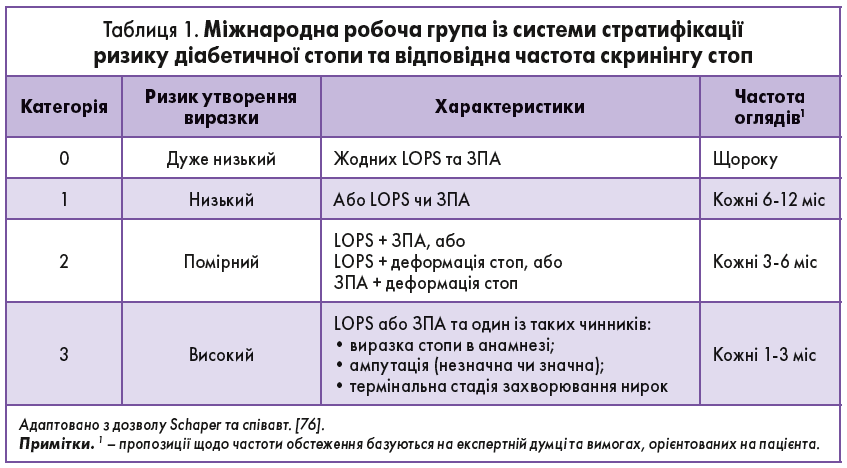
Обстеження має передбачати огляд цілісності шкіри, оцінку LOPS за допомогою дослідження із 10-грамовим монофіламентом із щонайменше одним інструментом для неврологічної оцінки, дослідження пульсу на тильній поверхні стопи та задніх великогомілкових артерій, а також перевірку деформацій стоп, таких як вальгусна деформація першого пальця стопи, молоточкоподібні пальці і виступаючі плесневі кістки, що збільшують тиск на підошовну поверхню стопи та підвищують ризик утворення виразок. Особи з групи ризику мають проходити перевірку під час кожного візиту та мають бути направлені до спеціалістів із догляду за стопами для постійного профілактичного огляду та спостереження. У ході фізикального обстеження пацієнтів можна розділити на різні категорії та визначити частоту візитів (табл. 1.) [76].
Навчання пацієнтів
Усі пацієнти з ЦД (та їхні сім’ї), особливо ті, хто належить до групи високого ризику, мають пройти загальне навчання щодо догляду за стопами, у тому числі з відповідними стратегіями лікування [82-84]. Таке навчання мають пройти особи з уперше діагностованим ЦД у межах щорічного комплексного обстеження та пацієнти із захворюваннями високого ризику під час кожного візиту. Наявні докази свідчать про те, що, незважаючи на важливість навчання пацієнтів та їхніх родин, знання швидко забуваються і потребують регулярного закріплення [86].
Необхідно також обговорити вибір відповідного взуття та поведінку пацієнта вдома (наприклад, не ходити босоніж, уникати взуття з відкритим носком). Доведено, що терапевтичне взуття з ортопедичними засобами, виготовленими на замовлення, знижує піковий підошовний тиск [84]. У більшості досліджень зниження максимального підошовного тиску розглядають як результат, а не як профілактику утворення виразки. Певні конструктивні особливості ортезів, такі як взуття з рокерською підошвою та плесневим пристосуванням, можуть значно зменшити піковий підошовний тиск, ніж окремо взяті устілки.
Лікування
Рекомендації щодо лікування хворих на ЦД визначатимуться відповідно до їхньої категорії ризику. Людей за відсутності ризику чи групи низького ризику можна лікувати за допомогою навчання та самообслуговування. Пацієнтів із середнім і високим ризиком потрібно направляти до спеціалістів із догляду за стопами для подальшого обстеження та регулярного спостереження (див. табл. 1). Маються на увазі особи з LOPS, ЗПА і/або структурними деформаціями стопи, такими як стопа Шарко, вальгусна деформація першого пальця стопи або молоткоподібні пальці. Пацієнти з будь-якою відкритою виразкою чи набряком неясного ґенезу, еритемою або місцевим підвищенням температури шкіри мають бути терміново направлені до фахівця з догляду за стопами або міждисциплінарної команди.
Рекомендації щодо початкового лікування мають охоплювати щоденний огляд ніг, використання зволожувальних засобів для сухої шкіри, що лущиться, і уникнення самостійного догляду за врослими нігтями та мозолями. Добре підібране спортивне взуття або взуття для прогулянок з індивідуальними ортезами для зниження тиску має бути частиною початкових рекомендацій для людей із підвищеним підошовним тиском (що спостерігається на підошовних мозолях). Пацієнтам із такими деформаціями, як вальгусна деформація першого пальця стопи чи молоткоподібні пальці, може знадобитися спеціальне взуття, наприклад дуже глибоке. Особи зі значнішими деформаціями, наприклад у разі хвороби Шарко, можуть потребувати індивідуального виготовлення взуття.
Особливу увагу треба приділяти пацієнтам із нейропатією – з теплою на дотик, набряклою, червоною стопою, з травмою в анамнезі / без неї та за відсутності відкритої виразки. Такі особи потребують ретельного обстеження щодо можливої нейроартропатії Шарко [89]. Рання діагностика та лікування цього стану має першочергове значення для запобігання деформаціям і нестабільності, що можуть призвести до утворення виразки та ампутації. Такі пацієнти мають повністю уникати навантаження на стопи та терміново звернутися до спеціаліста з догляду за стопами для подальшого лікування. Рентгенівські знімки стопи та гомілковостопного суглоба слід виконувати всім особам із зазначеними вище клінічними ознаками. Упродовж багатьох років лікування виразок зазнало низки змін [90]. До них належать терапія негативним тиском, факторами росту, біоінженерною тканиною, ацелюлярною матричною тканиною, терапія стовбуровими клітинами, гіпербарична киснева терапія та новітня місцева киснева терапія [91-93].
Загальноприйнятим є той факт, що початкове лікування та оцінка виразки має враховувати п’ять основних принципів лікування виразки:
- Розвантаження підошовних виразок.
- Видалення некротизованої нежиттєздатної тканини.
- Реваскуляризація ішемічних ран за необхідності.
- Лікування інфекції: м’яких тканин або кісток.
- Використання фізіологічних, місцевих пов'язок.
Однак, незважаючи на дотримання вищезазначених принципів, деякі виразки хронізуються і не загоюються. У таких ситуаціях прогресивна терапія ран може відіграти свою роль. Питання про те, коли варто застосовувати передове лікування ран, було предметом багатьох дискусій, оскільки ця терапія є доволі дороговартісною. Було встановлено, що, якщо рана не зменшується на 50% або впродовж більш ніж 4 тиж відповідного лікування (вищенаведені 5 основних принципів), потрібно розглянути можливість використання розширеної терапії [94]. Лікування хронічних ран найліпше проводити в міждисциплінарних умовах.
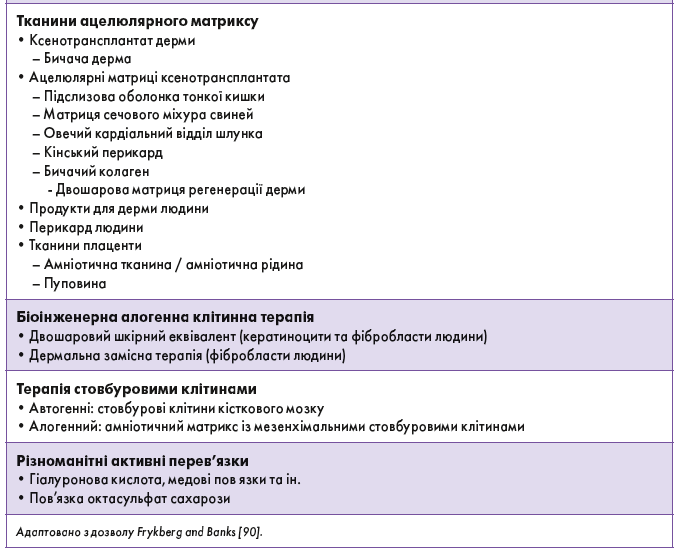
Розширену терапію ран можна розділити на 9 категорій [90] (табл. 2).
Місцеві фактори росту, ацелюлярні матричні тканини та біоінженерну клітинну терапію зазвичай використовують у центрах лікування ран для прискорення загоєння хронічних і більш поверхневих виразок.
Терапія ран за допомогою негативного тиску була вперше запроваджена на початку-всередині 1990-х років. Ця терапія стала особливо корисною при підготовці рани до шкірних трансплантатів і клаптів, що, своєю чергою, сприяє закриттю глибоких, великих за площею ран [95, 96]. На ринку існують різноманітні типи, від електричного до механічного, різних розмірів залежно від конкретних вимог до рани.
Електростимуляція, імпульсна радіочастотна енергія та екстракорпоральна ударно-хвильова терапія є біофізичними методами, що, імовірно, посилюють регуляцію факторів росту або цитокінів, стимулюючи загоєння ран, тоді як низькочастотний безконтактний ультразвук використовують для обробки ран.
Гіпербарична киснева терапія – це метод, що полягає в подачі кисню через камеру, індивідуальну або використовувану декількома особами, з метою підвищення оксигенації тканин для посилення перфузії та неоваскуляризації тканин, боротьби зі стійкими бактеріями та стимулювання загоєння ран.
Місцева киснева терапія останніми роками досліджувалася досить активно, зокрема декількома високоякісними РКД і принаймні п’ятьма систематичними оглядами та метааналізами, які підтверджують ефективність цієї терапії в разі хронічних діабетичних виразок стопи (DFUs) через 12 тиж [19, 20, 30-34, 91, 92, 101-105]. Доступними є три типи місцевих кисневих пристроїв, у тому числі з безперервною подачею, низьким постійним і циклічним тиском. Важливим є той факт, що апарати для місцевої кисневої терапії можуть застосовуватися пацієнтом вдома, тому в нього не має необхідності щодня відвідувати спеціалізовані центри. Дуже високий рівень участі з дуже малою кількістю зафіксованих побічних ефектів у поєднанні з поліпшеними показниками загоєння робить цю терапію ще одним привабливим варіантом для розширеного лікування ран.
Якщо діабетичні виразки стопи не загоюються, попри відповідний догляд за раною, треба назначити додаткову розширену терапію, яку найліпше проводити за участю міждисциплінарної команди. Після одужання всі особи мають бути зараховані до офіційної комплексної профілактичної програми, спрямованої на зниження частоти повторного утворення виразок і подальших ампутацій [75, 106, 107].
Реферативний огляд статті Nuha A. ElSayed, Grazia Aleppo, Vanita R. Aroda, Raveendhara R. Bannuru et al. Retinopathy, Neuropathy, and Foot Care: Standards of Care in Diabetes – 2023, Diabetes Care 2023;46(Suppl. 1): S203-215.
Підготувала Дарина Павленко
Повну версію дивіться: https://diabetesjournals.org/care/article/46/Supplement_1/S203/148042/12-Retinopathy-Neuropathy-and-Foot-Care-Standards
Тематичний номер «Діабетологія. Тиреоїдологія. Метаболічні розлади» № 4 (64) 2023 р.