Вроджена дисфункція кори надниркових залоз у дітей
Стандарт медичної допомоги
Вроджена дисфункція кори надниркових залоз (ВДКНЗ) – це захворювання з автосомно-рецесивним типом успадкування, в основі якого лежить дефект чи дефіцит ферментів або транспортних білків, що беруть участь у біосинтезі кортизолу. Рання діагностика і початок лікування пацієнтів з ВДКНЗ сприяє покращенню показників виживаності та якості життя пацієнтів. Лікарі загальної практики – сімейні лікарі, лікарі інших спеціальностей повинні бути обізнані щодо основних факторів ризику і клінічних проявів ВДКНЗ з метою їх раннього виявлення та скерування пацієнта до закладів охорони здоров’я (ЗОЗ), що надають спеціалізовану медичну допомогу, а також сприяють виконанню усіх рекомендацій фахівців. Саме для цього й створені положення Стандарту медичної допомоги «Вроджена дисфункція кори надниркових залоз у дітей».
Загальна частина
Назва діагнозу: Вроджена дисфункція кори надниркових залоз у дітей.
Коди стану або захворювання.
НК025: 2021 «Класифікатор хвороб і споріднених проблем охорони здоров’я»:
E25 Адреногенiтальнi порушення;
E25.0 Вроджені адреногенітальні розлади, пов’язані з дефіцитом ферментів;
E25.8 Інші адреногенітальні розлади;
E25.9 Адреногенітальний розлад, не уточнений.
Розділ І. Організація надання медичної допомоги
Положення стандарту медичної допомоги. Медична допомога пацієнтам із ВДКНЗ надається у закладах охорони здоров’я (ЗОЗ), що надають спеціалізовану медичну допомогу. Забезпечення хворих медичною допомогою потребує міждисциплінарної співпраці та інтегрованого ведення пацієнтів мультидисциплінарною командою фахівців.
Лікарі загальної практики – сімейні лікарі, лікарі інших спеціальностей повинні бути обізнані щодо основних факторів ризику та клінічних проявів ВДКНЗ з метою їх раннього виявлення та скерування пацієнта до ЗОЗ, що надають спеціалізовану медичну допомогу, а також сприяють виконанню усіх рекомендацій фахівців.
Усі можливі варіанти лікування необхідно обговорювати з пацієнтом у такий спосіб, який буде йому зрозумілим, та з урахуванням його індивідуального культурного й освітнього рівня.
Обґрунтування. Рання діагностика і початок лікування пацієнтів із ВДКН сприяє покращенню показників виживаності та якості життя пацієнтів. Індивідуалізований підхід до лікування, який базується на його призначенні залежно від варіанту захворювання і наявності факторів ризику, корекція лікування на проміжних етапах дозволяє досягти тривалої ремісії.
Ефективна взаємодія між учасниками міждисциплінарної команди вважається найкращою практикою лікування, а також невід’ємною складовою скоординованої допомоги. Заходи з раннього (своєчасного) виявлення цього захворювання дозволяють суттєво покращити життя пацієнта.
Критерії якості медичної допомоги
Обов’язкові
- Наявність локально узгоджених письмових документів, що координують та інтегрують медичну допомогу для забезпечення своєчасного обстеження, скерування до спеціалізованого ЗОЗ для проведення лікування пацієнтів із ВДКНЗ і подальшого спостереження.
- Існує задокументований індивідуальний план медичного обстеження та лікування ВДКНЗ, узгодженого з пацієнтом, членами його сім’ї/особами, які здійснюють догляд.
- Пацієнти, які перенесли спеціальне лікування, або особи, що доглядають за пацієнтом, забезпечуються у доступній формі інформацією щодо можливих віддалених побічних ефектів лікування, необхідності проведення періодичних обстежень.
- Надаються рекомендації щодо способу життя, режиму харчування і фізичних навантажень для пацієнта з ВДКНЗ.
Розділ ІІ. Діагностика вродженої дисфункції кори надниркових залоз
Положення стандарту медичної допомоги. Діагностичні заходи спрямовано на своєчасне встановлення діагнозу ВДКНЗ для вчасного призначення відповідного патогенетичного лікування.
Неонатальний скринінг (НС) на ВДКНЗ має проводитися усім новонародженим відповідно до наказу № 2142 Міністерства охорони здоров’я України від 1 жовтня 2021 року «Про забезпечення розширеного неонатального скринінгу в Україні», зареєстрованого в Міністерстві юстиції України 29 жовтня 2021 року за № 1403/37025.
Початковим пріоритетом НС є виявлення дефіциту 21-гідроксилази (21-ОН). Найбільш чутливий тест для виявлення ВДКНЗ – вимірювання 17-гідроксипрогестерону (17-ОНР) з нормами, стратифікованими за гестаційним віком.
Обґрунтування. ВДКНЗ майже в 95% випадків є наслідком мутацій гена CYP21A2, що призводять до зниження або відсутності активності ферменту 21-ОН у надниркових залозах і, як наслідок, до зниження синтезу життєво необхідних гормонів – кортизолу та альдостерону і накопичення попередників їх синтезу. Відсутність вчасного діагностування солевтратної ВДКНЗ призводить до високого ризику ранньої неонатальної захворюваності, затримки розвитку, потенційно смертельної гіповолемії, шоку й смертності.
Діти, яким ВДКНЗ діагностована при НС і вчасно призначено лікування, мають менш серйозну гіпонатріємію та коротший час перебування в стаціонарі, ніж діти з пізнім діагностуванням хвороби. Економічні витрати на проведення НС виправдані тим, що вони значно переважають витрати на надання медичної допомоги особам із ускладненнями внаслідок ВДКНЗ.
Оскільки у новонароджених жіночої статі основною ознакою дефіциту 21-ОН (21-OHD) є аномальний розвиток зовнішніх статевих органів з різною мірою вірилізації, це часто призводить до хибної реєстрації дитини при народженні в чоловічій громадянській статі. У дітей обох статей із простою вірильною формою ВДКНЗ, яка вчасно не розпізнається і не лікується, виникають ознаки передчасного статевого розвитку.
За допомогою НС можна виявити певну кількість випадків некласичної ВДКНЗ, що є більш легкою формою хвороби і зазвичай не потребує втручання в неонатальному періоді і ранньому дитинстві.
Критерії якості медичної допомоги
Обов’язкові
- Первинний етап НС здійснюється новонародженим, які досягли гестаційного віку 32 тижні, у терміни 48-72 години життя шляхом дослідження 17-ОНР у сухій плямі крові (панель 1).
- У разі позитивного результату НС необхідно визначити рівень 17-OHP у сироватці крові, який буде підвищеним як за 21-ОНD, так і за інших типів ВДКН (дефіцит 11β-гідроксилази, 3β-гідроксистероїддегідрогенази та оксидоредуктази цитохрому P450).
- У немовлят із високим рівнем 17-OHP проводиться диференційна діагностика причин неспецифічного підвищення цього показника у недоношених дітей, дуже ранньому постнатальному періоді, пухлинах надниркових залоз і синдромах із надмірним ростом.
- Незалежно від результатів НС слід запідозрити ймовірність ВДКНЗ внаслідок 21-OHD у разі наявності у дитини симптомів надниркової недостатності, таких як погане годування, втрата маси тіла, блювання.
- Оцінити ознаки втрати солі та дегідратації для діагностування солевтратної форми у немовлят із високим рівнем 17-OHP:
- ретельне обстеження загального стану і перебігу хвороби, зокрема симптоми надниркової недостатності;
- враховувати, що важка втрата солі (Na<130 мекв/л або K>6,0 мекв/л) зазвичай виникає протягом другого тижня життя. Виміряти адренокортикотропний гормон (АКТГ) у плазмі крові, сироваткові електроліти, глюкозу, альдостерон і ренін плазми й гази крові. Рівень альдостерону може бути підвищений у пацієнтів із погано контрольованим або нелікованим захворюванням. Ці результати лабораторних досліджень використовувати як допоміжні для діагностики 21-OHD і диференціації форми захворювання, наприклад, солевтратної або простої вірильної форм.
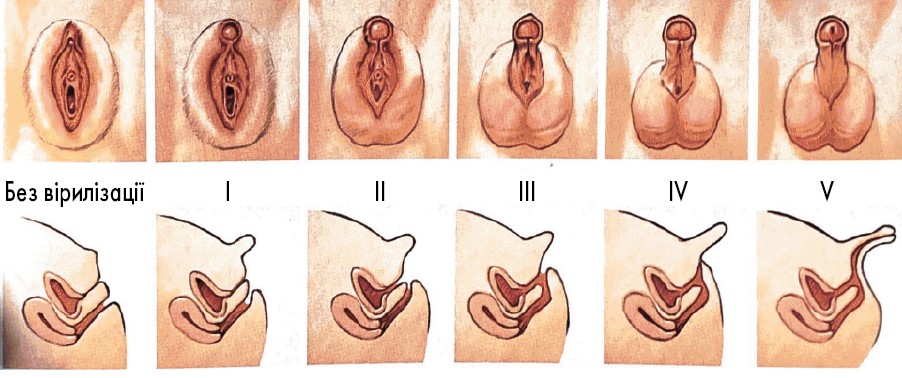
6. Проведення фізикального обстеження для оцінки наявності і ступеня вірилізації зовнішніх статевих органів здійснюється за шкалою Прадера (панель 2).
7. В усіх новонароджених з атиповими зовнішніми статевими органами незалежно від результатів НС проводиться вимірювання рівня 17-OHP у сироватці крові, а також з метою визначення статі дитини і диференційної діагностики з іншими розладами статевого диференціювання як причини такої аномалії – визначення каріотипу та УЗД для візуалізації статевих залоз, а також розміру і форми внутрішніх статевих органів (у пацієнтів з каріотипом 46, XX із дефіцитом 21-OH або 11β-гідроксилази яєчники диференціюються нормально, знаходяться у черевній порожнині).
8. Визначити наявність гіперпігментації шкіри і слизових (можна виявити на зовнішніх статевих органах, пахвовій западині, губах та у ротовій порожнині), що у пацієнтів із каріотипом 46,XY із правильними зовнішніми статевими органами за чоловічим типом може бути єдиним проявом ВДКНЗ. Гіперпігментація швидко зникає після початку терапії глюкокортикоїдами (ГК).
Бажані
9. Для підвищення специфічності НС на ВДКНЗ в усіх випадках підвищення рівня 17-ОНР у сухій плямі крові на первинному етапі НС, для виключення хибнопозитивних результатів проводити вторинний тест з тієї ж плями крові з дослідженням стероїдного профілю методом рідинної хроматографії – тандемної мас-спектрометрії (РХТМС).
10. Дослідження стероїдного профілю методом РХТМС також проводити незалежно від результатів первинного НС у дітей із симптомами, що виникли в пізньому неонатальному періоді і подальшому дитячому віці.
11. Дослідження стероїдного профілю методом РХТМС слід проводити в зразках сироватки, отриманих до 8 ранку. У дівчат, які менструюють, забір крові проводити у ранню фолікулярну фазу менструального циклу.
12. Новонародженим з позитивним результатом комплексного обстеження щодо ВДКНЗ (позитивні результати НС і дослідження рівня 17-ОНР у сироватці крові та/або позитивний результат визначення стероїдного профілю методом РХТМС) проводиться молекулярно-генетичний аналіз для виявлення перебудов у генах, що зумовлюють дефіцит ферментів стероїдогенезу 21-ОН (ген CYP21A2), 11β-гідроксилази (ген CYP11B1), 3β-гідроксистероїддегідрогенази (ген HSD3B2) і 17-альфа-гідроксилази (ген CYP17A1).
13. У разі відсутності переконливих ендокринологічних даних для підтвердження 21-OHD, для розрізнення некласичних і класичних форм у хлопчиків, а також для надання інформації щодо генетичного консультування проводиться генетичне дослідження мутації в гені CYP21A2. Інші показання до генетичного тестування наведені у панелі 3.
Панель 1
Неонатальний скринінг на ВДКНЗ
1. Первинний етап НС проводиться новонародженим, які досягли гестаційного віку 32 тижні, у терміни 48-72 години життя шляхом дослідження 17-ОНР у сухій плямі крові.
2. НС проводиться у передчасно народжених дітей:
- з гестаційним віком 22-32 тижні та/або з низькою масою тіла, та/або які хворі в неонатальному періоді, оскільки можуть мати хибнопозитивний результат НС, тому їм слід проводити повторний скринінг:
- первинне дослідження проводити у постконцепційному віці (гестаційний вік + календарний вік) 31-32 тижні за умови стабільного стану пацієнта;
- вторинне – у постконцепційному віці 36 тижнів або у разі підготовки дитини до виписки зі стаціонару (за 2-3 дні до запланованої виписки);
- у дітей із гестаційним віком 33-36 тижні – взяття зразків крові проводять на 48-72 годинах життя, якщо дитина в стабільному стані; у дитини в нестабільному стані (шок, крововтрата тощо) – одразу після стабілізації стану.
3. При отриманні дитиною парентерального харчування (внутрішньовенних розчинів амінокислот і ліпідів, лікарських препаратів), компонентів крові – первинний забір крові у терміни 48-72 години життя, а повторний забір не раніше, ніж через 3 доби після відміни цих розчинів і після трансфузії.
4. У доношених новонароджених у нестабільному стані (шок, крововтрата, анемія, асфіксія з лікувальною гіпотермією тощо) первинний забір крові у терміни 48-72 години життя, а повторний забір після стабілізації стану дитини.
5. У разі виявлених підвищених показників 17-ОНР на першому етапі НС лікар-координатор скринінгу в регіоні скеровує дитину до дитячого ендокринолога.
6. Якщо під час НС рівень 17-OHP перевищує порогове значення, для негайного обстеження слід провести детальне ендокринологічне обстеження новонародженого у дитячого ендокринолога (зокрема визначення у сироватці крові вмісту 17-ОНР, електролітів), незалежно від наявності чи відсутності клінічних симптомів, таких як атипові зовнішні геніталії, гіперпігментація шкіри або симптоми чи ознаки надниркової недостатності.
Діагностика солевтратної форми у немовлят із високим рівнем 17-OHP
7. У немовлят із високим рівнем 17-OHP необхідне ретельне обстеження загального стану і перебігу хвороби, включаючи симптоми надниркової недостатності. Важка втрата солі, тобто Na<130 мекв/л або K>6,0 мекв/л, зазвичай виникає протягом другого тижня життя.
8. Рівень альдостерону може бути підвищений у пацієнтів із погано контрольованими або нелікованими захворюваннями. Ці результати лабораторних досліджень використовуються як допоміжні дані для діагностики 21-OHD і диференціації форми захворювання, наприклад, солевтратної або простої вірильної форми.
Панель 2
Оцінка ступеня вірилізації зовнішніх статевих органів у дівчат за шкалою Прадера
Хоча у деяких дітей із каріотипом 46, XX зовнішні статеві органи чоловічого типу, такі випадки можна відрізнити від випадків 46, XY за відсутністю яєчок у скротолабіальних складках. У 46, XX випадках гонадами є яєчники, розташовані в черевній порожнині. Розтягнута довжина пеніса не є відповідним показником для ідентифікації вірилізації зовнішніх статевих органів у 46, XY випадках.
Панель 3
Показання для проведення CYP21A2-генотипування у разі підозри на ВДКНЗ за результатом обстеження дитини дитячим ендокринологом
Для обох статей
Підвищені рівні 17-OHP, виявлені під час неонатального скринінгу на ВДКН.
Втрата солі та затримка розвитку.
Передчасне статеве дозрівання.
Прискорене зростання в дитинстві, зниження прогнозованого дорослого зросту.
Підвищені концентрації андрогенів (тестостерону), 17-OHP і 21-дезоксикортизолу.
Виявлення носійства у родичів групи ризику та партнерів хворих на ВДКНЗ або носіїв мутації гену CYP21A2.
Пренатальна діагностика вагітної з групи ризику.
Гіперплазія надниркових залоз (пухлини).
Для дівчат
Явна клінічна симптоматика, надто вірилізація зовнішніх статевих органів.
Значні ознаки вірилізації, включаючи гірсутизм або acne vulgaris.
Диференційна діагностика у хворих із синдромом полікістозних яєчників.
Безпліддя, повторні викидні, порушення менструального циклу.
Для хлопців
Набряк яєчок, що відображає зростання залишків надниркових залоз у тканині яєчок (пухлини яєчок з адреналової тканини).
Розділ ІІІ. Лікування класичної та некласичної ВДКНЗ
Положення стандарту медичної допомоги. Призначення ГК і мінералокортикоїдів (МК) за потреби є патогенетичним лікуванням ВДКНЗ і дозволяє поповнити недостатність ендогенного кортизолу та альдостерону, пригнітити надлишкову продукцію АКТГ, щоб зменшити синтез надниркових андрогенів.
Обґрунтування. Метою лікування є пригнічення надлишкової секреції надниркових андрогенів за допомогою найнижчої ефективної дози ГК, як правило, гідрокортизону, оскільки надмірне лікування ГК пов’язане з пригніченням росту, збільшенням маси тіла і зниженням мінеральної щільності кісткової тканини. Адекватні дози і схеми лікування дітей із ВДКНЗ запобігають розвитку надниркової кризи і вірилізації, дозволяють досягти майже нормального росту та розвитку в дитинстві, а також фертильності у дорослому віці.
Діти з класичним 21-OHD потребують тривалого замісного лікування ГК. Терапія пацієнтів із ВДКНЗ є складним процесом, що полягає в постійному балансуванні між ризиком медикаментозного гіперкортицизму і недостатньої дози препаратів і, як наслідок, гіперандрогенією. Погана медична прихильність до лікування серед дорослих із ВДКНЗ сприяє депресії та підвищенню смертності. У чоловіків і жінок із ВДКНЗ часто страждає фертильність. До загальних факторів, що спричинюють безпліддя у чоловіків, належать наявність пухлини яєчок з адреналової тканини (testicular adrenal rest tumor, TART), пригнічення гонадотропінів і тестикулярна недостатність.
Критерії якості медичної допомоги
Обов’язкові
- Лікування ГК слід розпочати ще до підтвердження діагнозу 21-OHD, якщо на підставі клінічних симптомів і звичайних лабораторних результатів, зокрема гіпонатріємії, гіперкаліємії або метаболічного ацидозу, є обґрунтована підозра на 21-OHD і виявляються ознаки надниркової недостатності.
- Для лікування використовується найнижча ефективна доза ГК, як правило, гідрокортизону, яка забезпечує пригнічення надлишкової секреції надниркових андрогенів, оскільки надмірна доза ГК пригнічує зріст, провокує збільшення маси тіла і зниження мінеральної щільності кісткової тканини.
- У неонатальному періоді початкова доза ГК становить 25-100 мг/м2/добу, а у разі ризику або підозрі на наднирковий криз – 100 мг/м2/добу. Після медикаментозного пригнічення продукції андрогенів наднирковими залозами або збільшення маси тіла, що очікуване після початку лікування, дозу ГК швидко знижують кожні 5-7 днів до підтримувальної, яку продовжують до досягнення віку 3-4 тижнів із наступним корегуванням відповідно до клінічної картини і рівня 17-ОНР (табл. 1).
- Для немовлят доза гідрокортизону становить 10-20 мг/м2/добу, для інших вікових груп – 10-15 мг/м2/добу. Приймати препарат бажано за 3 прийоми (кожні 8 годин). Дозу та спосіб уведення слід підбирати індивідуально залежно від стану пацієнта.
- Новонародженим і дітям раннього віку до схеми лікування додається флудрокортизон і натрію хлорид у дозах, наведених у табл. 1.
- Дітям із класичною ВДКНЗ, які зростають, рекомендується підтримувальна доза ГК. Не рекомендується постійне застосування ГК тривалої дії.
- У підлітків із завершеним ростом і дорослих із класичною ВДКНЗ рекомендовано використовувати щоденно гідрокортизон і/або ГК тривалої дії разом із МК (за клінічними показаннями) у дозах, наведених у табл. 2.
- Пацієнтам із ВДКНЗ, які потребують терапії ГК, під час хвороби з гарячкою (температурою тіла вище 38,5 °С), при гастроентериті з дегідратацією, великих хірургічних втручаннях, що супроводжуються загальною анестезією та серйозною травмою, рекомендовано збільшувати дозу ГК (табл. 3).
- При важких фізичних навантаженнях, таких як марафон або тріатлон, дозу ГК слід збільшувати, але під час щоденних розумових та емоційних стресів і нетяжких захворювань та/або перед звичайними фізичними вправами пацієнтам із ВДКНЗ не рекомендовано збільшувати дозу ГК.
- Терапія ГК показана дітям і підліткам із некласичною ВДКНЗ із передчасним і швидким прогресуючим пубархе або кістковим віком, а також підліткам, які мають явні ознаки вірилізації.
- Безсимптомним пацієнтам із некласичною ВДКНЗ, у тому числі невагітним жінкам, терапія ГК не рекомендована.
- Хворим із некласичною ВДКНЗ, які в минулому отримували лікування, після досягнення ними росту дорослої людини або коли усунуті інші симптоми, спробувати припинити терапію.
- Дорослим чоловікам із некласичною ВДКНЗ щоденна терапія ГК зазвичай не призначається. Виключення становлять пацієнти з безпліддям TART або пухлинами надниркових залоз, а також із фенотипами, проміжними між класичною і некласичною ВДКНЗ.
- Пацієнтам із некласичною ВДКНЗ під час великих операцій, травм чи пологів застосовується стресове дозування ГК лише в тому випадку, якщо пацієнт має субоптимальну секрецію кортизолу або ятрогенне пригнічення надниркових залоз.
- Жінкам із ВДКНЗ і некласичною ВДКНЗ, які отримують лікування, під час вагітності продовжувати лікування ГК/преднізолоном і флудрокортизоном із корекцією дозування, якщо з’являються симптоми та ознаки ГК-недостатності. Оцінювати необхідність збільшення дози ГК протягом другого або третього триместру (на 20-40% починаючи з 24-го тижня) і вводити стресову дозу ГК під час пологів. Лікування повинно бути індивідуалізованим.
- Жінкам із ВДКНЗ, вагітним або тим, що намагаються завагітніти, не рекомендовано застосовувати ГК, які проходять через плаценту, наприклад, дексаметазон.
- Переважним методом пологів у жінок із ВДКНЗ є кесарів розтин. Під час пологів слід вводити стресові дози ГК.
Бажані
18. Жінкам із некласичною ВДКНЗ, які мають неприйнятну для них гіперандрогенію або безпліддя, може бути рекомендоване лікування ГК (табл. 4).
|
Таблиця 1. Рекомендоване дозування ГК і МК для початкової і підтримувальної терапії |
||||
|
|
Вікова категорія |
Гідрокортизон (мг/м2/добу, за 3 прийоми) |
Флудрокортизон* (мг/добу, за 12 прийоми) |
Натрію хлорид* (г/кг/добу, за 38 прийомів) |
|
Початкова терапія |
Новонароджені |
25100 ** |
0,0250,2 |
0,10,2 |
|
Підтримувальна терапія |
Новонароджені, немовлята |
1020 |
0,0250,2 |
0,10,2 |
|
Раннє дитинство Дошкільний вік Школярі Підлітки |
1015 |
0,0250,2*** |
|
|
|
*Флудрокортизон і натрію хлорид завжди необхідні при солевтратній формі 21ОНD. Їх доза обирається на основі рівнів калію і натрію в крові, активності реніну плазми або концентрації активного реніну, прибавці маси тіла та артеріального тиску. **Доза корегується на основі тяжкості клінічних симптомів чи ознак. Якщо є підозра на адреналовий криз, необхідно негайно зробити внутрішньовенно ін’єкцію ГК (2550 мг/м2). Підтримувальна доза ГК (1020 мг/м2/добу) може бути прийнятною для початкової терапії, якщо у пацієнта немає солевтратної форми ВДКНЗ або затримки росту. ***Необхідну дозу з віком можна зменшувати і флудрокортизон може бути відмінений. |
||||
|
Таблиця 2. Підтримувальна терапія, рекомендована пацієнтам із завершеним ростом |
||
|
ГК тривалої дії |
Рекомендована доза (мг/добу) |
Розподіл дози за добу |
|
Гідрокортизон |
1525 |
23 |
|
Преднізолон |
46 |
2 |
|
Метилпреднізолон |
46 |
2 |
|
Дексаметазон |
0,250,5 |
1 |
|
Флудрокортизон |
0,050,2 |
12 |
|
Таблиця 3. Пропоновані стресові дози ГК у лікуванні адреналової кризи |
|
|
Початкова парентеральна доза ГК |
|
|
25 мг |
|
|
50 мг |
|
|
100 мг |
|
|
Надалі внутрішньовенний ГК можна вводити в дозі, яка складає 1/4 початкової парентеральної дози ГК, введеної кожні 6 годин |
|
|
Таблиця 4. Клінічні ознаки адекватної дози ГК |
|
|
Якщо доза ГК недостатня |
Якщо доза ГК надмірна |
|
Прояви дефіциту кортизолу:
|
Прояви надмірного заміщення кортизолу:
|
|
Прояви надлишку надниркових андрогенів:
|
|
Розділ IV. Моніторинг терапії ВДКНЗ, нагляд за віддаленими ускладненнями та їх лікування
Положення стандарту медичної допомоги. Медичний нагляд за пацієнтами із ВДКНЗ розпочинається з дати встановлення діагнозу, здійснюється систематично, триває протягом усього життя пацієнта і передбачає проведення періодичних медичних оглядів, лабораторних (табл. 5), інструментальних обстежень і, за потреби, консультацій відповідних спеціалістів, що забезпечить своєчасне виявлення ризиків і/або ознак прогресування захворювання, надання медичної допомоги і необхідної консультативної, психологічної й іншої підтримки.
|
Таблиця 5. Лабораторні показники для моніторингу ВДКНЗ |
|||
|
Пацієнти |
Показник |
Про що свідчить |
Цілі терапії та коментарі |
|
Усі вікові групи |
Ренін плазми |
Статус об’єму циркулюючої крові |
Від низького до нормального, якщо немає гіпертензії |
|
Калій |
Замісна доза МК |
У межах норми |
|
|
Натрій |
Замісні дози ГК і МК |
У межах норми |
|
|
Тестостерон |
Загальні андрогени |
У межах норми або близько до норми |
|
|
Андростендіон |
Переважно надниркового походження |
У межах норми або близько до норми |
|
|
Глобулін, що зв’язує статеві гормони |
Тестостеронзв’язуючий білок |
Для розрахунку вільного і біологічно активного тестостерону |
|
|
17ОНР |
Варіативність |
Нормальний показник свідчить про надмірне лікування |
|
|
Хлопці |
Тестостерон |
Надниркового або гонадного походження |
Інтерпретувати аномальні значення в контексті рівнів гонадотропінів і андростендіону |
|
Гонадотропіни |
Стан гонадної осі |
Низькі свідчать про поганий контроль |
|
|
Андростендіон |
Переважно надниркового походження |
Мета: <0,5ґтестостерон |
|
|
Аналіз сперми |
Фертильність |
В межах норми |
|
|
Дівчата |
Прогестерон у фолікулярній фазі |
Коли підвищений, то переважно надниркового походження |
Мета: <0,6 нг/мл (<2 нмоль/л) для жінок, які намагаються завагітніти |
|
Зразки крові та сечі, зібрані перед лікуванням, корисні для подальших детальних ендокринологічних досліджень, які дозволяють діагностувати 21OHD. |
|||
Після досягнення ремісії або мінімальної активності захворювання пацієнт перебуває під систематичним спостереженням лікаря-ендокринолога дитячого, який веде необхідну медичну документацію, контролює та сприяє виконанню пацієнтом усіх рекомендацій фахівців, у тому числі виконанню плану спостереження.
Візуалізаційні обстеження надниркових залоз проводяться в людей із класичною ВДКНЗ, які мають клінічні ознаки пухлини надниркової залози, поганий контроль захворювання, припинення лікування протягом декількох років або відсутність відповіді на інтенсифіковану терапію.
Обґрунтування. Метою моніторингу пацієнта з ВДКНЗ є раннє виявлення загострень і ускладнень хвороби. Існують докази, що регулярна оцінка активності захворювання дозволяє своєчасно коригувати схему лікування і провести хірургічне лікування, підтримувати ремісію, що значно покращує якість життя пацієнта.
Хронічний вплив фармакологічних доз ГК може призвести до втрати кісткової тканини, що супроводжується підвищеною частотою переломів. Для запобігання несприятливому впливу лікування не рекомендоване повне пригнічення ендогенної секреції надниркових стероїдів дорослим із ВДКНЗ.
Пацієнтам із ВДКНЗ потрібно обирати здоровий спосіб життя у ранньому віці для підтримки індексу маси тіла у межах норми, щоб уникнути метаболічного синдрому і супутніх наслідків.
Критерії якості медичної допомоги
Обов’язкові
- В усіх осіб із класичною ВДКНЗ необхідно стежити за ознаками передозування ГК і МК, а також за ознаками недостатньої нормалізації андрогенів, щоб завдяки лікуванню оптимізувати профіль надниркових стероїдів.
- Пацієнтам віком до 18 місяців із ВДКНЗ проводиться суворий моніторинг протягом перших 3 місяців життя і надалі кожні 3 місяці. Після 18 місяців проводити контроль кожні 4 місяці.
- Для визначення адекватності лікування ГК і МК, крім біохімічних вимірювань, проводиться регулярне оцінювання швидкості росту, маси тіла, артеріального тиску, а також фізикальні обстеження, визначення наявності кушингоїдних ознак.
- Дітям із ВДКНЗ у віці після 2 років щорічно проводиться оцінка кісткового віку до досягнення зросту близько до дорослого.
- Дорослим із класичною ВДКНЗ не рекомендується проведення планових візуалізаційних обстежень надниркових залоз.
- Хлопцям із класичною ВДКНЗ проводиться періодичне ультразвукове дослідження яєчок для оцінки розвитку TART.
- Дівчатам-підліткам із ВДКНЗ визначається гінекологічний анамнез і проводиться обстеження й лікування (забезпечення функціональної жіночої анатомії без вагінального стенозу або порушень менструальної функції).
- Вагітним із ВДКНЗ проводиться постійний контроль толерантності до глюкози через вищий ризик виникнення гестаційного діабету.
Бажані
9. Пацієнтів із ВДКНЗ та їхніх батьків/опікунів лікар-ендокринолог повинен навчити заходам профілактики надниркової недостатності, зкорегувати (збільшити) дозу ГК (але не МК) при інтеркурентних захворюваннях.
10. Пацієнтам із ВДКНЗ, які отримують лікування, потрібно завжди мати із собою медичну ідентифікацію, яка вказує на наявність надниркової недостатності.
11. Кожен пацієнт із ВДКНЗ повинен мати препарат ін’єкційного ГК для невідкладного застосування, самостійному парентеральному введенню якого, правилам його застосування слід навчити підлітків і батьків/опікунів дітей.
12. Пацієнтам-підліткам із ВДКНЗ за кілька років до виходу з дитячої ендокринології почати перехід до дорослої медичної допомоги в умовах клініки, з доступністю дитячих і дорослих ендокринологів, репродуктологів та урологів.
13. Проводити генетичне консультування дітям із ВДКНЗ, підліткам, що переходять до дорослої медичної допомоги, дорослим із некласичною формою ВДКНЗ під час діагностування, а також партнерам пацієнтів із ВДКНЗ, які планують вагітність.
14. Вагітним із ВДКНЗ бути під наглядом ендокринолога і гінеколога, обізнаних щодо цієї патології.
15. Обговорити у відповідний час питання сексуальної активності, контрацепції та фертильності медичною/хірургічною командою, до якої бажано залучити ендокринолога.
16. Для збереження фертильності чоловіків із ВДКНЗ використовувати банк сперми.
17. Особам із ВДКНЗ і порушенням фертильності звернутися до ендокринолога-репродуктолога та/або спеціаліста з фертильності.
18. У випадку безпліддя жінок із ВДКНЗ розглядається індукція овуляції та екстракорпоральне запліднення, а також інші допоміжні репродуктивні технології.
Розділ V. Хірургічне відновлення функціональної анатомії у пацієнтів із ВДКНЗ
Положення стандарту медичної допомоги. Хірургічне лікування дівчат із ВДКНЗ є складним і комплексним, потребує виваженого прийняття рішення батьками та пацієнтами, повинно проводитися в лікувальних закладах досвідченими фахівцями і мультидисціплінарною командою. Варто враховувати обґрунтовану можливість відмовитися від операції чи відтермінувати її.
Обґрунтування. Мета хірургії жіночих статевих органів для дівчат із ВДНЗ із вірилізацією полягає у відновленні жіночої анатомії, запобіганні інфекції сечовивідних шляхів і гідрометрокольпосу, зниженні тривожності батьків дитини з вродженою аномалією, уникненні стигматизації дівчини з маскулінізованими зовнішніми статевими органами, забезпечення зовнішнього вигляду статевих органів відповідно до статі, збереження статевої та репродуктивної функції в зрілому віці, а також задоволення пацієнта збереженням сечостатевої функції та виглядом власного тіла.
Критерії якості медичної допомоги
Обов’язкові
- Хірургічні операції проводяться тільки в центрах із досвідченими фахівцями мультидисціплінарної команди, яка включає дитячих хірургів/урологів/гінекологів, ендокринологів, анестезіологів, фахівців з поведінки/психічного здоров’я і працівників соціальної сфери. До операції необхідно донести до пацієнта, його батьків/опікунів інформацію щодо ризиків і переваг, спільного прийняття рішень, огляду можливих ускладнень і повної обізнаності, а також можливості відмовитися від операції.
- Батьків усіх дівчат із ВДКНЗ, надто з мінімальною вірилізацією, інформувати про варіанти хірургічного лікування, зокрема затримку його проведення та/або спостереження, доки дитина не стане старшою.
- При лікуванні неповнолітніх із ВДКНЗ усі рішення щодо хірургічного лікування повинні бути прерогативою сімей (тобто батьків і за згодою дітей старшого віку) при спільному прийнятті рішень із досвідченими хірургічними консультантами.
- Пацієнткам з вірилізацією ІІІ-IV-V ступеня за Прадером рекомендувати раннє хірургічне лікування для корекції урогенітального синуса.
- Пацієнткам із незначною гіпертрофією клітора (менше 2 см) рекомендувати відкласти кліторопластику, тоді як пацієнткам із середньою та значною гіпертрофією клітора (що відповідає ІІІ-IV ступеню за Прадером) рекомендувати оперативне втручання.
- Пацієнткам із ВДКНЗ, для яких обрано хірургічне лікування, рекомендовано виконувати вагінопластику, використовуючи урогенітальну мобілізацію, а у разі значної кліторомегалії – нейроваскулярнощадну кліторопластику .
- Пацієнткам із низьким урогенітальним злиттям піхви і уретри проводити хірургічне втручання у ранньому віці методом часткової урогенітальної мобілізації (PUM) і, якщо обрано, кліторопластику (рис. 1, 2).
- Для осіб із високим злиттям (рис. 1, 2) час операції рекомендовано обирати індивідуально, використовувати методи повної урогенітальної мобілізації (TUM), часткової урогенітальної мобілізації (PUM), наскрізної вагінопластики і переднього сагітального трансректального доступу (ASTRA).
- У хворих із ВДКНЗ із каріотипом 46, XX і повною вірилізацією (V ступінь за Прадером), якщо пацієнтка виховується в чоловічій статі з народження або з раннього дитинства, рекомендовано розглядати питання проведення операції з видалення матки та яєчників.
- Пацієнтці з ВДКНЗ зі значною вірилізацією, якій не було виконано хірургічне лікування, необхідно запропонувати спостереження для вчасного виявлення можливих інфекцій сечовивідних шляхів та обструкції менструальних виділень у період статевого дозрівання.
- Пацієнток із ВДКНЗ необхідно інформувати, що після урогенітальної реконструкції ускладнення можуть включати вагінальний стеноз (до 27% випадків), рубці статевих губ або входу в піхву, втрату статевої функції, уретро-вагінальні фістули, нетримання сечі.
- До початку менархе рекомендовано утримуватися від дилатації піхви з приводу стенозу.
Бажані
13. Нервоощадна кліторопластика (пластика клітора зі збереженням нервово-судинного пучка) є необов’язковою процедурою і її слід пояснити як таку.
Розділ VІ. Психічне здоров’я пацієнтів із ВДКНЗ
Положення стандарту медичної допомоги. Підтримка психічного здоров’я пацієнтів із ВДКНЗ та їхніх сімей є важливим доповненням до ендокринологічного та хірургічного лікування, зважаючи на наявність численних емоційних стресорів і викликів унаслідок хвороби із різними наслідками для психічного здоров’я та якості життя.
Обґрунтування. ВДКНЗ із високими ризиками небезпечних для життя електролітних криз і наслідками гіперандрогенії на організм, мозок і статеву поведінку, може викликати занепокоєння і спричиняти медичні і психологічні проблеми для хворих дітей і членів їхніх сімей. У 46, XX-новонароджених зі значною маскулінізацією статевих органів гендерне визначення спочатку викликає сумніви, а батьки відчувають шок. У клінічних випадках задокументовані інші психосоціальні наслідки атипового розвитку статевих органів, що полягають в усвідомленні невідповідності між виглядом зовнішніх геніталій пацієнта і призначеною статтю; суперечливій ідентифікації статі членами сім’ї; підвищеній цікавості щодо статевих органів пацієнта та посиленій стигматизації іншими; а також порушенні вигляду власних статевих органів, що може сприяти загальній невдоволеності виглядом власного тіла, зумовленій низьким зростом, надмірною масою тіла і гірсутизмом. Усе це може призвести до відходу від соціального життя, особливо в ситуаціях, що стосуються оголення (командних видів спорту або медичних обстежень), а також уникнення романтичних взаємодій і сексуальних відносин.
Критерії якості медичної допомоги
Обов’язкові
- Для осіб із ВДКНЗ та їхніх батьків проводяться консультації й оцінка поведінки і психічного здоров’я для вирішення проблем, пов’язаних із ВДКНЗ, через те що особи з ВДКНЗ мають високий ризик розвитку проблем із психічним здоров’ям і низький поріг для звернення за психологічним чи психіатричним лікуванням.
Бажані
2. Створення міждисциплінарних груп із залученням фахівців з питань психічного здоров’я, які мають досвід у вирішенні психосоціальних проблем, притаманних людям із розладами статевого диференціювання. Завдання можуть включати: медичну освіту батьків/сім’ї, консультації щодо психосоціального прогнозу й управління батьківським дистресом; сприяння визначенню статі при народженні у випадках вираженої вірилізації статевих органів; обговорення плюсів і мінусів генітальної хірургії статі, що призначена (не з медичної точки зору) немовлятам і в ранньому дитинстві; консультування щодо потенційної зміни статі хворих із 46, XX ВДКНЗ після неонатального періоду.
3. Проводити психологічне консультування або психотерапію для поліпшення потенційно несприятливих психосоціальних наслідків гендерної невідповідності статевих органів. Інформувати сім’ї про ці проблеми і дозволяти їм досягти обґрунтованого рішення за допомогою різних джерел, включаючи групи сімейної підтримки.
4. Додаткові консультування пацієнтів і сімей щодо підготовки до оперативних втручань; занепокоєння щодо неадекватної цікавості або відвертої стигматизації з боку інших членів сім’ї, однолітків або навіть медичного персоналу у відповідь на гендерно нетипові соматичні особливості; гендерно атипова поведінка і пов’язані з нею проблеми з соціальною придатністю, статеве функціонування, а також вплив власне ВДКНЗ і його лікування на якість життя.
Індикатори якості медичної допомоги
- Наявність у ЗОЗ, що надають медичну допомогу пацієнтам із ВДКНЗ, клінічного маршруту пацієнта (КМП).
- Відсоток випадків ВДКНЗ у дітей, виявлених протягом звітного періоду.
Паспорти індикаторів якості медичної допомоги
- Наявність у ЗОЗ, що надають медичну допомогу пацієнтам із ВДКНЗ, КМП. Цей індикатор характеризує організаційний аспект запровадження сучасних медико-технологічних документів у регіоні. Якість медичної допомоги пацієнтам із ВДКНЗ, відповідність надання медичної допомоги вимогам КМП, відповідність КМП чинному. Стандарт медичної допомоги цим індикатором висвітлюватися не може, але для аналізу цих аспектів необхідне обов’язкове запровадження КМП у ЗОЗ.
- Відсоток випадків ВДКНЗ у дітей, виявлених протягом звітного періоду. Дані про кількість пацієнтів надаються лікарями та ЗОЗ, які надають медичну допомогу дітям із ВДКНЗ, розташованими на території обслуговування, до структурних підрозділів з питань охорони здоров’я місцевих державних адміністрацій.
Дата оновлення стандартів – 2029 рік.
Текст адаптовано та уніфіковано відповідно до стандартів тематичного випуску медичної газети «Здоров’я України».
Повний текст на сайті https://moz.gov.ua/
Тематичний номер «Педіатрія» № 1 (72) 2024 р.
СТАТТІ ЗА ТЕМОЮ Педіатрія
Алергічний риніт (АР) є поширеним запальним захворюванням верхніх дихальних шляхів (ВДШ), особливо серед педіатричних пацієнтів. Ця патологія може знижувати якість життя, погіршувати сон та щоденну продуктивність. Метою наведеного огляду є надання оновленої інформації щодо епідеміології АР та його діагностики, з урахуванням зв’язку з бронхіальною астмою (БА). ...
Американська академія педіатрії (AAP) оновила рекомендації щодо контролю грипу серед дитячого населення під час сезону 2023-2024 рр. Згідно з оновленим керівництвом, для профілактики та лікування грипу в дітей необхідно проводити планову вакцинацію з 6-місячного віку, а також своєчасно застосовувати противірусні препарати за наявності показань. ...
Поширеність і вплив алергічних захворювань часто недооцінюють [1]. Ключовим фактором алергічної відповіді є імуноглобулін (Ig) Е, присутній на поверхні тучних клітин і базофілів. Взаємодія алергену з IgЕ та його рецепторним комплексом призводить до активації цих клітин і вивільнення речовин, у тому числі гістаміну, які викликають симптоми алергії [2]. Враховуючи ключову роль гістаміну в розвитку алергічних реакцій, при багатьох алергічних станах, включаючи алергічний риніт і кропив’янку, пацієнту призначають антигістамінні препарати [3, 4]....
Рідкісні (або орфанні) захворювання є значною медико-соціальною проблемою в усьому світі. За даними EURORDIS-Rare Diseases Europe, близько 300 млн людей у світі страждають на рідкісні недуги. Попри те, що кожне окреме захворювання вражає невелику кількість людей, сукупно вони мають суттєвий вплив на систему охорони здоров’я та якість життя пацієнтів та їхніх сімей....