28 липня, 2015
Стратификация кардиоваскулярного риска: современные подходы к определению и оценке

 Кардиоваскулярный риск – это вероятность развития в течение определенного периода времени того или иного фатального события со стороны сердечно-сосудистой системы (смерть от сердечно-сосудистого заболевания или его осложнения, такие как инфаркт миокарда (ИМ), инсульт, реже – тромбоз другой локализации). Определение и оценка кардиоваскулярного риска имеет стратегическое значение для выбора системы профилактических мероприятий и тактики лечения как у лиц с факторами риска, так и у больных с сердечно-сосудистой патологией. В настоящее время прогнозирование риска вероятных кардиоваскулярных осложнений рассматривается как обязательный компонент курации кардиологического пациента.
Кардиоваскулярный риск – это вероятность развития в течение определенного периода времени того или иного фатального события со стороны сердечно-сосудистой системы (смерть от сердечно-сосудистого заболевания или его осложнения, такие как инфаркт миокарда (ИМ), инсульт, реже – тромбоз другой локализации). Определение и оценка кардиоваскулярного риска имеет стратегическое значение для выбора системы профилактических мероприятий и тактики лечения как у лиц с факторами риска, так и у больных с сердечно-сосудистой патологией. В настоящее время прогнозирование риска вероятных кардиоваскулярных осложнений рассматривается как обязательный компонент курации кардиологического пациента.
На вопросы о возможностях определения и оценки риска кардиоваскулярных событий отвечает руководитель отдела атеросклероза и ишемической болезни сердца ННЦ «Институт кардиологии им. Н.Д. Стражеско» НАМН Украины, доктор медицинских наук, профессор Михаил Илларионович Лутай.
– В современной кардиологии существует такое понятие, как факторы риска (ФР). Что включает в себя это понятие, и какие факторы кардиоваскулярного риска необходимо учитывать в практической кардиологии?
– В настоящее время известно несколько десятков ФР. Существуют немодифицируемые ФР, на которые невозможно повлиять, – это возраст, пол, наследственность. Однако есть ФР, коррекция которых позволяет снизить частоту развития кардиоваскулярных осложнений, иногда в значительной степени. К модифицируемым факторам относят курение, наличие артериальной гипертензии (АГ), нарушения липидного обмена, сахарный диабет (СД) 2 типа, ожирение, нерациональное питание, гиподинамию. Значение перечисленных ФР для возникновения кардиоваскулярных событий подтверждается целым рядом клинических и эпидемиологических исследований. Например, в крупном исследовании INTERHEART было установлено, что наиболее важными с точки зрения риска ИМ являются дислипидемия, курение и СД, а также АГ, абдоминальное ожирение и стресс. При этом положительный эффект оказывают употребление свежих овощей и фруктов, физическая активность и малые дозы алкоголя. Указанный перечень из 9 ФР определяет возникновение примерно 90% случаев первого ИМ.
В исследовании INTERSTROKE 5 ФР связывают с 80% мозговых инсультов – это АГ, курение, абдоминальное ожирение, нерациональное питание и низкий уровень физической активности. Для обоих исследований ФР перечислены в порядке их статистической значимости. Обращает на себя внимание то, что развитие различных сосудистых катастроф (инфаркты/инсульты) сопряжено с одними и теми же ФР, несмотря на некоторые различия, касающиеся их статистической значимости. Таким образом, курение, АГ и гиперхолестеринемия имеют принципиальное значение для формирования индивидуального кардиоваскулярного риска, особенно при условии их существенной выраженности. Так, по данным Poulter и соавт. (1993), сочетание курения с повышением систолического артериального давления (АД) >195 мм рт. ст. и общего холестерина (ХС) >8,5 ммоль/л (330 мг/дл) повышает риск кардиоваскулярных событий в 16 раз.
– Каким образом в настоящее время оценивается кардиоваскулярный риск?
– Существуют различные методики определения кардиоваскулярного риска, например, в США пользуются Фрамингемской шкалой. В Европе считается общепринятой шкала SCORE (Systematic COronary Risk Evaluation). Эта шкала разработана для оценки 10-летней вероятности смертельного исхода сердечно-сосудистого заболевания, в ее основе – данные когортных исследований, проведенных в 12 странах Европы, с общей численностью участников 250 тыс. человек. Существуют 2 варианта шкалы SCORE: для стран с низким и высоким риском кардиоваскулярных заболеваний. Украина не участвовала в формировании базы данных для шкалы SCORE, однако, учитывая показатели сердечно-сосудистой заболеваемости и смертности, относится к странам с высоким риском.
Для оценки суммарного кардиоваскулярного риска можно пользоваться специальными таблицами, которые приводятся в соответствующих европейских и отечественных рекомендациях, а также калькулятором SCORE (www.escardio.org/Guidelines-&-Education/ Practice-tools/CVD-prevention-toolbox/SCORE-Risk-Charts). Для расчета показателя кардиоваскулярного риска учитываются пол, возраст, систолическое АД, факт курения и уровень общего ХС, что весьма удобно для наших врачей, так как в Украине часто ограничиваются определением только общего ХС, а не его фракций. Полученный результат (в %) отражает вероятность наступления смертельного исхода от сердечно-сосудистого заболевания в течение ближайших 10 лет.
– Как интерпретируют полученные результаты, какие группы кардиоваскулярного риска выделяют на основании шкалы SCORE?
– Необходимо подчеркнуть, что таблица SCORE с учетом перечисленных ФР применяется для определения кардиоваскулярного риска только у пациентов, не имеющих ишемической болезни сердца (ИБС) и атеросклероза другой локализации, то есть для выявления риска и проведения первичной профилактики атеросклероза.
Выделяют группы лиц с низким (<1%), умеренным (1-5%), высоким (5-10%) и очень высоким кардиоваскулярным риском. Следует отметить, что градация «очень высокого кардиоваскулярного риска» появилась только в последних европейских и отечественных рекомендациях с 2011 г. Она включает больных с документированными сердечно-сосудистыми заболеваниями, СД 1 или 2 типа при наличии одного и более ФР и/или поражения органов-мишеней (микроальбуминурия), тяжелым хроническим заболеванием почек (со сниженной скоростью клубочковой фильтрации <30 мл/мин), а также лиц с показателем кардиоваскулярного риска по шкале SCORE >10%.
– Какие индивидуальные особенности пациента следует дополнительно учитывать при оценке кардиоваскулярного риска и как они влияют на расчетный показатель SCORE?
– Необходимо отметить, что, действительно, в рекомендациях по профилактике сердечно-сосудистых заболеваний отмечен целый ряд случаев, когда кардиоваскулярный риск может быть выше, чем рассчитанный с помощью шкалы SCORE. К ним относят:
- семейный анамнез раннего развития сердечно-сосудистых заболеваний/осложнений;
- социальную дезадаптацию;
- снижение уровня ХС липопротеинов высокой плотности (ЛПВП) и/или повышение уровня триглицеридов.
Кроме того, значительно более высокий кардиоваскулярный риск имеют пациенты с СД без ФР и поражения органов-мишеней по сравнению с лицами без диабета: у женщин этот показатель выше в 5 раз, а у мужчин – в 3 раза.
Бессимптомные пациенты с подтвержденным субклиническим атеросклерозом (сниженный лодыжечно-плечевой индекс, данные ультразвукового исследования сонных артерий или компьютерной томографии).
– Среди перечисленных факторов Вы назвали низкий уровень ХС ЛПВП. Какова роль этого показателя?
– ХС ЛПВП является известным значимым индикатором кардиоваскулярного риска: чем выше этот показатель, тем меньше вероятность развития кардиоваскулярных осложнений. В последние европейские и отечественные рекомендации по коррекции дислипидемий (2011) были включены специальные таблицы SCORE для расчета кардиоваскулярного риска с учетом уровня ХС ЛПВП (0,8; 1; 1,4 и 1,8 ммоль/л). Вместе с тем в настоящее время этот показатель не имеет четко обозначенных целевых значений; кроме того, отсутствуют методы достаточно эффективного воздействия на него с помощью специфического медикаментозного лечения. Несколько повышают уровень ХС ЛПВП регулярные физические тренировки и малые дозы алкоголя.
На сегодняшний день повышение этой фракции липопротеинов считается полезным только в рамках терапевтического эффекта статинов. Действенным лекарственным средством, повышающим ХС ЛПВП, является ниацин (никотиновая кислота), однако использование препарата в дополнение к статинам в крупных клинических исследованиях (включая AIM-HIGH) не показало значимого влияния терапии на прогноз пациентов, то есть на снижение кардиоваскулярного риска. Следует также отметить, что в Украине этот препарат не зарегистрирован. В значительно меньшей степени на ХС ЛПВП оказывают влияние фибраты. Поэтому действующие европейские и отечественные рекомендации не рассматривают уровень ХС ЛПВП как целевой показатель для терапевтических мероприятий.
– Существуют ли особые градации и методы стратификации кардиоваскулярного риска для больных с очень высоким кардиоваскулярным риском, с подтвержденным диагнозом сердечно-сосудистого заболевания?
– Пациенты с установленным диагнозом сердечно-сосудистого заболевания, в первую очередь с ИБС, автоматически попадают в категорию очень высокого риска и, в общем, не нуждаются в расчете показателей по шкале SCORE; хотя воздействие на модифицируемые ФР является одной из стратегических задач ведения этих больных. Для таких пациентов существуют иные методы определения риска. В частности, для больных стабильной ИБС в качестве основного прогностического показателя принят показатель ежегодной смертности, выраженный в процентах. В зависимости от его значения выделяют:
- низкий риск (ежегодная смертность <1%), что сопоставимо с пациентами очень высокого риска по SCORE;
- средний риск (ежегодная смертность 1-3%);
- высокий риск (ежегодная смертность >3%).
Для практикующего врача наиболее приемлемой является возможность стратификации риска с использованием неинвазивных показателей, и такая возможность существует – это оценка ежегодной смертности и 5-летней выживаемости с использованием данных тредмил-теста, индекс Duke, который рекомендован европейскими экспертами. Однако следует подчеркнуть, что показатели инвазивных исследований (коронароангиографии) имеют решающее значение для определения прогноза больного с ИБС, даже при отсутствии выраженных клинических симптомов заболевания, например, при поражении ствола левой коронарной артерии или множественных поражениях коронарных артерий. Существенное значение для прогноза пациента с ИБС имеют фракция выброса (ФВ) левого желудочка (ЛЖ) и наличие клинических проявлений застойной сердечной недостаточности.
–Каким образом можно уточнить и дополнительно оценить прогностические показатели таких пациентов?
– Прогноз этих больных зависит от целого ряда факторов, включая клинические и демографические параметры, наличие перенесенных тромботических осложнений, состояние сократительной функции ЛЖ сердца, результаты стресс-тестов, количество и выраженность поражения коронарных артерий по данным ангиографии. Европейские и отечественные рекомендации предлагают следующий алгоритм определения суммарного риска:
1) Стратификация риска по результатам клинического обследования.
2) Стратификация риска на основе определения функции ЛЖ.
3) Стратификация риска с учетом результатов стресс-тестов.
4) Стратификация риска на основе информации об анатомии коронарных артерий.
– Какие клинические симптомы и показатели являются важными для оценки прогноза пациента со стабильной ИБС?
– Тщательный сбор анамнеза, осмотр пациента, результаты ЭКГ и лабораторных анализов являются важными составляющими стратификации риска больного с ИБС. Следует отметить, что курение, АГ, СД и гиперхолестеринемия (независимо от специальной терапии) остаются ФР, усугубляющими течение заболевания, у пациентов со стабильной и другими формами ИБС. Принципиальное значение имеют клинические проявления атеросклероза другой локализации (цереброваскулярные, периферические артерии), хронические заболевания почек, а также наличие перенесенных ранее кардиоваскулярных осложнений. Например, по данным исследования REACH, ишемические события в анамнезе были наиболее значимыми предикторами последующих сердечно-сосудистых событий, частота которых в течение последующего года возрастала примерно в 2,5 раза.
Имеют значение особенности клинических проявлений заболевания, в частности стенокардии, особенно если приступы появились недавно, носят тяжелый, прогрессирующий характер, возникают при выполнении незначительных физических нагрузок, плохо поддаются лечению. Вместе с тем информация о клиническом статусе больного представляется достаточно эклектичной, во многом субъективной и не поддающейся стандартизации, поэтому создание специальных шкал на основе клинических параметров в настоящее время считается затруднительным, а названные параметры рекомендовано использовать в дополнение к показателям инструментального обследования.
– Определение сократительной функции ЛЖ выделяют как один из основных этапов стратификации риска. Прокомментируйте, пожалуйста, этот тезис.
– Общепризнано, что самым важным показателем, определяющим длительный прогноз кардиологического пациента вообще и больного с ИБС в частности, является функция ЛЖ. Снижение ФВ ЛЖ в таких случаях сопровождается значительным ростом смертности. Так, по данным реестра CASS (Coronary Artery Surgery Study), 12-летняя выживаемость пациентов с ИБС и ФВ ≥50%, 35-49% и <35% была, соответственно, 73, 54 и 21% (р<0,0001). Высокий риск кардиоваскулярной смерти (ежегодный показатель >3%) наблюдается уже при снижении ФВ <50%, причем независимо от иных ФР, включая значительную выраженность ишемии миокарда при проведении стресс-тестов. Поэтому всем больным с ИБС рекомендовано проведение эхокардиографии (ЭхоКГ) в состоянии покоя для определения функции ЛЖ.
– Какие стресс-тесты можно использовать для стратификации риска больного с ИБС?
– Речь идет о диагностических тестах, которые используются в международной кардиологической практике для выявления ишемии миокарда. Для стартовой оценки кардиоваскулярного риска в настоящее время рекомендованы пробы с дозированной физической нагрузкой (ДФН), прежде всего тредмил-тест, учитывая его физиологичность, доступность и относительную дешевизну. В случаях, когда пробы с ДФН невозможно провести, например, из-за поражения опорно-двигательного аппарата пациента, или если они дают недиагностические результаты, показаны более сложные исследования – стресс-тесты с визуализацией миокарда. Для этого используют стресс-ЭхоКГ; сцинтиграфию миокарда при помощи однофотонной эмиссионной компьютерной томографии или позитрон-эмиссионной томографии, а также магнитно-резонансную томографию в сочетании с нагрузочными или фармакологическими пробами.
– Как осуществляется количественная оценка кардиоваскулярного риска на основании результатов, полученных при использовании различных стресс-тестов?
– Расчет кардиоваскулярного риска зависит от использованного метода исследования. Основными прогностическими показателями проб с ДФН являются пороговая толерантность к физической нагрузке (ТФН) и симптомы тест-индуцированной ишемии (изменения на ЭКГ, стенокардия). Пороговая (то есть достигнутая во время пробы) ТФН оценивается с учетом максимальной длительности нагрузки, максимальной выполненной работы/ мощности, соответственно, в метаболических эквивалентах (МЕТ) или ваттах, максимальной ЧСС и значением двойного произведения (ЧСС × систолическое АД).
Европейские эксперты рекомендуют оценивать прогностические показатели, полученные при проведении проб с ДФН на тредмиле, с использованием калькулятора Duke (www.cardiology.org/tools/medcalc/duke). Для расчета кардиоваскулярного риска с его помощью в соответствующие строки калькулятора вводятся полученные параметры тредмил-теста:
- амплитуда максимальной депрессии сегмента ST;
- значение порогового показателя МЕТ;
- информация о стресс-индуцированной стенокардии.
В результате калькулятор рассчитывает показатель ежегодной смертности (который оценивается, как уже указывалось выше, следующим образом: низкий риск <1%; средний – от 1 до 3% и высокий – >3%), а также 5-летнюю выживаемость и риск обструктивного поражения коронарных артерий сердца – индекс Duke).
При использовании тестов с визуализацией миокарда градация риска зависит от площади стресс-индуцированной ишемии. Риск считается высоким, если зона ишемии составляет >10% площади ЛЖ; средним, если 1-10% площади; низким, если ишемия отсутствует.
– Использование электронного калькулятора Duke – это очень удобный способ расчета кардиоваскулярного риска, однако далеко не все украинские врачи на рабочем месте имеют доступ к интернету. Что Вы посоветуете делать в таких случаях?
– Калькулятор Duke – не единственный способ расчета кардиоваскулярного риска у больного с ИБС. Например, M. Lauer и соавт. предложили номограмму для прогнозирования показателя смертности. Эта номограмма была включена в Американские рекомендации по диагностике и лечению больных со стабильной ИБС 2012 г., она основывается на результатах проспективного когортного исследования с участием 33 268 пациентов. Важным преимуществом номограммы является то, что она учитывает не только результаты тредмил-теста, но некоторые клинические и демографические данные (возраст, пол, наличие типичной стенокардии, СД и т.д.).
Определенным ее недостатком можно считать то, что в базовое исследование были включены лица с подозрением, а не подтвержденным диагнозом ИБС. Вместе с тем я считаю целесообразным использовать ее в нашей практической деятельности, учитывая, в первую очередь, простоту и доступность этого способа расчета кардиоваскулярного риска, который не требует никаких дополнительных затрат.
На рисунке представлена номограмма для расчета кардиоваскулярного риска.
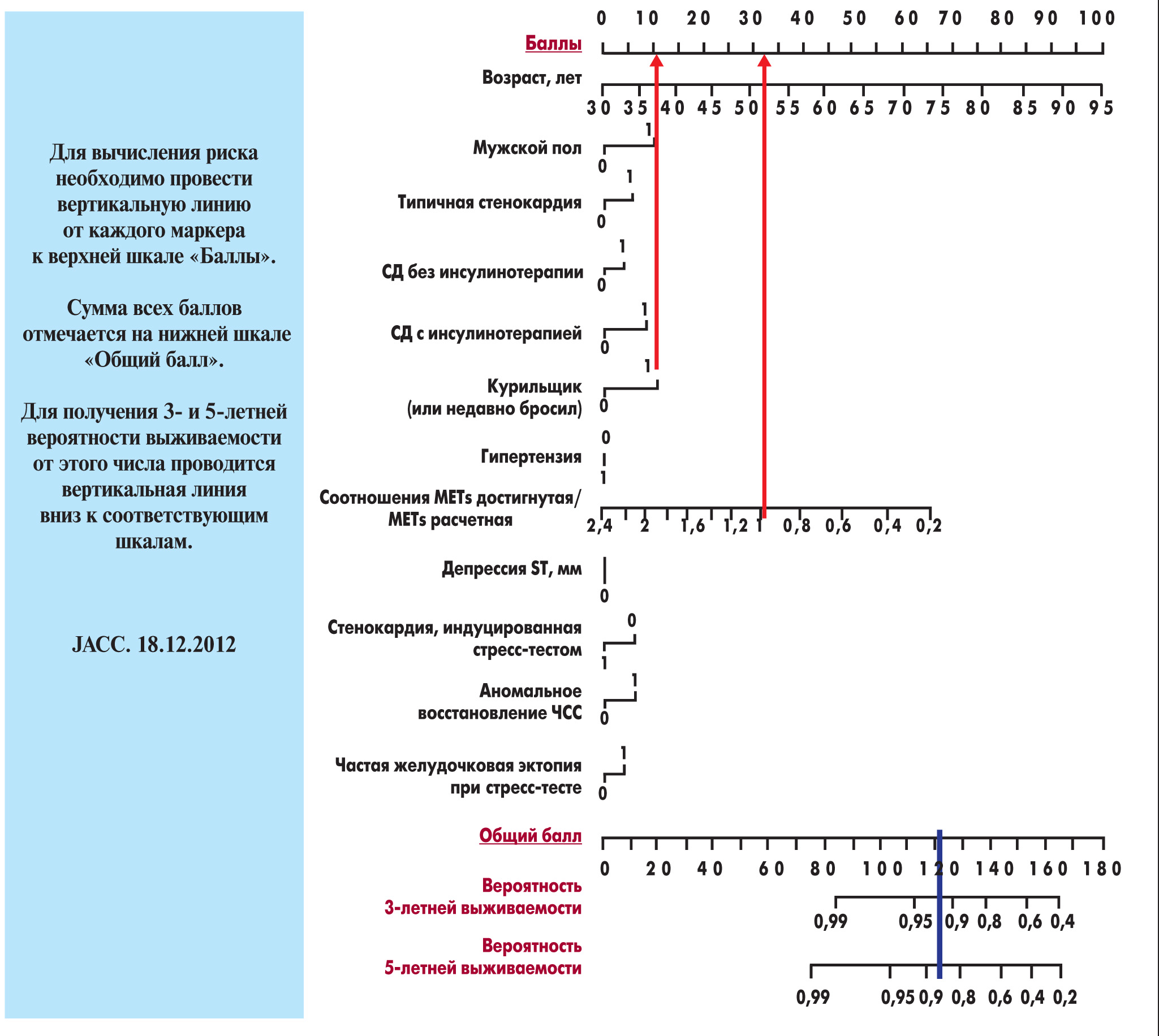
Рис. Номограмма для прогнозирования 3- и 5-летнего риска смерти по данным клинического обследования и стресс-теста
– Какое влияние на результаты оценки кардиоваскулярного риска оказывает степень поражения коронарных артерий?
– Состояние коронарного русла является одним из важнейших прогностических показателей. Наличие гемодинамически значимых стенозов (>50%), их локализация и количество пораженных артерий определяют прогноз пациента. В зависимости от анатомии коронарных сосудов кардиоваскулярный риск оценивается как:
- высокий, если имеет место 3-сосудистое поражение с проксимальными стенозами, стеноз ствола левой коронарной артерии, проксимальный стеноз передней нисходящей межжелудочковой артерии;
- средний, если имеют место значительные поражения в проксимальных сегментах основных артерий (за исключением тех, которые входят в категорию высокого риска);
- низкий – при нормальных или мало измененных коронарных артериях.
В настоящее время визуализировать коронарное русло можно даже с помощью неинвазивного метода – КТ-коронарографии. Однако его значимость для стратификации кардиоваскулярного риска (за исключением случаев выявления значительных стенозов) остается не совсем определенной. Поэтому основным методом как для диагностики, так и для оценки кардиоваскулярного риска является инвазивная коронарография.
– Какие методики оценки риска существуют для больных с острыми формами ИБС?
– Например, для оценки прогноза больных с острым коронарным синдромом существуют шкалы GRACE, PURSUIT, TIMI. Кардиохирурги пользуются шкалой SYNTAX для оценки тяжести поражения коронарного русла при использовании различных хирургических тактик; STS SCORE – для прогнозирования хирургического риска, связанного с аортокоронарным шунтированием и др.
– Последний вопрос касается, собственно, цели определения кардиоваскулярного риска. Как в дальнейшем используются полученные показатели?
– Для групп среднего и высокого риска по шкале SCORE необходимы мероприятия для предупреждения кардиоваскулярных событий, связанных с атеросклерозом (первичная профилактика), направленные на модификацию образа жизни и коррекцию основных ФР, включая отказ от курения, контроль АД, гликемии, уровня холестерина (при необходимости с помощью статинотерапии), а также рациональное питание, нормализация массы тела, адекватная физическая активность. Лицам с семейным анамнезом раннего развития сердечно-сосудистых заболеваний/осложнений показано диспансерное наблюдение.
Определение прогностических показателей еще более важно для пациентов с ИБС, поскольку от категории риска у них зависит выбор лечебной стратегии. Больные ИБС, которые входят в группу высокого риска, нуждаются в проведении вмешательств по реваскуляризации миокарда; в случае, если по каким-либо причинам это невозможно, им необходимы более агрессивная медикаментозная терапия и более активная диспансеризация. Все остальные пациенты должны получать оптимальную медикаментозную терапию, которая включает назначение нитратов короткого действия для купирования приступов стенокардии, как минимум 1-2 антиангинальных препаратов (предпочтение отдается β-блокаторам как средствам 1 линии); для улучшения прогноза всем больным при отсутствии противопоказаний показаны аспирин, статины и ингибиторы АПФ (при наличии АГ, сердечной недостаточности/дисфункции ЛЖ, СД).
Подготовила Наталья Очеретяная


