6 липня, 2015
Легочные эозинофилии: эозинофильная пневмония
Эозинофил – первично тканевая клетка. После короткого периода циркуляции в крови (обычно 13-18 ч) отмечается быстрая миграция эозинофилов в ткани, где их концентрация в 100-400 раз превышает содержание в крови [4]. Конечным пунктом миграции эозинофилов являются кожа и слизистые оболочки органов, которые имеют непосредственный контакт с окружающей средой, – легкие, желудочно-кишечный тракт, мочеполовые пути. Перемещение эозинофилов в ткани контролируется хемотаксическими факторами, включая компоненты комплемента, гистамин, лейкотриены, лимфокины, тумор-ассоциированные факторы и интерлейкин-5 [6].
Эозинофилы выполняют различные защитные функции: участвуют в антителозависимом разрушении личинок ряда паразитов и опухолевых клеток, нейтрализуют основные медиаторы IgE-зависимых аллергических реакций, фагоцитируют антигены в составе иммунных комплексов. Вместе с тем в местах инфильтрации эозинофилы способны повреждать и нормальные ткани, вызывать тромбоэмболические осложнения, оказывать негативное влияние на процессы тканевого дыхания [4].
 В зависимости от количества циркулирующих клеток эозинофилия крови классифицируется как незначительная (500-1500/µL), умеренная (1500-5000/µL) и тяжелая (>5000/µL); в процентном отношении к общему числу лейкоцитов – 15-20, 20-50 и >50% соответственно.
В зависимости от количества циркулирующих клеток эозинофилия крови классифицируется как незначительная (500-1500/µL), умеренная (1500-5000/µL) и тяжелая (>5000/µL); в процентном отношении к общему числу лейкоцитов – 15-20, 20-50 и >50% соответственно.
Общепринятая классификация легочных эозинофилий отсутствует. В современной литературе все чаще используется классификация W.M. Alberts [6] (табл.), согласно которой выделяют группы эозинофилий с поражением воздухопроводящих путей и паренхимы легких, а паренхиматозные эозинофилии подразделяются на первичные и вторичные (ассоциированные с другими заболеваниями).
Данная статья посвящена вопросам диагностики и терапии эозинофильной пневмонии – разновидности легочных эозинофилий, не связанной с другими заболеваниями и синдромами.
Эозинофильная пневмония
Различают три формы эозинофильной пневмонии: простая легочная эозинофилия (пневмония Леффлера), острая эозинофильная пневмония и хроническая эозинофильная пневмония.
Простая легочная эозинофилия (эозинофильная пневмония Леффлера)
Простая легочная эозинофилия характеризуется мигрирующими легочными инфильтратами и эозинофилией крови с числом клеток более 1500/µL.
Пневмония Леффлера может протекать бессимптомно и обнаруживаться случайно при обследовании больного по другому поводу. В ряде случаев имеются признаки интоксикации (слабость, потливость, недомогание, субфебрильная температура). Больные могут жаловаться на сухой кашель. Реже отделяется мокрота канареечного цвета, что обусловлено распадом эозинофилов. При обширных инфильтратах может изменяться характер перкуторного звука, выслушиваться крепитация и мелкопузырчатые хрипы.
Рентгенологически в легких обнаруживаются очаги инфильтрации различной величины с локализацией в одном или нескольких сегментах одного или обоих легких. Инфильтраты негомогенные, с нечеткими контурами. Их отличительной особенностью является быстрая динамика, в связи с чем их называют «летучими». На месте исчезнувшего инфильтрата в течение нескольких дней сохраняется усиление легочного рисунка [7].
Нарушения функции внешнего дыхания не характерны. Течение болезни доброкачественное: через несколько дней, максимум через 4 нед, инфильтраты бесследно исчезают. Осложнений не наблюдается.
Наиболее сложной является этиологическая диагностика пневмонии Леффлера. Причиной развития пневмонии могут быть: пыльца растений; грибковые аллергены; антигены гельминтов (аскариды, шистосомы, анкилостомы, токсокары и др.); химические соединения и вещества (никель, триптофан); медикаменты (пенициллины, салицилаты, вольтарен, ибупрофен, изониазид, ПАСК, рентгеноконтрастные средства, метотрексат и др.); пищевые продукты.
Для уточнения причины болезни особое внимание следует уделять особенностям анамнеза, выявлению высоких титров общего и аллергенспецифического IgE в сыворотке крови, преципитирующих антител, результатам кожных тестов с предполагаемыми аллергенами, обнаружению возбудителей в тканях и секретах. Несмотря на выполнение сложной программы диагностических исследований, более чем у одной трети пациентов не удается идентифицировать причину эозинофильной пневмонии.
Основу лечения простой легочной эозинофилии составляет устранение причинного фактора: прекращение приема лекарственного препарата, дегельминтизация, противогрибковая терапия и др. Рекомендуется назначение глюкокортикоидов (ГК) в средних дозах (метилпреднизолон 0,3-0,4 мг/кг/сут), которые отменяют при рассасывании инфильтратов.
Острая эозинофильная пневмония
Острая эозинофильная пневмония может быть идиопатической, ассоциированной со СПИДом, приемом медикаментов, ингаляцией бытовых и промышленных поллютантов. Болезнь может развиваться в любом возрасте, но чаще всего ее регистрируют у мужчин 20-30 лет.
Для заболевания характерно острое начало с лихорадкой, выраженной одышкой и непродуктивным кашлем. При аускультации выявляются мелкопузырчатые влажные хрипы.
При рентгенографии и компьютерной томографии (КТ) легких определяется диффузная альвеолярная и интерстициальная инфильтрация в обоих легких.
Эозинофилия в крови может отсутствовать, но всегда обнаруживается в бронхоальвеолярном лаваже – БАЛ (>25%).
В тяжелых случаях болезнь может протекать с резко выраженной респираторной недостаточностью, создающей угрозу для жизни [8, 9].
Диагностические критерии острой эозинофильной пневмонии [10]
1. Острое начало с лихорадкой на протяжении не более 5-7 дней.
2. Респираторная недостаточность с гипоксемией.
3. Диффузные альвеолярные и интерстициальные инфильтраты в легких.
4. Эозинофилия в БАЛ (>25%).
5. Отсутствие инфекционной причины заболевания.
6. Быстрый и полный ответ на ГК-терапию.
7. Отсутствие рецидивов.
Лечение системными ГК (метилпреднизолон в дозе 0,8-1,2 мг/кг/сут) быстро приводит к клиническому улучшению, рассасыванию инфильтрата в легких, нормализации газового состава крови. Тяжелая респираторная недостаточность в первые дни заболевания требует назначения оксигенотерапии, иногда приходится прибегать к искусственной вентиляции легких.
Хроническая эозинофильная пневмония
Хроническая эозинофильная пневмония может быть ассоциирована с приемом медикаментов, с гельминтозами, микозами, ревматоидным артритом, Т-клеточными лимфомами, саркоидозом, атипичными микобактериозами или быть идиопатической.
Заболевание обычно развивается в возрасте 40-50 лет, преимущественно у женщин, однако может наблюдаться и у лиц молодого возраста [11], у женщин вдвое чаще, чем у мужчин. Большинство пациентов имеют в анамнезе аллергические заболевания, бронхиальную астму, атопический дерматит. Характерные симптомы – кашель, одышка, затрудненное дыхание, лихорадка или субфебрилитет, ночная потливость, артралгии, слабость, утомляемость, недомогание, потеря массы тела [4].
На рентгенограммах и при КТ определяются нечетко очерченные участки инфильтрации различной плотности, расположенные периферически, как правило, в верхних долях. В анализах крови выявляются значительное увеличение содержания общего IgE, повышение скорости оседания эритроцитов (СОЭ), уровня С-реактивного белка (СРБ). Эозинофилия в крови определяется не всегда, но в БАЛ, как правило, превышает 25%. Более чем у половины пациентов определяются обструктивно-рестриктивные нарушения вентиляции и расстройства диффузионной способности легких, гипоксемия.
В отличие от острой эозинофильной пневмонии длительность заболевания составляет более 2 мес, возможно развитие рецидивов.
Лечение системными ГК в средних дозах способствует быстрому уменьшению и исчезновению симптомов, рассасыванию инфильтрата в легких, которые могут рецидивировать после прекращения терапии.
В качестве иллюстрации ниже представлено описание двух клинических наблюдений.
Больная Р., 38 лет, обратилась в Национальный институт фтизиатрии и пульмонологии (НИФП) им. Ф.Г. Яновского НАМН Украины с жалобами на повышение температуры тела до 38,5°С, одышку при обычной физической нагрузке, малопродуктивный кашель.
Считает себя больной на протяжении пяти дней. Заболела остро – внезапно повысилась температура тела до 38,7°С, появился озноб. На следующий день присоединился сухой кашель, пациентка стала ощущать одышку во время привычной физической нагрузки.
Самостоятельно начала прием антибиотика (амоксициллин/клавуланат). Состояние не улучшалось, через два дня больная была госпитализирована в терапевтическое отделение районной больницы с диагнозом «негоспитальная пневмония». После безуспешного лечения антибактериальными препаратами пациентка была направлена на консультацию в НИФП для уточнения диагноза.
Страдает ахалазией кардии (пищевода) ІV ст., в 2012 г. перенесла корригирующую операцию, в настоящее время готовится к повторному оперативному вмешательству. Не курит, в контакте с вредными химическими веществами не работала.
На момент осмотра общее состояние удовлетворительное. Кожные покровы и видимые слизистые физиологической окраски. Над легкими дыхание везикулярное, билатерально – единичные сухие хрипы. Частота дыхания – 18 в минуту. Артериальное давление (АД) – 110/70 мм рт. ст. Частота сердечных сокращений (ЧСС) – 88 уд/мин, тоны сердца удовлетворительной звучности. Другие органы и системы при физикальном обследовании без особенностей.
Общий анализ крови: Нb – 122 г/л, эритроциты – 4,1×1012/л, лейкоциты – 15,9×109/л, эозинофилы – 23%, базофилы – 1%, палочкоядерные нейтрофилы – 7%, сегментоядерные – 61%, лимфоциты – 7%, моноциты – 1%. СОЭ – 10 мм/ч. Таким образом, выявлена умеренная эозинофилия крови.
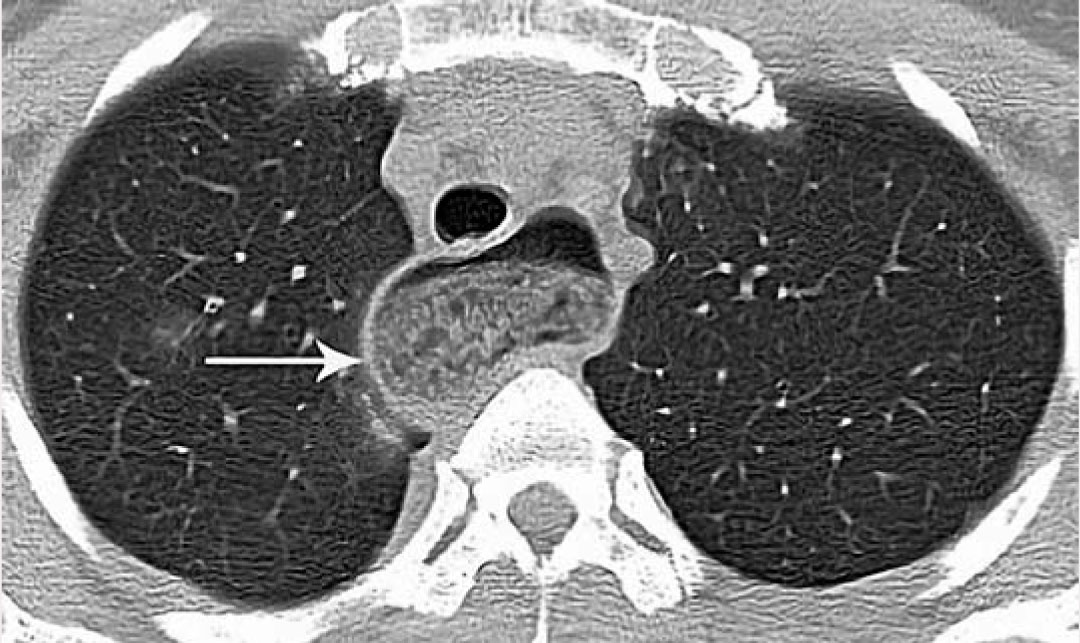
Мультисрезовая компьютерная томография легких (МСКТ): в заднем средостении визуализируется резко увеличенный просвет пищевода с содержимым (рис. 1). Справа в S2, S3, S5, S6, S9, S10 и слева в S3, S4, S8, S10 участки консолидации паренхимы чередуются с участками снижения пневматизации по типу «матовое стекло» на фоне усиленного легочного рисунка. Трахея, главные бронхи проходимы. Внутригрудные лимфатические узлы не увеличены (рис. 2, слева).
Показатели функции внешнего дыхания соответствовали нормальному уровню: объем форсированного выдоха за первую секунду (ОФВ1) – 109,2% от должного, форсированная жизненная емкость легких (ФЖЕЛ) – 122,2% от должного, ОФВ1/ФЖЕЛ – 77,4%.
На основании данных анамнеза, клинической картины, лабораторных и инструментальных обследований больной установлен диагноз «простая легочная эозинофилия (пневмония Леффлера) на фоне ахалазии кардии IV ст.».
В качестве наиболее вероятной причины заболевания можно предположить регургитацию пищи в носоглотку с последующим попаданием в трахею и бронхи – достаточно частое проявление ахалазии кардии.
Назначена терапия дексаметазоном 8 мг внутривенно на протяжении 7 дней с последующим переходом на пероральный прием метилпреднизолона в дозе 24 мг/сут.
На фоне ГК-терапии отмечена выраженная положительная динамика клинических и рентгенологических данных, лабораторных показателей.
Общий анализ крови через две недели после начала ГК-терапии: Нb – 128 г/л, эритроциты – 4,3×1012/л, лейкоциты – 16,4×109/л, эозинофилы – 1%, палочкоядерные нейтрофилы – 4%, сегментоядерные – 50%, лимфоциты – 39%, моноциты – 6%, СОЭ – 10 мм/ч. Отмечена нормализация содержания эозинофилов в крови.
МСКТ после двухнедельной ГК-терапии: билатерально в легких – полное восстановление пневматизации паренхимы за счет рассасывания фокусов инфильтрации. В плевральных полостях свободная жидкость не определяется. Трахея, бронхи проходимы.
Внутригрудные лимфатические узлы не увеличены, расширение пищевода в грудном отделе (рис. 2, справа).
Пациентка выписана в удовлетворительном состоянии с рекомендациями продолжить прием метилпреднизолона в дозе 12 мг/сут на протяжении 7 дней с последующим снижением дозы на 2 мг/сут каждые 5 дней до полной отмены.
Пациентка В., 17 лет, поступила в клинику института 15.12.2014 г. с жалобами на одышку, сердцебиение, возникающие при незначительной физической нагрузке (ходьбе по коридору), умеренный непродуктивный кашель, тупые боли слева над лопаткой, слабость.
Заболела в октябре 2014 года, когда повысилась температура тела до субфебрильных значений, появились заложенность носа, сухой кашель, затем одышка и тахикардия. Указанные симптомы расценила как респираторную вирусную инфекцию. В это время проживала в сырой комнате, стена которой была поражена плесенью. Лечилась самостоятельно – принимала микстуру от кашля. Одышка, сердцебиение нарастали, и 01.11.2014 г. пациентка была госпитализирована в местную больницу с диагнозом «бронхит». Принимала амоксициллин по 0,5 г 2 раза в сутки в течение 10 дней, флутиказона пропионат 125 мкг 2 раза в сутки, сальбутамол по потребности (пациентка болеет бронхиальной астмой), отхаркивающие средства.
Общий анализ крови от 07.11.2014 г.: Нb – 112 г/л, лейкоциты – 9,8×109/л, лейкоцитарная формула: палочкоядерные нейтрофилы – 2%, сегментоядерные – 34%, эозинофилы – 36%, лимфоциты – 23%, моноциты – 5%, СОЭ – 58 мм/ч.
Состояние не улучшалось. При обзорной рентгенографии органов грудной полости от 10.11.2014 г. были обнаружены изменения в виде инфильтратов в различных сегментах, которые расценили как проявление диссеминированного туберкулеза легких, и пациентке были назначены два противотуберкулезных препарата. Продолжала принимать сальбутамол и флутиказона пропионат. Вместе с тем одышка прогрессировала. 02.12.2014 г. выполнена МСКТ легких, пациентка направлена в институт для уточнения диагноза.
Из анамнеза жизни известно, что пациентка страдает бронхиальной астмой с 4-летнего возраста, постоянно применяет сальбутамол по потребности, а в течение ноября принимала флутиказона пропионат 125 мкг 2 раза в сутки, имеет в анамнезе круглогодичный аллергический ринит, рецидивирующие носовые кровотечения.
На момент осмотра состояние пациентки удовлетворительное. Кожные покровы чистые, периферические лимфоузлы не увеличены.
Грудная клетка обычной формы, активно участвует в акте дыхания. Над легкими дыхание везикулярное, небольшое количество сухих свистящих хрипов на выдохе билатерально. Тоны сердца ясные, ритм правильный с ЧСС 80 уд/мин. АД – 110/70 мм рт. ст. Живот мягкий, безболезненный.
Общий анализ крови от 16.12.2014: эритроциты – 5,17×1012 /л, Нb – 112 г/л, лейкоциты – 11,6×109/л, палочкоядерные нейтрофилы – 6%, сегментоядерные – 16%, эозинофилы – 44%, лимфоциты – 23%, моноциты – 11%, СОЭ – 40 мм/ч.
Биохимический анализ крови, анализ мочи – без патологии.
Иммунологический анализ: IgE – 285,0 МО/мл (норма – до 100), ЦИК (малые) – 184,0 у.е. (норма 114,0-196,0), ЦИК (средние) – 74,0 у.е. (норма 44,0-66,0), СРБ – 12,0 мг/мл (норма – 0), антистрептолизин О – 0, ревматоидный фактор – 12,0 МО/мл (норма – до 3,0).
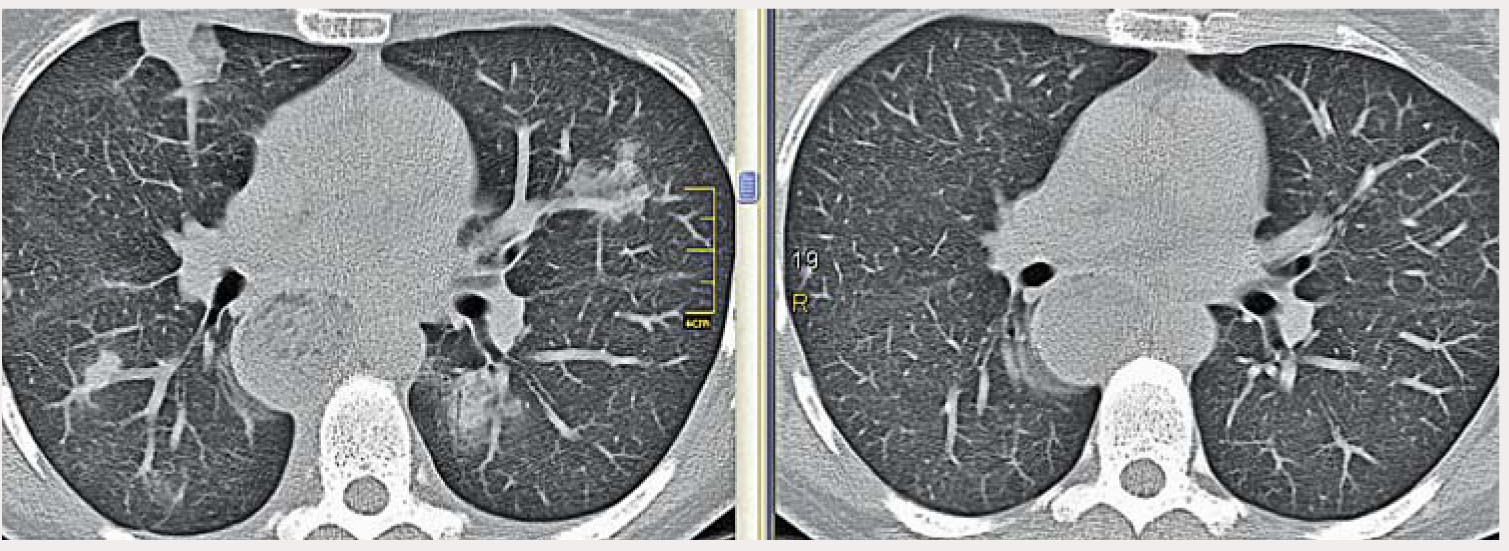
МСКТ органов грудной полости от 02.12.2014 г. (рис. 3, слева): в верхних долях обоих легких определяются участки инфильтрации паренхимы различной плотности, а также зоны снижения пневматизации по типу «матового стекла». Внутригрудные лимфатические узлы не увеличены. Трахея, главные бронхи проходимы. В плевральных полостях жидкости нет.
Необходимо отметить, что обширные зоны «матового стекла» расположены строго вдоль междолевых щелей, в связи с этим они могут быть расценены не как проявление альвеолита, а в качестве следствия субплевральной инфильтрации интерстиция.
Показатели функции внешнего дыхания от 16.12.2014 г. в пределах нормы: общая емкость легких (ОЕЛ) – 111,8%, жизненная емкость легких (ЖЕЛ) – 107,5%, ФЖЕЛ – 82,8%, ОФВ1 – 86,9%, ОФВ1/ФЖЕЛ– 84,0. Отмечено небольшое снижение диффузионной способности легких (DLCO) – 68,4% (норма – 70,0% и выше). Проведена проба с бронхолитиком – прирост ОФВ1 составил 4,7%.
Исследованы специфические IgE к клещам домашней пыли и плесневым грибкам: обнаружен низкий уровень сенсибилизации к D. farina – 336 МЕ/мл, Cladosporium herbatum – 278 МЕ/мл, умеренный – к D. pteronyssinus – 411 МЕ/мл, Candida krusei – 421 МЕ/мл (референсный интервал: 0-173 МЕ/мл – негативный, 173-339 МЕ/мл – низкий уровень, 339-1372 МЕ/мл – умеренный, 1372-2315 МЕ/мл – высокий).
Больной был поставлен диагноз «хроническая эозинофильная пневмония на фоне персистирующей бронхиальной астмы легкой степени».
Обоснование диагноза:
- совместимые клинические проявления;
- умеренная эозинофилия крови;
- инфильтраты в легких различной плотности;
- сопутствующие бронхиальная астма и аллергический ринит;
- повышение уровня общего и аллергенспецифического IgE;
- значительное увеличение СОЭ, повышение уровня СРБ;
- продолжительность заболевания более 2 мес;
- клиническая и рентгенологическая семиотика, не совместимая с другими паренхиматозными легочными эозинофилиями (пневмония Леффлера, острая эозинофильная пневмония).
Назначена терапия ГК: внутривенно дексаметазон 8 мг/сут, затем метилпреднизолон 20 мг/сут на протяжении 2 нед с последующим уменьшением дозы на 2 мг каждые 2 нед; препараты калия и кальция.
Общий анализ крови от 24.12.2014 г. (на фоне ГК-терапии): Нb – 107 г/л, лейкоциты – 10,0×109/л, палочкоядерные нейтрофилы – 13%, сегментоядерные – 39%, эозинофилы – 11%, лимфоциты – 24%, моноциты – 13%, СОЭ – 25 мм/ч.
Через месяц пациентке провели контрольное исследование. Жалоб на момент осмотра не предъявляла, одышка и кашель не беспокоили. Сальбутамол в течение месяца не применяла.
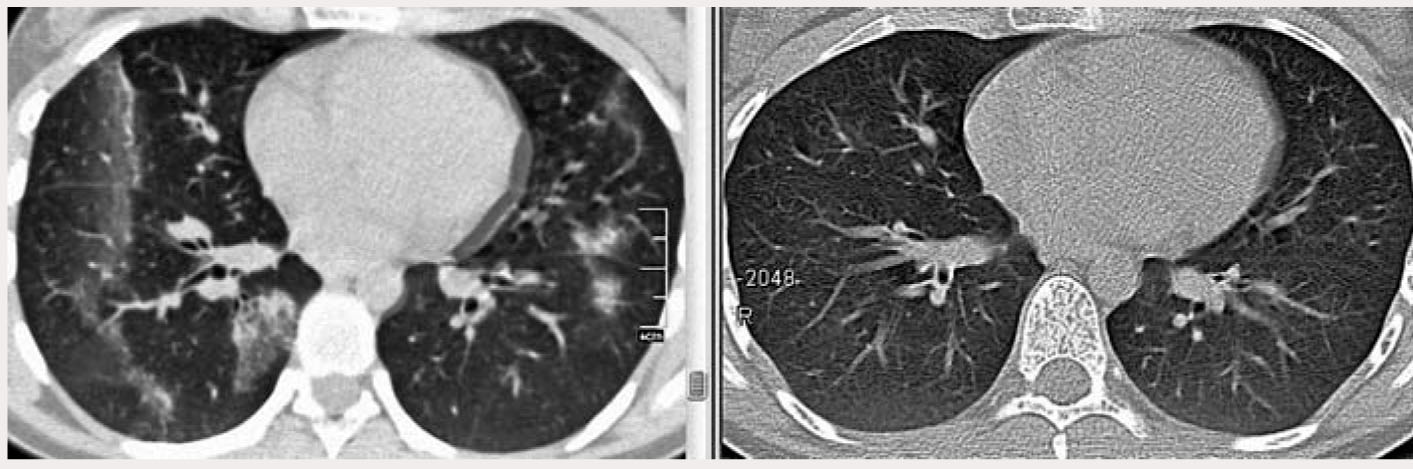
МСКТ от 28.01.2015 г. (рис. 3, справа): выраженная положительная динамика – билатерально в легких полное восстановление пневматизации паренхимы, структура легочного рисунка не изменена.
Общий анализ крови от 27.01.2015 г.: эритроциты – 4,66×1012/л, Нb – 107 г/л, лейкоциты – 9,2×109/л, палочкоядерные нейтрофилы – 2%, сегментоядерные – 37%, эозинофилы – 2%, лимфоциты – 45%, моноциты – 14%, СОЭ – 2 мм/ч. Таким образом, отмечалась полная нормализация гемограммы.
Функция внешнего дыхания от 28.01.2015 г.: все показатели по сравнению с исходными увеличились, ОЕЛ – с 111,8 до 120,8%, ЖЕЛ – с 107,5 до 117,0%, ФЖЕЛ – с 82,8 до 115,2%, ОФВ1 – с 86,9 до 102,1%, соотношение ОФВ1/ФЖЕЛ составило 75,3. Полностью восстановилась диффузионная способность легких (DLCO) – 89,5%.
Больная получила рекомендации по базисной терапии бронхиальной астмы и направлена для дальнейшего ведения к аллергологу.
Литература
1. Lоffler W. Zur differentialdiagnose der lungeninfiltrierungen II. Ueber fluchtige succedanininfiltrate (mit Eosinophilie). Beitr Klin Tuberk. 1932; 79: 368-382.
2. Sharma O.P., Bethlehem E.P. Pulmonary infiltration with eosinophilia syndrome. Curr Opin Pulm Med. 1996; 2: 380-389.
3. Brown K.K. Pulmonary vasculitis. Proc Am Thorac Soc. 2006; 3: 48-57.
4. Alberts W.M. Eosinophilic ILD. Interstitial Lung Disease. Ed. Sharma O.M. 2012. Jaypee Brothers Medical Publishers. P. 357-370.
5. Rothenberg M.E. Eosinophilia. N Engl J Med. 1998; 338: 1592-1600.
6. Alberts W.M. Eosinophilic interstitial lung disease. Curr Opin Pulm Med. 2004; 10: 419-424.
7. Jeong Y.J., Kim K.I., Seo I.J. et al. Eosinophilic lung diseases: a clinical, radiologic, and pathologic overwiew. Radiographic. 2007; 27: 617-637.
8. Allen J.N., Pacht E.R., Gadek J.E. Davis W.B. Acute eosinophilic pneunonia as a reversible cause of noninfectious respiratory failure. N Engl J Med. 1989; 321: 569-574.
9. Константинович Т.В. Легочные эозинофилии // Здоров’я України. Пульмонологія. Алергологія. Риноларингологія. – 2007. – № 10. – С. 50-51.
10. Pope-Harman A.L., Davis W.B., Allen E.D. et al. Acute eosinophilic pneumonia: a summaryof 15 cases and review of the literature. Medicine (Baltimore). 1996; 75: 334-342.
11. Marchand E., Reunaud-Gaubert M., Lauque D., et al. Idiopathic chronic eosinophilic pneumonia: a clinical and follow-up study of 62 cases. Medicine (Baltimore). 1998; 77: 299-312.