10 вересня, 2019
Пациент с острым коронарным синдромом и жизнеопасной аритмией

Жизнеопасными аритмиями, как правило, принято называть желудочковые тахиаритмии или брадиаритмии, ведущие к остановке сердца. Однако часто менее грозная аритмия, такая как фибрилляция предсердий (ФП), может стать жизнеопасной, приводить к ухудшению течения заболевания, граничащему с летальным исходом. Наиболее часто ФП принимает такой характер, если осложняет течение острого коронарного синдрома (ОКС), тромбоэмболии легочной артерии (ТЭЛА) или острой декомпенсированной сердечной недостаточности (СН). Предлагается рассмотрение одного из клинических случаев злокачественного течения ФП при ОКС.
Пациент А., 72 года. Отмечает появление интенсивных болей за грудиной в покое в течение суток. Длительность максимального болевого приступа в пределах 130 мин сохраняется до прибытия сотрудников службы неотложной помощи. Пациент имеет длительный анамнез ишемической болезни сердца – перенесенный пять лет назад не-Q-ИМ (передней стенки левого желудочка [ЛЖ]), а также артериальную гипертензию (АГ). Сахарный диабет (СД), субкомпенсация.
Больной длительное время принимал препараты по поводу АГ и перенесенного ИМ – 10 мг лизиноприла, 12,5 мг/сут гидрохлортиазида, 5 мг/сут бисопролола и 100 мг/сут ацетилсалициловой кислоты (АСК). Гиполипидемическую терапию получал в течение года после ИМ. В качестве гипогликемического лечения – метформин в дозе 850 мг два раза в сутки. Уровень гликемии – 9,0-10,0 ммоль/л.
На момент осмотра имел место болевой синдром несмотря на применение наркотических аналгетиков.
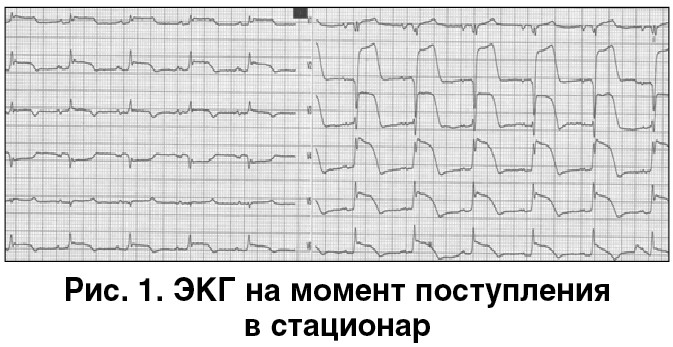 При поступлении в стационар была проведена электрокардиография (ЭКГ) (рис. 1). На ЭКГ – графика ИМ с подъемом сегмента ST.
При поступлении в стационар была проведена электрокардиография (ЭКГ) (рис. 1). На ЭКГ – графика ИМ с подъемом сегмента ST.
Проведена терапия. Догоспитально: АСК – 300 мг внутрь, нефракционированный гепарин (НФГ) – 5000 ЕД в/в струйно, морфин 1% – 1,0 мл в/в. В стационаре: тикагрелор – 180 мг, аторвастатин – 80 мг внутрь, корвитин – 1,0 г в/в, пантопразол – 40 мг в/в.
 Больной направлен на КВГ с целью решения вопроса об ургентной реваскуляризации. При коронаровентрикулографическом (КВГ) исследовании (рис. 2), проведенном в отделе интервенционной кардиологии ННЦ «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины г. Киева (далее – Институт кардиологии) (руководитель – член-корреспондент НАМН Украины, д. мед. н. Ю.Н. Соколов), обнаружена окклюзия устья передней межжелудочковой ветви левой коронарной артерии (КА), проведены баллонная дилатация места окклюзии и последующее стентирование пораженного участка КА.
Больной направлен на КВГ с целью решения вопроса об ургентной реваскуляризации. При коронаровентрикулографическом (КВГ) исследовании (рис. 2), проведенном в отделе интервенционной кардиологии ННЦ «Институт кардиологии имени академика Н.Д. Стражеско» НАМН Украины г. Киева (далее – Институт кардиологии) (руководитель – член-корреспондент НАМН Украины, д. мед. н. Ю.Н. Соколов), обнаружена окклюзия устья передней межжелудочковой ветви левой коронарной артерии (КА), проведены баллонная дилатация места окклюзии и последующее стентирование пораженного участка КА.
Пациент доставлен в отделение реанимации и интенсивной терапии Института кардиологии после проведения реваскуляризации в стабильном состоянии. Налажено постоянное мониторное наблюдение с регистрацией ЭКГ, частоты дыхательных движений (ЧДД), уровня артериального давления (АД) и неинвазивным определением насыщения периферической крови кислородом (SpO2).
Продолженная терапия. Антитромботическая: 100 мг АСК + 90 мг тикагрелора два раза в сутки; подкожно фондапаринукс по 2,5 мг. Кардиопротекторная: 5 мг рамиприла и 12,5 мг карведилола два раза в сутки, 25 мг эплеренона утром, 30 мг триметазидина по 2 таблетки два раза в сутки, 0,5 г корвитина в/в два раза в сутки. Гиполипидемическая: аторвастатин в дозе 80 мг/сут. Гипогликемическая: инсулин шесть раз в сутки при показателе глюкозы крови >11 ммоль/л, затем метформин 850 мг два раза в сутки.
 Через 18 ч после проведения КВГ и реваскуляризации, без рецидива болевого синдрома, на мониторе регистрируется пароксизм ФП (рис. 3). Пароксизм ФП сопровождается ощущением нехватки воздуха, беспокойством, сердцебиением, резко выраженным ощущением слабости, потливостью. Частота сердечных сокращений (ЧСС) – в пределах 160 уд./мин (140-180) с дефицитом пульса ~60 уд./мин. Снижение SpO2 до 85-88% и повышение до уровня 92% при ингаляции О2. Уровень АД – в пределах 96-102/65-68 мм рт. ст. ЧДД возросла до 24-26/мин, и при аускультации в нижних и средних отделах легких выслушиваются влажные мелкопузырчатые хрипы, что говорит о развитии острой левожелудочковой недостаточности (ОЛЖН) II-III стадии по классификации Killip.
Через 18 ч после проведения КВГ и реваскуляризации, без рецидива болевого синдрома, на мониторе регистрируется пароксизм ФП (рис. 3). Пароксизм ФП сопровождается ощущением нехватки воздуха, беспокойством, сердцебиением, резко выраженным ощущением слабости, потливостью. Частота сердечных сокращений (ЧСС) – в пределах 160 уд./мин (140-180) с дефицитом пульса ~60 уд./мин. Снижение SpO2 до 85-88% и повышение до уровня 92% при ингаляции О2. Уровень АД – в пределах 96-102/65-68 мм рт. ст. ЧДД возросла до 24-26/мин, и при аускультации в нижних и средних отделах легких выслушиваются влажные мелкопузырчатые хрипы, что говорит о развитии острой левожелудочковой недостаточности (ОЛЖН) II-III стадии по классификации Killip.
Комментарий
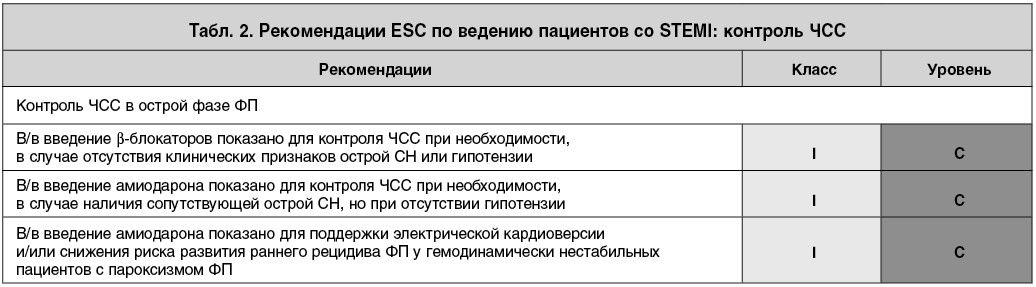
Согласно последним рекомендациям Европейского общества кардиологов (ESC), касающихся ведения пациентов со STEMI, можно рассмотреть два варианта тактики в отношении данного пациента. Первый вариант – оценка пациента как гемодинамически нестабильного (ОЛЖН II-III стадии по Killip, низкий уровень АД в пределах 96-102/65-68 мм рт. ст. и SpO2 – 85-88%), что обосновывает проведение ургентной электрической кардиоверсии (табл. 1). Второй вариант – оценка его как пациента с высокой частотой ФП, требующего замедления частоты ритма, у которого отмечается снижение уровня АД, однако систолическое АД – в пределах ~100 мм рт. ст. и снижено SpO2, но при ингаляции O2 повышается до >90%. У данного больного с наибольшей вероятностью будет более эффективно введение антиаритмического средства для контроля частоты ритма и вероятной фармакологической кардиоверсии, и в этом случае препаратом выбора является амиодарон (табл. 2). Даже при усугублении нарушений гемодинамики при введении амиодарона проведение ургентной электрической кардиоверсии более эффективно, и ранний рецидив ФП менее вероятен.
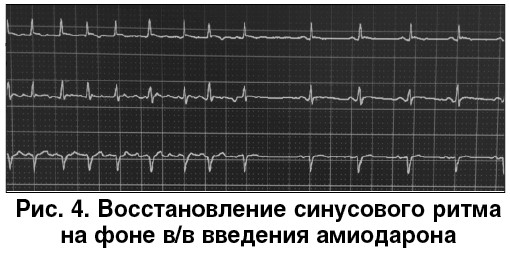 Для ведения данного пациента был выбран второй подход, и он оказался эффективным: в/в введение амиодарона по 300 мг на 150 мл 5% раствора глюкозы привело к восстановлению правильного синусового ритма и стабилизации гемодинамики (рис. 4).
Для ведения данного пациента был выбран второй подход, и он оказался эффективным: в/в введение амиодарона по 300 мг на 150 мл 5% раствора глюкозы привело к восстановлению правильного синусового ритма и стабилизации гемодинамики (рис. 4).
Дальнейшая тактика ведения пациента поставила перед нами новые вопросы:
- Проводить ли КВГ?
- Выбор антиаритмической терапии.
- Выбор антикоагулянтной терапии (АКТ).
- Как дальше проводить антитромбоцитарную терапию?
Комментарий
Проведение КВГ было сразу же отвергнуто, учитывая отсутствие болевого синдрома, изменений на ЭКГ и восстановление ритма при проведении фармакологической кардиоверсии.
Назначение антиаритмической терапии показано как минимум в течение месяца после любой кардиоверсии при ФП. Препаратом выбора при ИМ является амиодарон в комбинации с β-адреноблокаторами.
АКТ показана пациентам с ОКС с элевацией сегмента ST при проведении механической реваскуляризации (стентирование) перипроцедурно, продление АКТ после процедуры реваскуляризации проводится по отдельным показаниям. В перечень этих показаний входят: продолжающаяся ишемия миокарда, наличие тромбообразования в полости ЛЖ, риск внутрисердечного тромбообразования при наличии фибрилляции/трепетания предсердий и механических протезов клапанов сердца. Важным дополнительным показанием к продлению АКТ является профилактика ВТЭ.
В нашем случае пациент с ОКС с элевацией сегмента ST имеет:
- острую терапевтическую патологию;
- иммобилизацию в течение ≥3 дней, что требует обязательной тромбопрофилактики у терапевтического пациента.
При ОКС антикоагулянты применяются следующим образом:
- НФГ: только в/в под контролем активированного частичного тромбопластинового времени не более 48 ч;
- эноксапарин: подкожные инъекции в дозе 1 мг/кг два раза в сутки либо
- фондапаринукс по 2,5 мг/сут.
При проведении профилактики ВТЭ у терапевтических больных тактика применения вышеуказанных антикоагулянтов такова:
- НФГ: подкожное введение;
- эноксапарин: фиксированная доза 40 мг/сут;
- фондапаринукс: доза и режим введения такие же, как при ОКС, – 2,5 мг/сут.
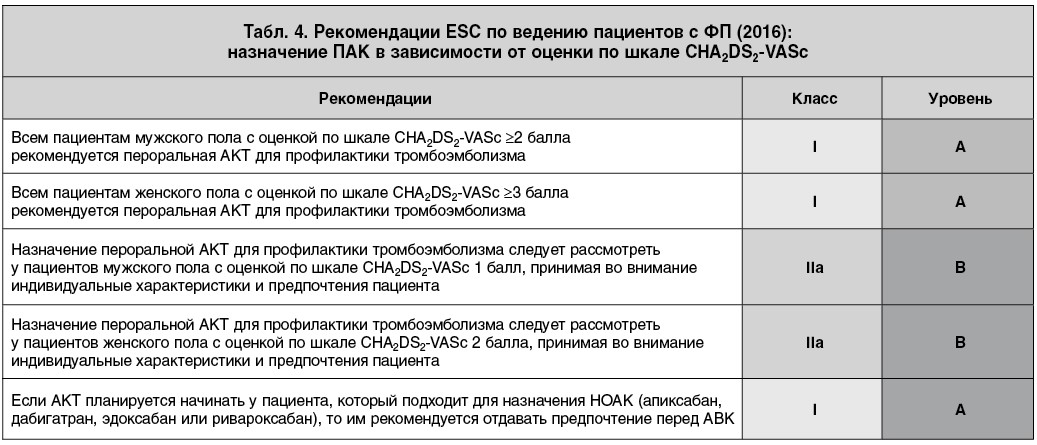
Рассмотрение АКТ при ОКС в сочетании с ФП напрямую зависит от риска развития инсульта и эмболии, определяемого по шкале CHA2DS2-VASc. Учитывая наличие у пациента ОКС (1 балл), можно рассмотреть назначение АКТ (класс рекомендации IIa) (табл. 3, 4). При наличии хотя бы одного дополнительного фактора риска количество баллов достигает 2, что обусловливает обязательное использование АКТ (класс рекомендации I).
В случае с нашим пациентом совокупность факторов риска – ОКС, гипертоническая болезнь, возраст более 65 лет, СД и СН – дает в сумме 5 баллов по шкале CHA2DS2-VASc, что обусловливает обязательное проведение АКТ. До 2014 г. возможным было применение только антагониста витамина К (АВК) варфарина, однако в 2014 г. было позволено использовать новые оральные антикоагулянты (НОАК) при ФП у пациентов с ОКС и после процедуры стентирования КА. Затем в 2016 и 2017 гг. получены результаты исследований PIONEER AF и RE-DUAL, показавшие сопоставимую эффективность АВК и НОАК, но достоверно большую безопасность в отношении риска развития кровотечений при применении последних.
После проведения исследований применение НОАК наравне с применением АВК рекомендуется экспертными обществами и может использоваться в широкой практике.
Следующим вопросом, который требовал решения в процессе лечения нашего пациента, было сочетание антикоагулянтной и антитромбоцитарной терапии с учетом стентирования КА. В течение определенного времени стандартом лечения пациентов с ОКС, подвергающихся стентированию, было применение тройной антитромботической терапии – комбинации АСК + клопидогрель (двойная антитромботическая терапия) и антикоагулянтного препарата.
В 2012 г. исследование WOEST показало значительный риск развития кровотечения при проведении тройной терапии в сравнении с двойной, включавшей клопидогрель и АВК. Высокий риск геморрагических осложнений приводил к повышению уровня смертности в группе тройной терапии. К 2015 г. были получены результаты метаанализа 15 исследований, в которых сравнивали тройную и двойную антитромботическую терапию. Эти данные продемонстрировали не только большую безопасность ДАТ, но и ее большую эффективность.
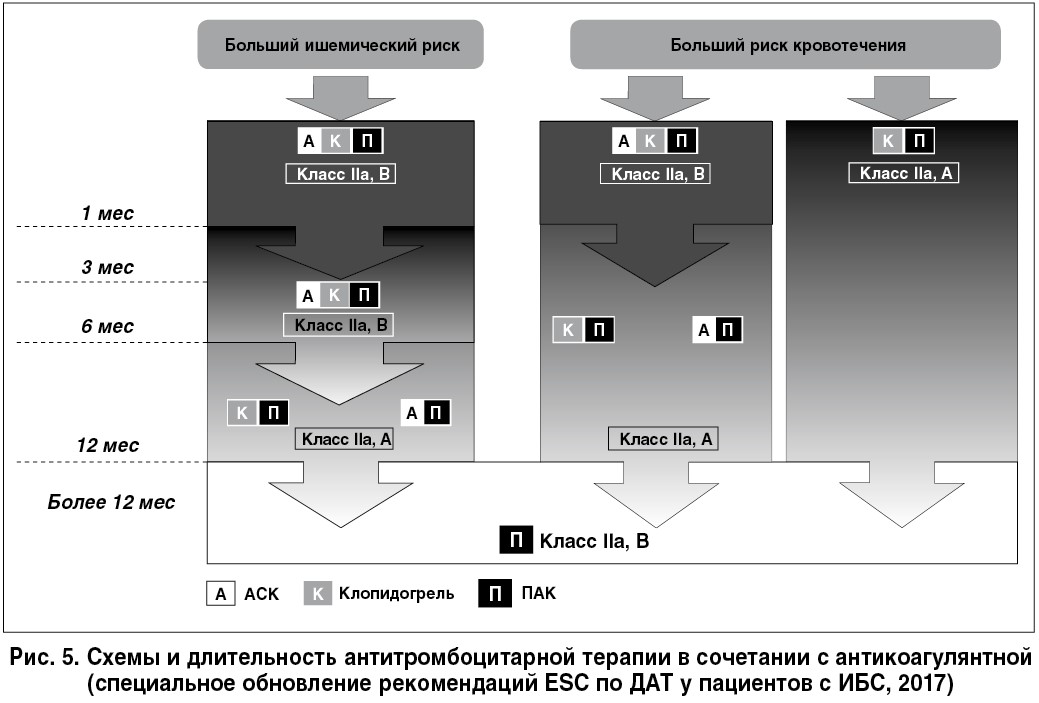
Результаты, полученные в исследованиях PIONEER AF и RE-DUAL, в которых сравнивали стандарт – тройную терапию с АВК и двойную терапию с НОАК, расширили доказательную базу ДАТ. Так, в исследовании RE-DUAL (2017) была показана возможность уменьшения риска геморрагических осложнений путем применения двойной терапии дабигатраном (110 или 150 мг) и одним из антиагрегантов (клопидогрелем или тикагрелором) без АСК. При этом по эффективности в предотвращении тромбоэмболических событий двойная терапия не уступала тройной. Эти данные, наряду с данными других исследований с применением НОАК, способствовали внесению последних в рекомендации как альтернативы АВК (рис. 5).
Антитромбоцитарным препаратом в составе ДАТ в нашем случае остался клопидогрель, так как в исследовании PIONEER AF тикагрелор назначали всего в 4% случаев, а в исследовании RE-DUAL – в 12% . В действующих рекомендациях применение блокаторов P2Y12-рецепторов тромбоцитов тикагрелора и прасугреля в комбинации с пероральными антикоагулянтами (ПАК) не рекомендовано (табл. 5).
Таким образом, пациенту А. в дополнение к стандартной терапии ОКС с элевацией сегмента ST должна быть назначена антиаритмическая (амиодарон) и антитромботическая терапия – клопидогрель в комбинации с НОАК (ривароксабан в дозе 15 мг/сут или дабигатран по 150 мг два раза в сутки).
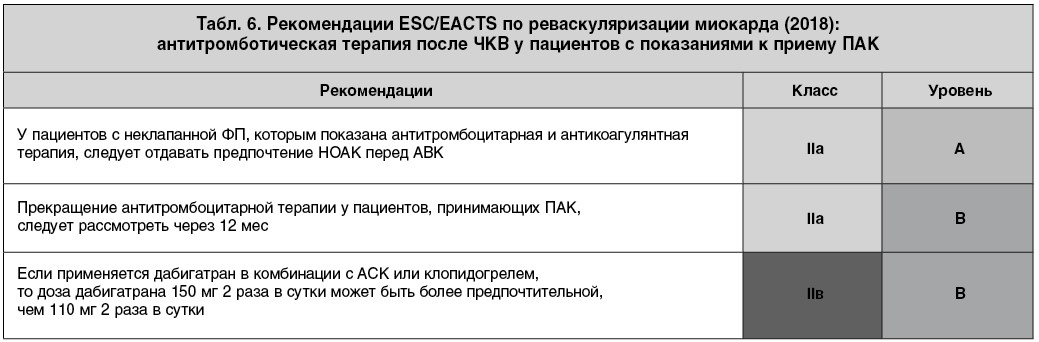
В данном случае был назначен дабигатран в дозе 150 мг два раза в сутки согласно действующим европейским рекомендациям по реваскуляризации миокарда 2018 г. (табл. 6).
Выводы
- ФП, осложняющая течение ОКС с элевацией сегмента ST, является жизнеугрожающей аритмией.
- В лечении ФП при ОКС, даже в пограничном состоянии, необходимо отдавать предпочтение фармакологической кардиоверсии.
- Применение антиаритмических препаратов при ОКС и ФП ограничивается амиодароном, а длительность его приема составляет не менее 4 нед после развития пароксизма.
- Применение длительной АКТ всегда возможно, в большинстве случаев необходимо, и часто предпочтительным является использование НОАК.
- Применение двойной антитромботической терапии более предпочтительно, чем тройной, и комбинация должна состоять из клопидогреля и НОАК (ривароксабан или дабигатран).
Спецвипуск «Клінічні випадки та сценарії у невідкладній кардіології», вересень 2019 р