6 серпня, 2023
Сучасний погляд на проблему тупої травми серця

На війні політики дають набої, багаті дають їжу, а бідні дають своїх дітей.
Коли війна закінчується, політики потискають один одному руки,
багаті піднімають ціни на продукти, а бідні шукають могили своїх дітей
Сербське прислів’я
 Наш геніальний попередник М.І. Пирогов назвав війну «травматичною епідемією». Перефразовуючи образне визначення видатного хірурга, можна сказати, що ХХІ століття стало часом «травматичної пандемії». Зростання травматизму у всьому світі набуло катастрофічних масштабів. Смертність від травм конкурує зі смертністю від онкологічних та інфекційних захворювань, поступаючись лише серцево-судинній патології. Однією з основних причин травматизму нині є, безумовно, війна.
Наш геніальний попередник М.І. Пирогов назвав війну «травматичною епідемією». Перефразовуючи образне визначення видатного хірурга, можна сказати, що ХХІ століття стало часом «травматичної пандемії». Зростання травматизму у всьому світі набуло катастрофічних масштабів. Смертність від травм конкурує зі смертністю від онкологічних та інфекційних захворювань, поступаючись лише серцево-судинній патології. Однією з основних причин травматизму нині є, безумовно, війна.
Бойова травма у сучасній російсько-українській війні є переважаючим видом бойової патології. Досвід бойових дій підтвердив, що як патогенетично, так і клінічно бойова травма принципово відрізняється від травми мирного часу, зокрема травм, що супроводжують надзвичайні ситуації природного та техногенного походження.
На сьогодні бойові травми серця є одними з найбільш актуальних проблем у кардіохірургії та кардіології. Створення адекватної об’єктивної методики оцінювання тяжкості бойової травми серця набуває особливого значення. Це допомагає точно визначити необхідний обсяг медичної допомоги потерпілому і розподілити його по етапах евакуаційного ланцюжка від поля бою до спеціалізованого медичного закладу.
Попри велику кількість публікацій із приводу травм серця, досі немає єдиної думки про форми закритих ушкоджень серця, бракує загальноприйнятої класифікації, а чинні не знаходять загального визнання. Утім, більшість дослідників не заперечує наявність щонайменше двох видів діагностованих ушкоджень – забій серця та розрив (надрив) його різних структур [24].
Деякі автори додають до цього розділу класифікації розмозження, відриви серця, міокардіодистрофію та травматичний інфаркт міокарда [9]. При цьому надзвичайно важливо вміти диференціювати власне забій серця та посттравматичні метаболічні пошкодження міокарда клінічно та комплексно під час судово-медичного дослідження. Деякі клініцисти виокремлюють в окрему форму струс серця, базуючи диференціальну діагностику на особливостях клінічних ознак і виявлених за секційного дослідження патоморфологічних змін.
Зважаючи на те, що струс і забій серця мають багато перехідних форм, розрізняти їх надзвичайно важко, тому низка фахівців не виділяють струс серця в окрему патологічну форму, а розглядають його як легку форму забою серця [33].
Але, з іншого боку, відзначаються випадки смертельного струсу серця, причинами розвитку якого є порушення «серцевої автохвилі» з розвитком подальшої фібриляції шлуночків, і патологічний рефлексогенний механізм, що передбачає гострі порушення тонусу міокарда і судин.
Особливе місце серед травм серця посідає забій серця. Термін «забій серця» використовують для опису травми серця після тупої травми грудної клітки. Із клінічного погляду «тупа травма серця» є кращим діагностичним терміном, оскільки тупа травма грудної клітки може призвести до широкого спектра серцевих ушкоджень. Клінічні ознаки тупої травми серця (ТТС) можуть коливатися від клінічно «тихих» транзиторних аритмій до летального розриву серця. Це пояснює роль міжпрофесійної команди в оцінюванні та веденні таких пацієнтів. За відсутності тяжкої аритмії та нестабільності гемодинаміки значення ТТС іноді ставиться під сумнів. У разі травми необхідна серйозна клінічна підозра на ТТС, і певних пацієнтів слід спостерігати щодо несприятливих наслідків, оскільки немає патогномонічних клінічних ознак, які корелюють із ризиком серцевих ускладнень [9, 12].
Наслідки ТТС важливіші, ніж її етикетка. Діагностика ТТС може бути складною, оскільки не існує визнаного прижиттєвого «золотого стандарту» діагностичного тесту [14, 33].
Діагноз у пацієнта з політравмою спричиняє додаткові труднощі. Справжня захворюваність на ТТС невідома, оскільки в літературі показники значно різняться, коливаючись від 8 до 71%. Такий значний діапазон пояснюється нечіткістю терміна, складністю діагностики, мінімальними клінічними ознаками [23].
Власне, ТТС є причиною до 20% усіх смертей внаслідок ДТП. За поєднаної торакальної травми діагноз ТТС за першу добу встановлюють порівняно нечасто – від 7,8 до 31,3%, проте саме в цей період гинуть до 57,2% потерпілих. Так, за секційними даними, частота ТТС коливається від 2,5 до 57,3% [16].
Етіологічним чинником ТТС є механічна дія на грудну клітку. До провідних причин травматогенезу належать ДТП та падіння з висоти. У сучасних військових реаліях формування ТТС часто виникає за вибухової травми, а також закритої локальної контузійної травми грудей у разі потрапляння кулі в ділянку серця та непробитті захисної композиції.
Зокрема, експериментально доведено, що серце є найуразливішим органом за цього виду травми. Як виявилося, передусім страждає його провідна система, ступінь пошкодження якої і визначає високу летальність.
Власне, ТТС може бути наслідком як прямого удару (у разі наїзду транспортного засобу на пішохода або взаємодії грудей з елементами салону), так і різкого підвищення внутрішньогрудного або внутрішньочеревного тиску (внаслідок великого перепаду швидкостей автомобіля під час наїзду на перешкоду, здавлення пасками безпеки, а також падіння з висоти, коли швидкість тіла часом перевищує 200 км/год). В останньому випадку серце, вільно «підвішене»» в порожнині грудної клітки на великих судинах, пошкоджується прилеглими грудиною або грудним відділом хребта [23].
Так, значна компресія, спричинюючи спазм великих судин, призводить до зростання тиску в камерах серця та внутрішньосудинному просторі.
У разі закритої травми грудей і живота він може сягати 500‑1000 мм рт. ст. і бути причиною крововиливу під ендокард, ураження папілярних м’язів, сухожилкових ниток, клапанів, а часом і розривів оболонок серця (частіше – стінки правого шлуночка, коли момент удару збігається з періодом діастоли) і великих судин із подальшим розвитком тампонади порожнини перикарда або формуванням гострої аневризми серця [28].
Розподіл ушкоджень серцевої камери відображає положення серця в грудній клітці, де правий шлуночок і праве передсердя розташовані більш попереду порівняно з лівими відділами. Найпоширеніші серцеві травми від смертельних тупих травм спричинені розривами серцевої камери (64%), венозно-передсердного злиття (33%), коронарної артерії або їх комбінацією [27].
Слід зазначити, що commotio cordis – це раптова смерть через зупинку серця внаслідок ТТС за відсутності попереднього захворювання та без морфологічного ураження серця під час розтину [33].
Зазвичай це спостерігається у молодих спортсменів. Періодизація посттравматичних патоморфологічних змін у міокарді за ТТС має такий вигляд за часовою протяжністю:
- гострі зміни (перші 2‑3 доби);
- репаративна регенерація (12‑14 діб);
- посттравматичний кардіосклероз.
Клінічно виділяють чотири періоди перебігу ТТС:
1. Первинні травматичні порушення та рефлекторні зміни (перші три доби).
2. Травматичний міокардит (до 25 діб).
3. Відновлення порушених функцій (4‑5 місяців).
4. Результат [20].
Нині найпоширенішою градацією ТТС за тяжкістю перебігу є класифікація, заснована на показниках гемодинаміки:
– легка (швидкоминущі порушення ритму і провідності, виражені зміни електричної активності серця, без виразних розладів гемодинаміки);
– середньої тяжкості (стійкі порушення серцевого ритму та провідності з минущими порушеннями гемодинаміки);
– тяжка (стійкі та прогресуючі розлади гемодинаміки) [17].
У разі несмертельної ТТС розвивається посттравматична дисфункція міокарда, природа якої досі остаточно не вивчена. Саме дисфункція міокарда лежить в основі розвитку можливих ускладнень ТТС, які в окремих випадках можуть стати причиною смерті пацієнтів. До життєзагрозливих ускладнень ТТС належать шлуночкові порушення ритму, зокрема фібриляція шлуночків, тромбоз коронарної артерії та інфаркт міокарда, гіпертрофія та дилатація правого шлуночка, кардіогенний шок, аневризма стінки шлуночка, гостра правошлуночкова і гостра лівошлуночкова недостатність [5].
Виразність ушкодження серця залежить, по-перше, від місця прикладання та сили ударного впливу, по-друге, від взаєморозташування серця та органів грудної клітки на момент травмувального впливу. Наприклад, удар у грудину в передньо-задньому напрямку частіше спричиняє пошкодження правого шлуночка або висхідного відділу аорти, тоді як за удару по передній поверхні грудної клітки крововиливи внаслідок контрудару можуть виникати в задній стінці лівого шлуночка. Обсяг крововиливу дов міокарда залежить від ступеня наповнення серця у максимальній точці систоли.
Часто ТТС є частиною мультисистемної травми і асоціюється з іншими травмами грудної клітки, як-от перелом ребер, перелом грудини, пневмоторакс, гемоторакс і забій легень. Слід серйозно запідозрити ТТС, коли наявні ці ушкодження, які можуть мати значний вплив на загальний прогноз пацієнтів.
Більшість пацієнтів, які виживають після ТТС, мають ознаки, які коливаються від структурних уражень до порушень ритму та провідності.
Інтрамуральна гематома є одним із таких структурних ушкоджень, яке переважно має доброякісний клінічний перебіг і минає через 4‑12 тижнів [33].
Це може спричинити передчасне скорочення шлуночків і транзиторну блокаду ніжки пучка Гіса. Іншим поширеним структурним ураженням є розрив папілярного м’яза, який може призвести до регургітації клапанів і потребувати відновлення [34]. Пошкодження перетинки можуть проявлятися як шум за аускультації або аритмія на ЕКГ. Перебіг такого ушкодження починається з контузії з наступним некрозом, а потім уповільненим розривом. Тому важлива рання діагностика, оскільки травму можна вилікувати [9, 33].
Найпоширенішими скаргами у пацієнтів із ТТС є біль у грудях і задишка [5, 15]. Деякі пацієнти можуть повідомляти про серцебиття або навіть типові симптоми стенокардії [15, 30]. Важливо також оцінити серцеві чинники ризику, як-от перенесений в анамнезі інфаркт міокарда, серцево-судинні або інші супутні захворювання. Вивчення анамнезу є вкрай важливим, особливо у пацієнтів, які приймають серцеві препарати. Наприклад, бета-блокатори та блокатори кальцієвих каналів можуть маскувати тахікардію.
Фізикальне обстеження має бути ретельним. У пацієнтів може виникнути тампонада серця, і підозра має зрости за наявності розширення яремної вени та гіпотензії. Тахіпное, нерегулярні легеневі звуки, болючість стінок грудної клітки, садна або екхімози грудної клітки, переломи ребер або грудини, сліди пасків безпеки на грудній клітці є деякими з фізикальних знахідок, які мають викликати підозру на ТТС, хоча вони і неспецифічні [5, 15, 26, 30].
Своєчасна діагностика ТТС є складним клінічним завданням. Найчастіше це пов’язано з невідповідністю зовні невеликих уражень грудної клітки важким травмам серця. Дуже складно розпізнати закриті ушкодження серця за тяжких травм, коли в клінічній картині переважають симптоми ураження легень, плеври, ребер, інших органів і систем, які можуть як маскувати, так і симулювати ушкодження серця. У постраждалих зазвичай переважають ознаки інших ушкоджень грудей – забій грудної стінки чи легень, переломи ребер. Натепер «золотим стандартом» для підтвердження діагнозу ТТС є гістологічне аутопсійне дослідження, яке виявляє обмежену ділянку механічного ураження, як правило, із чіткою межею між нормальною та пошкодженою тканиною, що локалізується субендокардіально або трансмурально. Хоча гістологічне дослідження зі зрозумілих причин не може бути використане як скринінгове (прижиттєве) [15].
ТТС є клініко-морфологічним поняттям. Непоодинокі випадки ТТС, коли наявні тільки зміни мікроскопічної структури строми міокарда. Вони є результатом так званого струсу серця або порушень метаболізму за посттравматичної міокардіодистрофії внаслідок тяжкої поєднаної травми та розвитку її ускладнень. Із позицій єдності уявлень про ТТС як сукупності синдромів клініко-функціональних та морфологічних ознак, ТТС однозначно верифікується за результатами секційного дослідження [8, 17].
Крім того, ТТС має широкий діапазон через відсутність загальноприйнятих діагностичних критеріїв та консенсусу щодо її визначення. Діагноз може бути помилковим, якщо симптоми неправильно пояснені та не пов’язані з ТТС. Наприклад, аритмія може бути просто наявним станом. До того ж діагностика, зокрема підвищення тропонінів, може бути пов’язана з травмою не грудної клітки [16].
Американська асоціація травматологічної хірургії (AAST) розробила шкалу тяжкості ушкоджень серця (AAST Cardiac Injury Scale), яку застосовують для стандартизації оцінювання тяжкості ушкоджень (табл. 1) [15].
|
Таблиця 1. Оцінювання ступеня ушкоджень серця (ААST, 2012) |
|
|
Ступінь* |
Опис |
|
І |
1. ТТС із незначними змінами на ЕКГ (неспецифічні зміни ST зубця Т, передчасні скорочення передсердь або шлуночків, стійка синусова тахікардія 2. Тупе або проникаюче ушкодження перикарда без ураження міокарда, тампонади або килоподібного випинання серця |
|
II |
1. ТТС з атріовентрикулярною блокадою або ішемічними змінами без серцевої недостатності 2. Проникаюче тангенціальне ушкодження серця до ендокарда, але без наскрізного ураження і тампонади |
|
ІІІ |
1. ТТС з частини (>5 хв. –1) або політопними шлуночковими екстрасистолами 2. Тупе або проникаюче ушкодження серця з розривом міжпередсердної або міжшлуночкової перетинки, трикуспідальною недостатністю, недостатністю клапана легеневої артерії, дисфункцією папілярного м’яза або оклюзією дистального сегмента коронарної артерії без серцевої недостатності 3. Тупе ушкодження перикарда з килоподібним випинанням серця 4. ТТС із серцевою недостатністю 5. Проникаюче тангенціальне ушкодження серця до ендокарда, але без наскрізного ураження, з тампонадою |
|
IV |
1. Тупе або проникаюче ушкодження серця з розривом міжпередсердної або міжшлуночкової перетинки, трикуспідальною недостатністю, недостатністю клапана легеневої артерії, дисфункцією папілярного м’яза або оклюзією дистального сегмента коронарної артерії та серцевою недостатністю 2. Тупе або проникаюче ураження серця з аортальною або мітральною недостатністю 3. Тупе або проникаюче ушкодження правого шлуночка, правого або лівого передсердя |
|
V |
1. Тупе або проникаюче ушкодження серця з оклюзією проксимального сегмента коронарної артерії 2. Тупе або наскрізне ушкодження лівого шлуночка 3. Зірчастий розрив правого шлуночка, правого або лівого передсердя, із втратою <50% тканини |
|
VІ |
1. Травматична ампутація (відрив) серця в разітупої травми 2. Проникаюче поранення з втратою >50% тканин однієї з камер |
|
Примітка. *Використовуючи таблицю, підвищуйте на один ступінь для множинних проникаючих поранень однієї камери або в разі уражень кількох камер. |
|
Шкала ушкодження органів AAST є одним зі способів кількісного оцінювання ступеня ураження. Встановити діагноз ТТС допомагає поєднання таких ознак: виражені крововиливи в м’які тканини грудної клітки, крововиливи в клітковину середостіння із субепікардіальними та інтрамуральними крововиливами серця, крововиливи в корені та паренхіму легень, а також крововиливи по ходу кровоносних судин грудної порожнини. Проте ці ознаки не виключають і рефлекторного механізму зупинки серця, тому що смерть безпосередньо від його забою на момент травми не настає.
Для ТТС гістологічно характерні внутрішньоміокардіальний крововилив, набряк і некроз міокардіальних м’язових клітин. Ці гістологічні дані дуже схожі на зміни, що спостерігаються за гострого інфаркту міокарда [25]. Відповідно, визначення кардіоспецифічних ферментів було першим методом скринінгу, який використовували для визначення ушкодження міокарда. Креатинфосфокіназа (КФК) неспецифічно зростає у хворих із травмами внаслідок супутнього ушкодження скелетної мускулатури.
Як відомо, КФК-МВ має кращу специфічність у разі гострого інфаркту міокарда. Проте за політравми з високою концентрацією КФК часто виникає хибнопозитивне зростання і КФК-МВ. Можливість використання КФК-МВ у діагностиці ТТС, ймовірно, обмежена випадками з невеликими некардіальними ушкодженнями [31].
Утім, відзначається низька чутливість і специфічність КФК-МВ для уражень серця в категорії пацієнтів із невеликими травмами [2, 19]. Нерідко виявляють нормальний рівень КК-МВ у загиблих із патологоанатомічними ознаками ТТС та підвищення МВ-фракцій, коли за аутопсії не фіксували патологоанатомічних змін. Визначення КФК-МВ має обмежену цінність щодо встановлення ушкодження міокарда [15].
Визначення кардіальних тропоніна І і тропоніна Т у плазмі крові є високоспецифічним для ураження міокарда. Вони є міокардіальними регуляторними скорочувальними білками, що не виявляються у скелетній мускулатурі та наявні в крові тільки в разі порушення цілісності мембран. Останні дослідження підтвердили високу точність тропонінів у діагностиці ушкоджень серця [4].
Крім того, нормальна концентрація тропонінів, за даними кількох досліджень, була чітким предиктором відсутності ушкодження серця у пацієнтів із тупою травмою грудної клітки [2, 4, 26].
Для діагностики ТТС ідеальний час забору крові для дослідження не визначений. Деякі дослідники встановили, що тропоніни за ТТС можуть досягати максимальних значень раніше, ніж за гострого інфаркту міокарда [2, 29].
Проте, якщо незабаром після травми концентрація тропонінів у межах норми діапазону, необхідно повторне визначення через 4‑6 годин для надійного оцінювання ушкодження міокарда [29].
Підвищений рівень тропонінів може утримуватися протягом 4‑6 днів і, отже, полегшує діагностику ураження серця у пацієнтів, що потрапили до медичного закладу не відразу після травми [2].
ЕКГ після ТТС може бути в межах норми або мати неспецифічні зміни (табл. 2) [2, 6, 19, 26]. Внаслідок близького розташування до грудини правий шлуночок ушкоджується набагато частіше, ніж лівий [30]. Загалом ЕКГ відображає електричну активність лівого шлуночка внаслідок його більшої маси. ЕКГ відносно нечутлива до електричної активності правого шлуночка. За цієї причини ТТС спричиняє зазвичай помірне ураження правого шлуночка з незначними електричними змінами, які можуть бути не помічені на ЕКГ. Неспецифічні зміни ЕКГ часто виникають у пацієнтів із травмами. Деякі із цих змін ЕКГ можуть бути зумовлені несерцевими чинниками, як-от гіпоксія, анемія, електролітні розлади, порушення вегетативного балансу. Власне, деякі зміни ЕКГ з’являються тільки через декілька годин після травми, тому рекомендовано оцінювати ЕКГ у динаміці [19].
|
Таблиця 2. Оцінювання змін ЕКГ у разі ТТС |
|
|
Порушення |
ЕКГ-ознаки |
|
Неспецифічні зміни |
Перикардіальний підйом сегмента ST |
|
Подовжений інтервал QT |
|
|
Ушкодження міокарда |
Новий зубець Q |
|
Підйом або депресія сегмента ST |
|
|
Порушення провідності |
Блокада правої ніжки пучка Гіса |
|
Блокада лівої ніжки пучка Гіса та її гілок |
|
|
Порушення атріовентрикулярної провідності (АВ-блокади 1, 2 або 3-го ступеня) |
|
|
Аритмії |
Синусова тахікардія |
|
Передсердна або шлуночкова екстрасистолія |
|
|
Фібриляція передсердь |
|
|
Шлуночкова тахікардія |
|
|
Фібриляція шлуночків |
|
|
Синусова брадикардія |
|
|
Передсердна тахікардія |
|
У разі ТТС на ЕКГ найчастіше виявляють неспецифічні ішемічні зміни міокарда різної локалізації, про що свідчить зміщення сегмента ST відносно ізолінії [22]. Найчастіші та найважливші ЕКГ-ознаки ТТС – поява негативного або двофазного зубця Т (82%), елевація (20%) або депресія сегмента ST (30% постраждалих) [21, 30]. Як правило, ЕКГ-ознаки порушення процесів реполяризації в міокарді поєднуються з ослабленням І тону та із систолічним шумом на верхівці серця, що відповідає клінічній картині травматичного міокардиту [22]. Серед інших клінічних ознак ТТС відзначають порушення серцевого ритму та провідності [27].
За тяжкого ушкодження правого шлуночка може розвинутися блокада правої ніжки пучка Гіса (зазвичай транзиторна), атріовентрикулярна блокада різного ступеня. Крім того, пошкодження міокардіоцитів спричинює електричну нестабільність, яка може зумовити різноманітні суправентрикулярні та шлуночкові аритмії [30]. Синусова тахікардія, передсердні та шлуночкові екстрасистоли є найчастішими порушеннями ритму, які реєструють у цієї категорії пацієнтів. Більш серйозні аритмії (фібриляція передсердь, шлуночкова тахікардія, фібриляція шлуночків) виникають рідше, але можуть гостро погіршувати стан гемодинаміки або навіть викликати раптову смерть [30].
Не слід забувати про те, що ТТС призводить до суттєвого зростання ризику інфаркту міокарда, причому гостра тромботична оклюзія коронарних артерій може відбуватися і внаслідок впливу подушок безпеки [11, 34].
Одним із найбільш інформативних і перспективних методів діагностики ушкоджень серця, що дають змогу візуалізувати патологічні рухи стінок камер серця, клапанну регургітацію, пролапс стулок клапанів, перикардіальний випіт, ознаки перикардіальної кровотечі та оцінити динаміку серцевого викиду, є трансторакальна (ТТЕхоКГ) і черезстравохідна (ЧСЕхоКГ) ехокардіографія (табл. 3) [30, 31]. Чутливість ТТЕхоКГ за закритої травми грудей, за даними низки авторів, становить 73,5%, тому цю методику можна вважати досить інформативною, але не абсолютно достовірною щодо діагностики уражень серця [13].
|
Таблиця 3. Електрокардіографічні ознаки ТТС |
|
|
Методи діагностики |
Патологічні зміни |
|
Трансторакальна ЕхоКГ |
Порушення регіональної скоротливості |
|
Випіт до перикарда |
|
|
Клапанні ушкодження |
|
|
Збільшення правого і лівого шлуночків |
|
|
Розрив міжшлуночкової перетинки |
|
|
Внутрішньосерцеві тромби |
|
|
Черезстравохідна ЕхоКГ |
Дисекція аорти або лацерація аортального ендотелія |
|
Розрив аорти |
|
Аналіз фахової літератури підтверджує, що тільки за ультразвукового дослідження вдається швидко поставити правильний діагноз таких видів ушкоджень, як внутрішній розрив перетинок, хорд, відрив сосочкових м’язів, стулок клапанів. ЕхоКГ із високою чутливістю виявляє скупчення крові в серцевій сумці, тампонаду серця, які супроводжують закриту його травму з розривом зовнішніх стінок серцевих камер, ураженням коронарних судин і розривом перикарда [6, 30].
Для вивчення ролі ТТС у ґенезі розладів кровообігу за закритої травми грудей і визначення діагностичного значення гемодинамічного моніторингу в розпізнаванні цієї патології використовують комплексне оцінювання центральної гемодинаміки методом тетраполярної реографії [30].
Ця методика допомагає виявити зниження таких показників, як ударний об’єм серця, серцевий індекс, коефіцієнт резерву, що вказують на недостатність кровообігу в міокарді. Втім, питання щодо використання показників центральної гемодинаміки для діагностики ТТС залишається суперечливим. Це пов’язано з тим, що зміни можуть бути зумовлені як ураженням серця, так і реакцією загальної та периферійної гемодинаміки на травму, що супроводжується шоком, переломом ребер, ушкодженням внутрішніх органів. До того ж за легких форм ТТС, які замасковані клінічними ознаками тяжких супутніх пошкоджень, порушення гемодинаміки є короткочасними [16].
Проте така методика має важливе значення для оцінювання ступеня виразності синдрому гіподинамії кровообігу за ТТС у ранні періоди травматичної хвороби [26].
Рентгенодіагностика закритої травми серця належить до найпоширеніших і найдоступніших методів. Традиційна рентгенографія здатна інформувати про обсяг і характер пошкоджень органів грудної клітки, допомагаючи у такий спосіб судити про силу та спрямованість ударного чи здавлювального впливу.
Комп’ютерна томографія (КТ) і магнітно-резонансна томографія (МРТ) не відіграють значущої ролі в початковій діагностиці ТТС, проте. ці модальності можуть бути додатковими або корисними для пацієнтів із симптомами без чіткої етіології та розглядаються в кожному конкретному випадку [1, 7, 35].
Після численних клінічних досліджень Східна асоціація травматологічної хірургії (EAST) розробила рекомендації щодо оцінювання та лікування пацієнтів із контузією міокарда (табл. 4) [9, 33].
|
Таблиця 4. Рекомендації щодо оцінювання та лікування контузії міокарда |
|
|
Рівні |
Рекомендації |
|
І рівень |
У разі госпіталізації всім пацієнтам із підозрою на ТТС слід виконати ЕКГ |
|
II рівень . |
1. Якщо ЕКГ на момент госпіталізації не відповідає нормі, пацієнта слід госпіталізувати для постійного моніторингу ЕКГ протягом 24‑48 годин. Якщо ЕКГ на момент госпіталізації відповідає нормі, подальшу діагностику слід припинити. 2. Якщо пацієнт гемодинамічно нестабільний, слід виконати візуалізаційне дослідження (ТТЕхоКГ / ЧСЕхоКГ). 3. КТ або МРТ серця мало що додає порівняно з ЕхоКГ і не є корисними, якщо було виконано ЕхоКГ |
|
III рівень |
1. Пацієнти похилого віку з відомими серцевими захворюваннями, нестабільні хворі та з відхиленнями на ЕКГ на момент госпіталізації можуть бути безпечно прооперовані за умови ретельного спостереження. 2. Наявність перелому грудини не передбачає наявності ТТС і не обов’язково вказує на потребу в проведенні моніторингу. 3. Визначення КФК і серцевих тропонінів не є ефективним щодо прогнозування ускладнень, пов’язаних із ТТС |
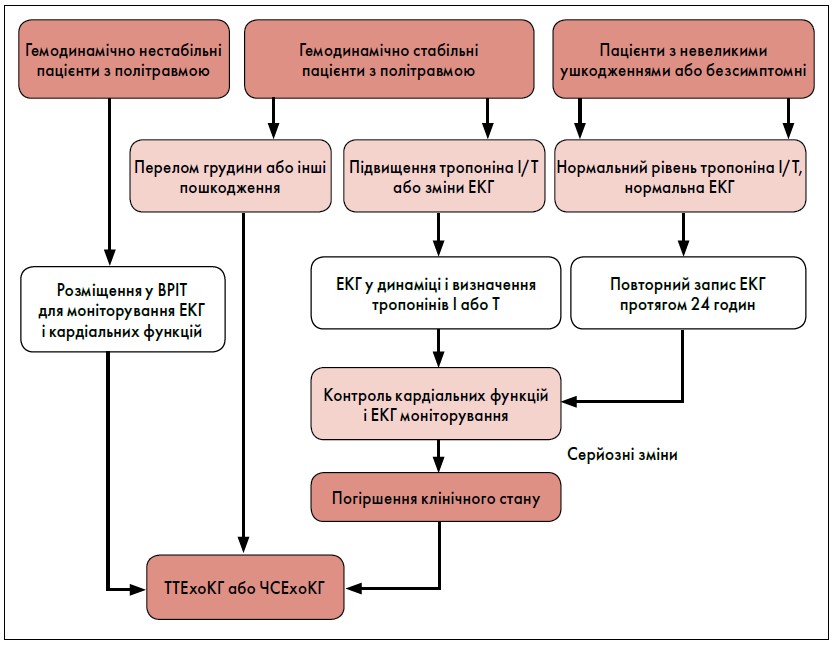
У таблиці 5 наведено ранні та пізні ускладнення в разі ТТС. Результати останніх досліджень продемонстрували, що серцеві тропоніни ефективні в стратифікації пацієнтів щодо ризику таких ускладнень [2, 4, 26]. На підставі цих даних запропоновано стратегію скринінгу для ідентифікації таких пацієнтів [30] (рис. 1).
Рис. 1. Скринінгова стратегія для ідентификації пацієнтів із ризиком кардіальних ускладнень залежно від тяжкості супутніх ускладнень
Перша група – важко травмовані пацієнти з ознаками нестійкої гемодинаміки, які мають свідчити про наявність структурних ушкоджень серця або великих судин, і їм слід виконати ЕхоКГ якнайшвидше [2, 6, 30].
|
Таблиця 5. Ранні та пізні ускладнення ТТС |
|
|
Ранні |
Пізні |
|
Шлуночкові та суправентрикулярні аритмії |
Шлуночкова аневризма |
|
Розрив стінки міокарда з гемоперикардом і тампонадою |
Дилатація серця з розвитком хронічної серцевої недостатності |
|
Розрив міжшлуночкової перетинки |
Дисфункція серця внаслідок його структурних уражень |
|
Клапанна недостатність, зумовлена пошкодженням клапанів або розривом папілярних м’язів |
Констриктивний перикардит |
|
Ітракардіальні тромби, що спричиняють тромбоемболічні ускладнення |
Шлуночкові аритмії, що виникають через рубцювання тканини або аневризму |
|
Ушкодження коронарних артерій із розвитком гострого інфаркту міокарда |
|
Друга група – гемодинамічно стабільні пацієнти з політравмою. Важливо зазначити, що ізольований перелом грудини – не обов’язково ознака ушкодження серця [3]. У важко травмованих пацієнтів перелом грудини може вказувати на ураження серця і тому їм рекомендовано виконувати ЕхоКГ [32].
Невеликий випіт у порожнині перикарда пов’язаний із переломом грудини та спричинений, ймовірно, подразненням перикарда не є ознакою ушкодження серця та не збільшує ризик тампонади серця [32]. Підвищення концентрації тропонінів або зміни на ЕКГ свідчать про більш високий ризик розвитку серцевих ускладнень. Рекомендовано подальше обстеження, яке передбачає виконання ЕхоКГ та визначення тропонінів [2, 4, 19].
Третя група – легко травмовані та безсимптомні пацієнти. Збільшені концентрації КФК-МВ, тропонінів і незначні зміни ЕКГ не обов’язково вказують на клінічно значущу ТТС, оскільки не у всіх цих пацієнтів можуть розвинутися ускладнення. З іншого боку, концентрація серцевих тропонінів, яка відповідає нормі, заперечує пошкодження серця і, отже, мінімізує ризик серцевих ускладнень [2, 4, 19, 26].
Тому внутрішньогоспітальне моніторування ЕКГ може бути обмежене пацієнтами зі збільшеними концентраціями тропонінів або із суттєвими відхиленнями на ЕКГ. Зокрема, ЕКГ у динаміці та визначення тропонінів рекомендовано до нормалізації результатів [2, 26]. ЕхоКГ рідко виявляє клінічно значущі функціональні або структурні ураження серця у цєї групи пацієнтів [19, 30]. ЕхоКГ ефективна в разі погіршення клінічного стану хворих або за невідповідності між клінічним статусом, ЕКГ та концентрацією кардіоспецифічних ферментів [30].
Лікування ТТС полягає у стабілізації гемодинаміки та терапії супутніх ушкоджень. Особливістю ТТС є переважно ураження правого шлуночка (на відміну від ураження міокарда лівого шлуночка при ІХС). Тому за нестабільної гемодинаміки у пацієнтів із ТТС найчастіше слід лікувати правошлуночкову недостатність, для чого останнім часом запропоновано інгаляцію оксиду азоту [18]. При цьому відбувається зниження тиску в легеневій артерії, зниження постнавантаження на правий шлуночок, зростання хвилинного об’єму кровообігу, зменшення дози вазопресорів [18].
Якщо потрібне раннє хірургічне втручання, можна використовувати загальну анестезію. Упродовж першого місяця після травми рекомендовано жорсткий контроль гемодинаміки під час операції [19, 30]. Принципи лікування аритмій у пацієнтів залежно від наявності ТТС не відрізняються. Зокрема, прогноз пацієнтів, у яких ТТС діагностовано після тупої травми грудної клітки, сприятливий. Серйозне ушкодження серця з некрозом міокарда завершується формуванням рубця, подібного до того, який виникає в разі інфаркту міокарда. Це може призвести до формування аневризми шлуночка та, у деяких випадках, до розвитку хронічної серцевої недостатності [10, 30].
Тому за незрозумілої дилатації серця (особливо, якщо задіяний правий шлуночок), аневризми шлуночків або коронарних артерій, нез’ясованого констриктивного перикардиту або клапанних ушкоджень та розривів міокарда треба враховувати попередню ТТС [25, 30, 1].
Клінічний випадок ТТС із власного практичного досвіду
Пацієнт, військовослужбовець В., 37 років, був прийнятий у приймальне відділення військового медичного закладу 16.05.2023 зі скаргами на головний біль, запаморочення, нудоту, відчуття нестачі повітря, біль у животі та обох нижніх кінцівках, виразну загальну слабкість.
Анамнез травми: чоловік отримав травму близько 3-ї години ночі з 15-го на 16-те травня 2023 р. під час виконання бойового завдання в зоні бойових дій внаслідок ДТП, був за кермом автомобіля. Санітарним транспортом його доставили до центральної районної лікарні, де виконано стабілізацію гемодинаміки, лапароцентез (отримано 20 мл геморагічного вмісту) і хірургічну обробку ран обличчя і тулуба. У подальшому евакуйований до військового шпиталю, госпіталізований до відділення невідкладної хірургії з розміщенням у реанімаційному відділенні.
Анамнез життя: травм і операцій не було. Палить, алкоголем не зловживає. Соматичних захворювань не має. Спадковість не обтяжена.
Об’єктивне обстеження: загальний стан важкий. Пацієнт у свідомості, орієнтований у часі та місці перебування. Шкірні покриви і видимі слизові блідо-рожевого кольору. Грудна клітка правильної форми, симетрична. Частота дихання 24 за хвилину. У легенях везикулярне дихання, ослаблене в нижніх відділах з обох боків. Обидві плевральні порожнини дреновані за Бюлау. Серцеві тони ослаблені, ритмічні. ЧСС – 100 уд./хв, АТ – 110/75 мм рт. ст. Язик вологий. Живіт піддутий, симетричний, помірно болючий по правому фланку, симптоми подразнення очеревини слабкопозитивні. Перистальтика вислуховується в усіх відділах. Край печінки не виступає з-під реберної дуги. Перкуторно печінкова тупість збережена. Нирки не пальпуються. Постукування по попереку болюче справа. Сечопуск самостійний, діурез достатній.
Результати виконаних обстежень:
1. Загальний аналіз крові: лейкоцити – 8,4х109/л, нейтрофіли – 85,7%, лімфоцити – 8,8%, моноцити – 5%, еозінофіли – 0,5%, ерітроцити – 2,77х1012/л, гемоглобін – 92г/л, тромбоцити – 125х109/л, ШОЕ – 15 мм/год.
2. Біохімічний аналіз крові: загальний білок – 46 г/л, альбумін – 32 г/л, креатинін – 171 мкмоль/л, сечовина – 11,4 мкмоль/л, АЛТ – 772 U/L, АСТ – 1155 U/L, глюкоза – 6,3 ммоль/л, загальний білірубін – 20 ммоль/л, прямий білірубін – 6 ммоль/л, амілаза – 85 Од/л, КФК – 24031 U/L, КФК-МВ – 474 U/L, ЛДГ – 3753 U/L, залізо – 8,5 мкмоль/л, СРБ – 84 г/л. Аналіз крові на визначення тропоніну І – позитивний.
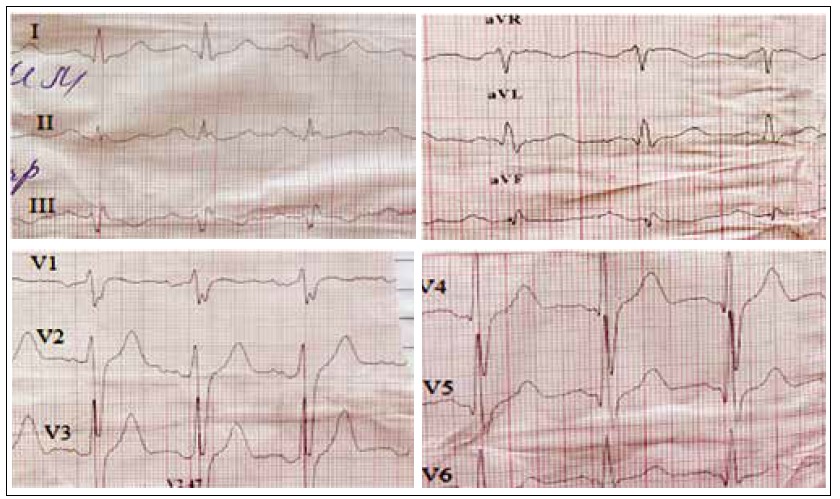
3. ЕКГ: синусова тахікардія, ЧСС – 110 уд./хв, неповна блокада правої ніжки пучка Гіса, дифузні зміни в міокарді (рис. 2).
Рис. 2. ЕКГ пацієнта на момент госпіталізації (1-ша доба)
4. ЕхоКГ: правий шлуночок – 2,8 см, товщина міжшлуночкової перетинки – 1 см, лівий шлуночок – 5,2 см, товщина задньої стінки лівого шлуночка – 1 см, ліве передсердя – 4 см, фракція викиду – 65%, діаметр висхідної аорти – 3,2 см. Висновок: варіант вікової норми.
5. Рентгенографія ОГК: ознаки двобічного гідропневмотораксу, пневмомедіастинуму, перелом 6, 7, 8, 9-го ребер праворуч і 3, 4, 5, 6-го ребер ліворуч.
6. КТ-обстеження ОГК: у середостінні візуалізується вільне повітря. Права легеня значно зменшена в об’ємі, в обох плевральних порожнинах наявне вільне повітря та смужки рідини завширшки до 18 мм (праворуч) і до 8 мм (ліворуч) із ділянками консолідації легеневої паренхіми в задньо-базальних відділах. У м’яких тканинах тулуба, більше зліва, ділянки вільного повітря (підшкірна емфізема).
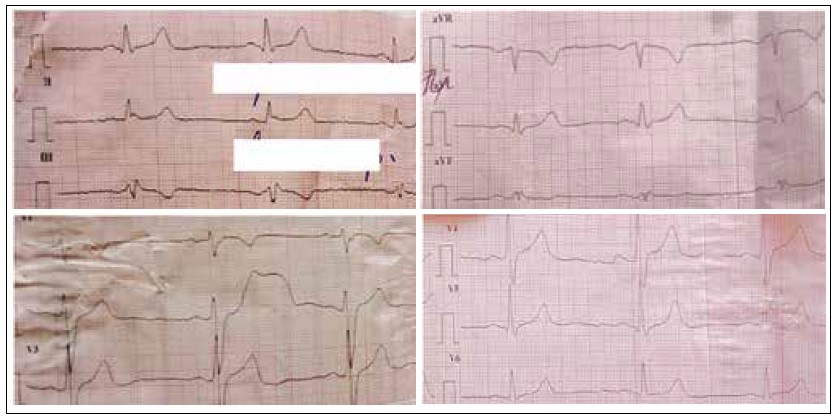
Клінічний діагноз: Політравма (від 16.05.2023). ЗЧМТ. Струс головного мозку. Тупа травма грудної клітки. Тупа травма серця, середньої тяжкості. Тупа травма живота. Для корекції синусової тахікардії пацієнту призначено бета-адреноблокатор (метопролол по 25 мг двічі на добу) та кардіометаболічну терапію. Далі спостерігалось закономірне зниження кардіоспецифічних ферментів та позитивна динаміка ЕКГ. Рівень ферментів у динаміці: АЛТ – 521‑374 U/L, АСТ – 725‑332 U/L, КФК – 21823‑14302 U/L, КФК – МВ – 448‑265 U/L, ЛДГ – 2685‑1598 U/L. ЕКГ: ритм синусовий, правильний, ЧСС – 86 уд./хв, неповна блокада правої ніжки пуска Гіса, порушення процесів реполяризації дифузного характеру (рис. 3). У цьому випадку механізм травми – забій. На момент її отримання був прямий, різкий удар у грудну клітку, відповідно слід запідозрити гідродинамічний механізм виникнення ТТС і удар лівого шлуночка в грудину.
Рис. 3. ЕКГ пацієнта в динаміці на тлі лікування (3-тя доба)
Зміни на ЕКГ (синусова тахікардія, поява неповної блокади правої ніжки пучка Гіса, депресія сегмента ST І, ІІ, грудних відведеннях), гіперферментемія (високі показники АСТ, КФК, КФК-МВ, ЛДГ), позитивний тропоніновий тест свідчать на користь ТТС. Зважаючи на стабільну гемодинаміку, без структурних змін серця, за даними ЕхоКГ, і позитивну динаміку кардіоспецифічних ферментів, прогноз ТТС у пацієнта є сприятливим.
Висновки
Рання діагностика ТТС залишається складною через поліморфність її клінічної картини та діапазон ушкоджень. Нині бракує єдиного консенсусу щодо визначення та діагностичних критеріїв ТТС. Найдостовірнішими ранніми діагностичними критеріями ТТС є аритмії, електрокардіографічні ознаки на тлі перелому ребер або грудини. За підозри на ТТС доцільним є визначення біохімічних маркерів пошкодження міокарда, аналіз ЕКГ у динаміці, рентгенографії органів грудної клітки та ЕхоКГ.
Дослідження тропонінів у поєднанні з аналізом ЕКГ можуть бути використані як інструменти скринінгу з подальшою госпіталізацією та ЕхоКГ для виявлення будь-яких аномалій, з урахуванням того, що для верифікації ТТС може знадобитися до 48 годин. Пацієнти з нормальними концентраціями тропонінів та ЕКГ можуть лікуватися амбулаторно.
Література
- Ball C.G., Peddle S., Way J. Blunt cardiac rupture: isolated and asymptomatic. J. Trauma. 2005. Vol. 58, № 5. P. 1075‑1077.
- Bertinchant J.P., Polge A., MohtyD. Evaluation of incidence, clinical significance, and prognostic value of circulating cardiac troponin I and T elevation in hemodynamically stable patients with suspected myocardial contusion after blunt chest trauma. J. Trauma. 2000. Vol. 48. P. 924‑931.
- Chiu W.C., D’Amelio L.F., Hammond J.S. Sternal fractures in blunt chest trauma: a practical algorithm for management. Am. J. Emerg. Med. 1997. Vol. 15. P. 252‑255.
- Collins J.N., ColeF.J., Weireter L.J. The usefulness of serum troponin levels in evaluating cardiac injury. Am. Surg. 2001. Vol. 67. P. 821‑826.
- Elie M.C. Blunt cardiac injury. Mt Sinai J Med. 2006. Vol. 73, № 2. P. 542‑52.
- Gavelli G., Canini R., Bertaccini P. Traumatic injuries: imaging of thoracic injuries. Eur. Radiol. 2002. Vol. 12. P. 1273‑1294.
- Ghershin E., Khoury A., Litmanovich D. Comprehensive multidetector computed tomography assessment of severe cardiac contusion in pediatric patient: correlation with echocardiography. J. Comput. Assist. Tomogr. 2005. Vol. 29, N6. P. 739‑741.
- Hammer M.M., Raptis D.A., Cummings K.W. Imaging in blunt cardiac injury: Computed tomographic findings in cardiac contusion and associated injuries. Injury. 2016. Vol. 47, № 5. P. 1025‑30.
- Huis In’t Veld M.A., Craft С.А., Hood R.E. Blunt Cardiac Trauma Review. Cardiol Clin. 2018. Vol. 36, № 1. P. 183‑191.
- Ismailov R.M., Weiss H.B., Ness R.B. Blunt cardiac injury associated with cardiac valve insufficiency: trauma links to chronic disease? Injury. 2005. Vol. 36, № 9. P. 1022‑1028.
- Ismailov R.M., NessR.B., Weiss H.B. Trauma associated with acute myocardial infarction in a multi-state hospitalized population. Int. J. Cardiol. 2005. Vol. 105, № 2. P. 141‑146.
- Kalbitz M., Pressmar J., Stecher J. The Role of Troponin in Blunt Cardiac Injury After Multiple Trauma in Humans. World J Surg. 2017. Vol. 41, № 1. P. 162‑169.
- Karalis D.G., Victor M.F., Davis G.A. The role of echocardiography in blunt chest trauma: a transthoracic and transesophageal echocardiographic study. J. Trauma. 1994. Vol. 36, № 1. P. 53‑58.
- Leite L., Gonзalves L., Nuno Vieira D. Cardiac injuries caused by trauma: Review and case reports. J Forensic Leg Med. 2017. Vol. 52. P. 30‑34.
- Marcolini E.G., J. Keegan Blunt Cardiac Injury. Emerg Med Clin North Am. 2015. Vol. 33, № 3. P. 519‑27.
- Martin M., Mullenix P., Rhee P. Troponin increases in the critically injured patient: mechanical trauma or physiologic stress? J Trauma. 2005. Vol. 59, № 5. Р. 1086‑91.
- Mattox K.L., Flint L.M., Carrico C.J. Blunt Cardiac Injury. J Trauma. 1992. Vol. 33. P. 649‑650.
- Meaudre E., Goutorbe P., Boret H. Nitric oxide inhalation is useful in the management of right ventricular failure caused by myocardial contusion. Acta Anaesth. Scand. 2005. Vol. 49, № 3. P. 415‑417.
- Nagy K.K., Krosner S.M., Roberts R.R. Determining which patients require evaluation for blunt cardiac injury following blunt chest trauma. World J. Surg. 2001. Vol. 25. P. 108‑111.
- Nasser K., Matsuura J., Diep J. Blunt Chest Trauma Causing a Displaced Sternal Fracture and ST-elevation Myocardial Infarction: A Case Report. Clin Pract Cases Emerg Med. 2021. Vol. 5, № 1. P. 85‑88.
- Plautz C.U., Perron A.D., Brady W.J. Electrocardiographic ST-segment elevation in the trauma patient: acute myocardial infarction vs myocardial contusion. Am.J. Emerg. Med. 2005. Vol. 23, № 4. P. 510‑516.
- Pooler C., Barkman A. Myocardial Injury: contrasting infarction and contusion. Critical. Care Nurse. 2002. Vol. 22, № 1. P. 15‑26.
- Pretre R., Chilcott M. Blunt trauma to the heart and great vessels. N. Engl. J. Med. 1997. Vol. 336, № 9. P. 626‑632.
- Ru Dusky B.M. Classification of myocardial contusion and blunt cardiac trauma. Antology. 2007. Vol. 58, № 5. P. 610‑613.
- Sakka S.G., Huettemann E., Giebe W. Late cardiac arrhythmias after blunt chest trauma. Intens. Care Med. 2000. Vol. 26. P. 792‑795.
- Salim A., Velmahos G.C., Jindal A. Clinically significant blunt cardiac trauma: role of serum troponin levels combined with electrocardiographic findings. J. Trauma. 2001. Vol. 50. P. 237‑243.
- Schultz J.M., Trunkey D.D. Blunt cardiac injury. Crit Care Clin. 2004. Vol. 20, № 1. Р. 57‑70.
- Skinner D.L., Laing G.L., Rodseth R.N. Blunt cardiac injury in critically ill trauma patients: a single centre experience. Injury. 2015. Vol. 46, № 1. P. 66‑70.
- Swaanenburg J.C., Klaase J.M., De-Jongste M.J. Troponin I, troponin T, CKMB-activity and CKMB-mass as markers for the detection of myocardial contusion in patients who experienced blunt trauma. Clin. Chem. Acta. 1998. Vol. 272. P. 171‑181.
- Sybrandy K.C., Cramer M.J.M., Burgersdijk C. Diagnosing cardiac contusion: old wisdom and new insights. Heart. 2003. Vol. 89. P. 485‑489.
- Vignon P., Boncoeur M.P., Rambaud G. Comparison of multi plane transesophageal echocardiography and contrast enhanced helical CT in the diagnosis of blunt traumatic cardiovascular injuries. Anesthesiology. 2001. Vol. 94, № 6. P. 615‑622.
- Wiener Y., Achildiev B., Karni T. Echocardiography in sternal fracture. Am.J. Emerg. Med. 2001. Vol. 19. P. 403‑405.
- Yousef R., Carr J.A. Blunt cardiac trauma: a review of the current knowledge and management. Ann Thorac Surg. 2014. Vol. 98, № 3. P. 1134‑40.
- Zajarias A., Thanigaraj S., Taniuchi M. Acute coronary occlusion and myocardial infarction secondary to blunt chest trauma from an automobile airbag deployment. J. Invasive Cardiol. 2006. Vol. 18, № 1. P. 71‑73.
- Zinck S.E., Primack S.L. Radiographic and CT findings in blunt chest trauma. J. Thorac. Imaging. 2000. Vol. 15. P. 87‑96.