Український пацієнт зі стабільною ІХС: результати 5-річного реєстру CLARIFY
 Українські лікарі (n=52) та пацієнти зі стабільною ішемічною хворобою серця (ІХС) (n=747) взяли участь у масштабному всесвітньому проекті CLARIFY (The prospeCtive observational LongitudinAl RegIstry oF patients with stable coronary arterY disease). Загалом учасниками реєстру стали майже 33 тис. хворих з підтвердженим діагнозом ІХС з 45 країн Європи, Азії, Африки, Латинської Америки, а також з Австралії та Канади.
Українські лікарі (n=52) та пацієнти зі стабільною ішемічною хворобою серця (ІХС) (n=747) взяли участь у масштабному всесвітньому проекті CLARIFY (The prospeCtive observational LongitudinAl RegIstry oF patients with stable coronary arterY disease). Загалом учасниками реєстру стали майже 33 тис. хворих з підтвердженим діагнозом ІХС з 45 країн Європи, Азії, Африки, Латинської Америки, а також з Австралії та Канади.
Термін спостереження становив 5 років (2009-2014). Дослідження було присвячене вивченню основних характеристик сучасного амбулаторного пацієнта зі стабільною ІХС, включно з демографічними та клінічними показниками, методами лікування та прогнозами захворювання. Планувалось також оцінити різницю між реальною клінічною практикою та чинними рекомендаціями, що базуються на даних доказової медицини. Дослідження передбачало проведення стандартного обстеження хворих один раз на рік і було суто обсерваційним без будь-якого втручання у процес ведення пацієнтів-учасників.
Актуальність проблеми, піднятої у реєстрі CLARIFY, пов’язана з тим, що ІХС залишається домінуючою причиною смерті наших дорослих співвітчизників і формує другу за чисельністю (після артеріальної гіпертензії (АГ) популяцію кардіологічних хворих. Такий діагноз мають близько 20% дорослих мешканців України, що потребує відповідних медичних та соціальних ресурсів. Враховуючи європейські прагнення більшості українців, зокрема у сфері охорони здоров’я, доцільно проаналізувати основні характеристики українських пацієнтів зі стабільною ІХС за даними незалежного світового дослідження та порівняти їх з аналогічними європейськими даними.
Пацієнти і методи
Дизайн дослідження
Реєстр СLARIFY – це п’ятирічне міжнародне проспективне обсерваційне дослідження із залученням амбулаторних пацієнтів зі стабільною ІХС. Хворі обстежувались та лікувались, як було звичайно прийнято у кожному клінічному центрі. Протокол дослідження не передбачав використання якихось особливих діагностичних тестів чи терапевтичних стратегій.
Діагноз стабільної ІХС виставлявся за наявності:
- обструктивного ураження хоча б однієї з коронарних судин серця за даними ангіографії (>50% діаметра);
- проведених процедур з реваскуляризації міокарда;
- задокументованого інфаркту міокарда (ІМ) в анамнезі;
- болю у грудях з ішемією міокарда, підтвердженою за допомогою стрес-електрокардіограми (ЕКГ), стрес-ехокардіографії або інших методів візуалізації міокарда.
Реєстр включав такі дані пацієнтів-учасників: демографічні та антропометричні параметри, анамнез хвороби, відомості щодо факторів ризику та клінічної симптоматики, а також результати об’єктивного обстеження, показники артеріального тиску (АТ) та частоти серцевих скорочень (ЧСС – пальпаторно і за даними ЕКГ), лабораторні аналізи (глюкоза крові, HbA1c, холестерин, тригліцериди, креатинін і гемоглобін – по можливості), а також перелік лікарських засобів, які приймались регулярно.
Збір та аналіз отриманих даних проводив незалежний статистичний центр з Великої Британії (The Robertson Centre for Biostatistics, University of Glasgow, UK).
Демографічні показники, фактори серцево-судинного ризику
Більшість учасників CLARIFY і у Європі, і в Україні складають особи чоловічої статі (~80%), білої раси, проте середній вік амбулаторного українського пацієнта зі стабільною ІХС на момент завершення дослідження становив 57,5+9,5 року, тоді як європеєць був приблизно на 6 років старшим.
Дві третини наших співвітчизників – це люди працездатного віку і тільки ~30% пенсіонери. Серед європейської популяції спостерігалась прямо протилежна пропорція: пенсіонери складали 60% на початку і 70% – наприкінці дослідження. Більшість українців, залучених до реєстру, мали вищу освіту (до 70%), у європейців цей показник був майже утричі меншим (~25%).
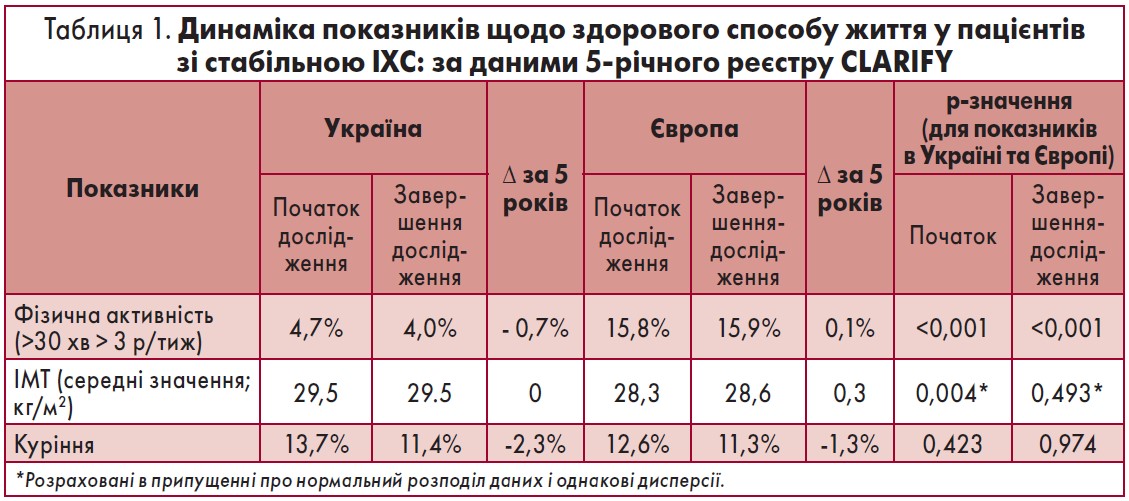
Певні, хоча не дуже значні, відмінності українська та європейська популяції мали стосовно показників здорового способу життя. Так, загально визнано, що регулярна фізична активність має суттєвий вплив на перебіг захворювання і прогноз пацієнтів з ІХС. Міжнародні настанови щодо ведення таких хворих рекомендують регулярно займатись аеробними вправами у режимі ≥30 хвилин ≥3 разів на тиждень.
Після попередньої оцінки толерантності до фізичного навантаження відповідні тренування рекомендовані всім пацієнтам зі стабільною ІХС, зокрема після перенесеного ІМ, аортокоронарного шунтування (АКШ) або стентування коронарних судин. Проте фізкультура не користувалась великою популярністю поміж учасників CLARIFY. Серед європейців регулярними тренуваннями, >3 разів на тиждень, як рекомендовано, займались тільки 16% хворих.
В Україні цей показник був у чотири рази меншим (приблизно 4%), причому вподовж 5 років дослідження він навіть мав тенденцію до зниження. Близько 13% пацієнтів у Європі та 6% – в Україні фізичними вправами не займались взагалі (табл. 1).
Пацієнтам з ІХС рекомендовано контролювати масу тіла, оскільки надлишкова вага та ожиріння асоціюються з несприятливим прогнозом. Окрім того, корекція маси тіла має позитивний вплив на рівень АТ, ліпідний та вуглеводний обміни. Проте, судячи з отриманих результатів, більшість українських та європейських учасників CLARIFY не дуже опікувались цими питаннями.
Середні значення індексу маси тіла (ІМТ) на останньому візиті становили 29,5 та 28,6 кг/м2 відповідно. Окружність талії (ОТ) в обох популяціях ~99 см. Протягом 5 років спостереження зазначені показники суттєво не мінялись (табл. 1). Враховуючи цільові значення ІМТ – 20-25 кг/м2 та ОТ <94 см для чоловіків / <80 см для жінок, які на теперішній час рекомендуються міжнародними експертами з профілактичною метою щодо серцево-судинних захворювань (ССЗ), можна говорити, що середньостатистичні учасники реєстру і у Європі, і в Україні мали суттєву надлишкову вагу тіла і ознаки абдомінального ожиріння.
Тютюнокуріння вважається одним з потужних незалежних факторів ризику ССЗ, включаючи ІХС. Важливо, що відмова від куріння має беззаперечний позитивний ефект і є чи не найбільш перспективним профілактичним заходом, який, наприклад, призводить до зниження смертності пацієнтів після перенесеного гострого інфаркту міокарда на 36%.
Чинні вітчизняні та європейські настанови щодо ведення хворих зі стабільною ІХС підкреслюють, що усі лікарі повинні звертати увагу на цей фактор ризику, пояснювати пацієнтам його значення, а також позитивні наслідки відмови від куріння. Наприкінці реєстру CLARIFY Україна не відрізнялась від Європи за чисельністю курців – 11,4% та 11,3% (p=0,771) відповідно.
Причому в обох популяціях упродовж 5 років спостереження тільки 2,3 та 1,3% пацієнтів кинули курити і приблизно стільки ж, більше 2%, включаючи хворих з клінічними проявами захворювання (стенокардією), почали курити вперше чи повернулись до цього після перерви (табл. 1).
За даними доказової медицини, для хворих зі стабільною ІХС та супутньою АГ цільові значення АТ становлять <140 мм рт. ст. для систолічного та <90 мм рт. ст. для діастолічного АТ. Враховуючи результати досліджень останніх років, оптимальними показниками АТ для таких пацієнтів вважають 130-139/80-85 мм рт. ст. Нижчі значення АТ, особливо діастолічного <70 мм рт. ст., можуть погіршувати перфузію міокарда, що має принципове значення у разі обструктивного ураження коронарних судин. Слід зазначити, що в українській популяції CLARIFY ~80% хворих мали діагноз АГ і за даними анамнезу регулярно приймали антигіпертензивні препарати.
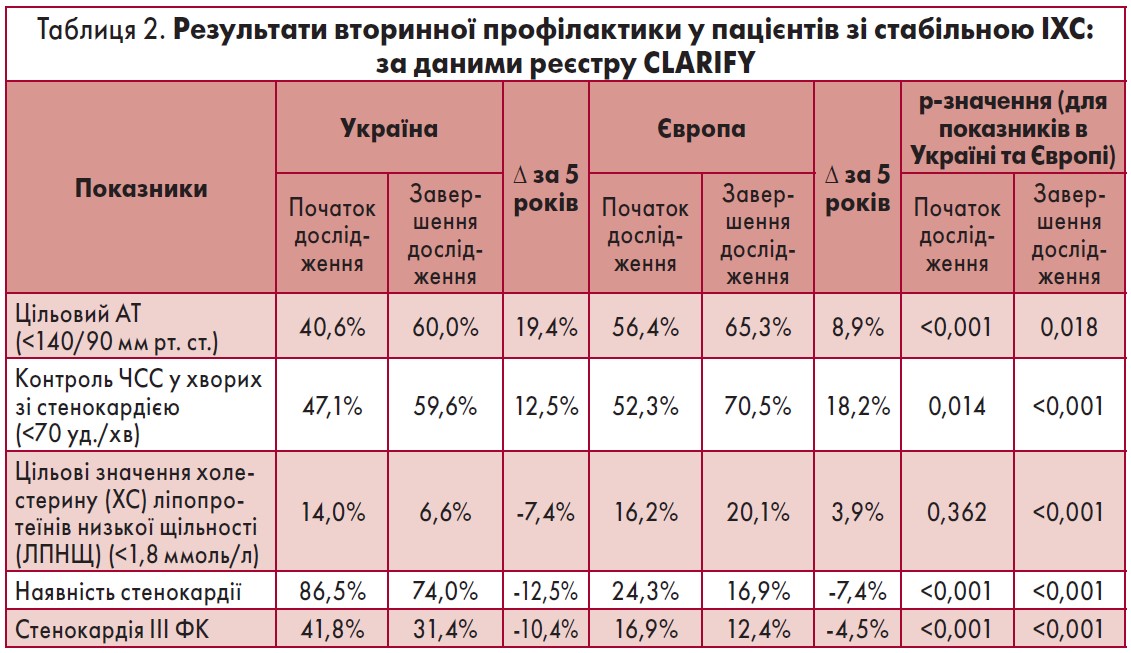
Водночас, незважаючи на лікування, на старті дослідження тиск, вищий за цільові показники, реєструвався у ~60% пацієнтів. У європейській популяції частка хворих з лікованою АГ приблизно така сама, як в Україні, але пацієнтів з адекватним контролем АТ на початку дослідження було суттєво більше: 56,4% проти 40,6% в Україні (p<0,001).
Протягом періоду спостереження чисельність українських хворих із відкоригованим тиском (<140/90 мм рт. ст.) зросла на 19,4% (табл. 2). Проте, незважаючи на можливості сучасної фармакотерапії та за умови регулярного медичного нагляду, приблизно 40% хворих з ІХС та АГ в Україні та більше третини (34,7%) у Європі потребують додаткової корекції лікування щодо контролю АГ.
Серед європейської популяції було більше хворих з супутнім цукровим діабетом 2 типу (26,5% проти 18,4% відповідно (p<0,001) Показники вуглеводного обміну, зокрема підвищений рівень HbA1c >7%, в обох згаданих популяціях суттєво не відрізнялись – 22,4% та 18,9% (р=0,425).
Близько 40% українських учасників реєстру, що завершили дослідження, мали сімейний анамнез передчасного розвитку ССЗ, серед європейців таких було на ~10% менше. У переважної більшості пацієнтів CLARIFY (близько 80%) як в Україні, так і в Європі, були порушення ліпідного обміну і у ~10% в обох популяціях – захворювання периферичних артерій. Частота порушень мозкового кровообігу (інсульти та транзиторна ішемічна атака (ТІА) серед українців та європейців суттєво не відрізнялась, відповідно 7,9 проти 6,6% (р=0,262); при цьому кількість випадків діагностованого ураження сонних артерій була удвічі меншою – 4,3%, (у європейській популяції – 10,3%; (p<0,001).
ІХС: клінічні характеристики
Більшість українських пацієнтів до початку дослідження перенесли інфаркт міокарда (80,5%). Такий показник можна пояснити особливостями відбору учасників CLARIFY, для яких наявність ІМ в анамнезі була одним з критеріїв включення до реєстру. Серед європейських хворих післяінфарктний кардіосклероз зустрічався також більш ніж у половині випадків (61,5%). Проте показовою була чисельність пацієнтів в Україні та Європі, яким до моменту включення у реєстр була проведена реваскуляризація міокарда.
Так, черезшкірні коронарні втручання (ЧКВ) пройшли ~20% українців та 57,1% європейців (p<0,001), АКШ відповідно 15,3 та 25,8% хворих (p<0,001). Отже, можна припустити, що в Європі практично кожному хворому з ІМ проводились втручання щодо реваскуляризації міокарда (ЧКВ). Така сучасна міжнародна практика значно покращує прогноз і перебіг захворювання при гострому ІМ, зменшує смертність та розвиток відповідних ускладнень.
В Україні ЧКВ проводилось приблизно кожному 4-му хворому з ІМ, тому не дивно, що серед наших пацієнтів у три з половиною рази більше осіб з клінічними проявами серцевої недостатності (СН), відповідно 73,8 проти 22,1% у європейській популяції. За такої умови тяжкий перебіг СН з необхідністю у стаціонарному лікуванні виникав приблизно у однакової кількості пацієнтів (5,2% – в Україні та 4,3% – у Європі).
Особливості пацієнтів із синдромом стенокардії, враховуючи фактори ризику та клінічні характеристики
До завершення дослідження українські хворі зі стабільною ІХС, які мали стенокардію, практично не відрізнялись від загальної популяції своїх співвітчизників. Близько 80% з них чоловічої статі; середній вік 57,4 року; ~80% з післяінфарктним кардіосклерозом; ті самі 40% – із сімейним анамнезом передчасного ССЗ; 13,5% залишилися курцями до кінця періоду спостереження. Незважаючи на наявність ангінальних нападів, перенесений ІМ і відповідні лікарські рекомендації, кинули курити протягом дослідження не більше 1% хворих.
Так само, як і в загальній групі, ці пацієнти здебільшого вели малорухливий спосіб життя (тільки ~4% з них регулярно займались фізичними вправами >3 разів на тиждень), мали надлишкову вагу (середній показник ІМТ – 29,6 кг/м2) та ознаки абдомінального ожиріння (середні значення ОТ – 99,3 см) без змін протягом 5 років спостереження.
Європейські пацієнти зі стенокардією були в середньому на 4 роки старші за українців, з більшою часткою жінок (на 10% більше, ніж у відповідній загальній популяції). Серед них частіше зустрічались випадки перенесеного ІМ, на 5% було більше осіб з обтяженим за ССЗ сімейним анамнезом. Дещо вищим, хоча і недостовірно, серед пацієнтів зі стенокардією, порівняно з загальною європейською популяцією, був відсоток курців (14,1%), і протягом 5 років цей показник зменшився тільки на 1,8%.
Ймовірно, що через наявність клінічної симптоматики менша кількість хворих (10,6%), у порівнянні із загальною групою (16%), регулярно займалась фізичними вправами, але цей, хоча і відносно невисокий показник, все ж таки у 2,5 раза перевищував український. Європейці зі стенокардією, як і українці, здебільшого мали надлишкову вагу тіла (середній ІМТ – 29,5 кг/м2) і ознаки абдомінального ожиріння (середні значення ОТ – 98, 6 см).
Стенокардія є класичним клінічним проявом ІХС, що суттєво обмежує фізичні можливості пацієнтів, впливає на прогноз і критично погіршує якість життя. За результатами CLARIFY, наявність ангінальних нападів мала значний вплив на прогноз хворих з достовірним зростанням ризику інфаркту міокарда та смерті від серцево-судинних причин – на ~45% (р=0,01), навіть за відсутності ішемічних змін під час проведення відповідних діагностичних досліджень. З огляду на ці дані оцінка тяжкості клінічної симптоматики у наших співвітчизників, учасників реєстру, потребує особливої уваги, оскільки 74% з них наприкінці дослідження мали напади стенокардії, незважаючи на щорічний диспансерний нагляд і лікування.
Слід особливо підкреслити, що протягом 5 років спостереження кількість хворих, у яких клінічний статус значно покращився і ангінальні напади взагалі припинились, склала всього 12,5%. У третини хворих наприкінці дослідження стенокардія напруження за класифікацією Канадського товариства кардіологів відповідала ІІІ функціональному класу (ФК), що свідчить про тяжкий перебіг захворювання зі значними обмеженнями фізичної активності, а різниця за часткою таких пацієнтів на початку та наприкінці реєстру склала тільки 10,4% (41,8 та 31,4%, відповідно). Стенокардія ІІ ФК наприкінці дослідження визначалась у половини українських учасників (54,8%), протягом 5-річного терміну їхня кількість зросла на 7,1%. Чисельність хворих з ІV ФК залишалась на рівні ~1% протягом усього періоду спостереження (табл. 2).
У Європі кількість учасників реєстру, у яких зберігались напади стенокардії до кінця дослідження, становила всього 16,9%, тобто у 4,4 раза менше, ніж в Україні (p<0,001). Причому більшість європейських хворих мали стенокардію І (24%) та ІІ (63,3%) ФК і тільки 12,4% хворих – тяжку стенокардію ІІІ ФК та 0,4% – ІV ФК.
Незважаючи на достатньо тяжку клінічну симптоматику, що спостерігалась у наших співвітчизників (нагадаємо, що третина з них мали стенокардію напруження на рівні ІІІ ФК, а ~80% перенесли ІМ), протягом 5 років дослідження тільки 1,5% з них додатково пройшли ЧКВ і 1,1% – АКШ. Загалом після закінчення реєстру реваскуляризація міокарда була проведена 17,9% хворих – ЧКВ і 13,5% – АКШ.
Європейська кардіологія суттєво відрізнялась від української за кількісними показниками щодо використання ендоваскулярних та хірургічних методів лікування ІХС. Наприклад, стосовно хворих зі стенокардією та перенесеним ІМ, а саме: 70,5% пацієнтів мали післяінфарктний кардіосклероз і 63,5% була проведена реваскуляризація (40,4% – ЧКВ і 23,1% – АКШ).
Медикаментозна терапія
На теперішній час існують чітко визначені стандарти лікування стабільної ІХС. Оптимальна медикаментозна терапія (ОМТ) для таких пацієнтів передбачає призначення як мінімум одного антиангінального препарату для контролю клінічної симптоматики та засобів для покращення прогнозу захворювання, до яких відносяться статини, ацетилсаліцилова кислота (АСК) і за показаннями – інгібітори ангіотензинперетворювального ферменту (АПФ).
Важливе значення у сучасній антиангінальній терапії мають лікарські засоби, які впливають на ЧСС хворих. ЧСС є однією з найважливіших детермінант потреби міокарда у кисні, окрім того вона визначає тривалість діастоли, тобто періоду, протягом якого відбувається кровопостачання/перфузія серцевого м’яза. Зростання ЧСС сьогодні вважають незалежним фактором ризику для пацієнтів з ІХС.
Так, за результатами дослідження BEAUTIFUL (n>10000), у пацієнтів з пульсом >70 уд./хв частота фатальних і нефатальних випадків ІМ збільшувалась на 46% (відносний ризик (ВР) 1,46; довірчий інтервал (ДІ) 1,11-1,91; р=0,066), а ризик смерті від серцево-судинних причин – на 34% ВР 1,34; ДІ 1,10-1,63; р=0,0041). Завдяки впливу на ЧСС, особливо під час фізичних навантажень, до антиангінальних препаратів І ряду відносять блокатори бета-адренорецепторів (ББ).
Досі тривають дискусії щодо прогностичного значення ББ для пацієнтів зі стабільною ІХС / стенокардією без ІМ (спеціальні сучасні великі дослідження з використанням цих засобів не проводились), проте препарати сприяють покращенню прогнозу післяінфарктних хворих і мають доведену високу антиангінальну/антиішемічну ефективність.
Загально визнано, що при використанні ББ у терапевтичних дозах рекомендована ЧСС у хворих зі стабільною стенокардією становить 55-60 уд./хв, у тяжких випадках показник може бути ще нижчим (до 50 уд./хв) за відсутності симптомів, викликаних брадикардією. Слід зазначити, що за існуючими даними тільки ~10% хворих не можуть приймати ББ у зв’язку з об’єктивними причинами (індивідуальна гіперчутливість, наявність ХОЗЛ / бронхіальної астми тощо).
Результати дослідження CLARIFY свідчать, що українські лікарі сумлінно виконували чинні рекомендації щодо лікування ІХС і призначали ББ ~85% своїх пацієнтів, у підгрупі зі стенокардією показник був таким самим. У європейській популяції – подібна ситуація: ББ приймали >75% учасників реєстру у загальній популяції і ~80% хворих, які страждали від ангінальних нападів.
Іншими рекомендованими антиангінальними засобами для контролю ЧСС є недигідропіридинові антагоністи кальцієвих каналів (АКК – верапаміл і дилтіазем) та інгібітори Іf-току синусового вузла (івабрадин). Недигідропіридинові АКК в Україні не користувались особливим попитом, їх приймав тільки 1% хворих.
Івабрадин, на противагу АКК, у даному дослідженні виявився популярним препаратом, який призначався у середньому кожному другому пацієнту протягом усього періоду спостереження. Оскільки переважна більшість українських учасників CLARIFY мали стенокардію, не дивно, що і у цій підгрупі до 60% хворих приймали івабрадин.
Європейські показники для недигідропіридинових АКК та івабрадину були у загальній популяції 3,8 та 21,7% відповідно і дещо вищими щодо івабрадину – 34,3% серед хворих з ангінальними нападами.
Проте ефективність антиангінальної терапії в українській популяції CLARIFY, навіть за найпростішими статистичними показниками, не може вважатись задовільною. Більше 70% українських хворих, незважаючи на лікування, мали напади стенокардії, причому у третини з них, як уже зазначалось, клінічна симптоматика впродовж усіх 5 років спостереження залишалась тяжкою – на рівні стенокардії ІІІ ФК.
Не був оптимальним в Україні і контроль ЧСС у таких пацієнтів. Навіть показник <70 уд./хв наприкінці дослідження мали тільки ~60% хворих українців (протягом 5 років спостереження кількість таких осіб збільшилась усього на 12,5%). Отже, 40%, тобто кожен 2-3-й амбулаторний пацієнт з ІХС в Україні, який приймав ББ, а у деяких випадках ще й івабрадин, мав частоту пульсу вищу за 70 уд./хв.
Серед європейців зазначені показники були в середньому кращими на ~10%. Так, пульс, нижчий за 70 уд./хв, реєструвався у 70,5% хворих (p<0,001 порівняно з Україною). Протягом дослідження кількість таких пацієнтів збільшилась на ~20% (p<0,001). Треба також зазначити, що чисельність хворих, яким призначали відповідні препарати для контролю ЧСС, серед європейської популяції була нижчою. Наприклад, як уже згадувалось, ББ приписувались приблизно 85% українців та 75% європейців (табл. 2).
Різниця у 10% на користь європейських лікарів зберігалась у підгрупах пацієнтів зі стенокардією щодо цільових значень пульсу (<60 уд./хв). Так, серед українців з ангінальними нападами в кінці CLARIFY такі показники ЧСС реєструвались у 15,3%, причому вподовж 5-річного періоду спостереження відкоригувати цей показник вдалося тільки у 2,5% пацієнтів. У Європі на початку дослідження такий пульс мали ~24% учасників реєстру, наприкінці – 26%.
Приблизно 20% українців та 40% європейців зі стенокардією користувались дигідропіридиновими БКК. Значній підгрупі українських хворих (60%) призначались інші антиангінальні засоби, здебільшого триметазидин (>50% у популяції), у Європі подібну терапію приймали всього 15,3%.
У всьому світі існує проблема прихильності пацієнтів до лікування, далеко не завжди хворі усвідомлюють необхідність ретельного виконання всіх призначень. Проте це не знімає з лікаря обов’язку надавати пацієнту детальну інформацію про сутність його клінічного стану, важливість відповідних діагностичних і терапевтичних заходів, а також щодо наслідків відмови від рекомендованого лікування.
Окрім можливої недостатньої прихильності до терапії учасників CLARIFY, отримані результати частково пов’язані з недостатніми дозами лікарських засобів, які зазвичай призначали спеціалісти. За даними реєстру, ББ рекомендували здебільшого у дозах, що становлять 1/2 і менше від визначених максимальних терапевтичних. Вражає також і той факт, що очевидна неефективність лікування, зокрема в Україні (клінічна симптоматика, значення ЧСС і т. д. під час щорічних візитів протягом 5 років), не спонукала медиків шукати інші можливості та шляхи допомоги своїм пацієнтам.
Щодо прогнозмодифікуючих препаратів
Наприкінці дослідження більшість українців, як і європейців, користувались АСК >85 та 80,5%, відповідно. Приблизно така сама ситуація спостерігалась у підгрупах хворих зі стенокардією. Не було суттєвої різниці між Україною та Європою щодо призначення тієнопіридинів (14,1 та 17,3% відповідно), а також подвійної антитромбоцитарної терапії з АСК – 18,5 та 16,9% відповідно.
Рівень ХС ЛПНЩ є одним з визначальних прогностичних показників для хворого на ІХС, з цільовими значеннями <1,8 ммоль/л. Проте в українській популяції, наприкінці CLARIFY, тільки 6,6% хворих мали зазначені показники. Причому протягом дослідження частка таких пацієнтів скоротилась удвічі (на початку експерименту їх було 14,0% (p<0,001).
Навіть межу 2,6 ммоль/л подолали менше половини (45%) українських учасників реєстру. Кількість пацієнтів з Європи з цільовими значеннями ХС ЛПНЩ також далека від оптимальної – ~20%, проте утричі більша, ніж в Україні (p<0,001). У 66% хворих на ІХС європейців значення ХС ЛПНЩ були <2,6 ммоль/л.
Українські пацієнти зі стенокардією, які повинні були б контролювати показники ліпідного обміну ще більш активно, практично не відрізнялись від основної групи. Тільки у 13,8% хворих на початку і у 6,2% наприкінці дослідження значення ХС ЛПНЩ були менші за 1,8 ммоль/л, тобто протягом 5-річного терміну спостереження кількість таких пацієнтів зменшилась у 2,2 раза. ХС ЛПНЩ <2,6 ммоль/л мали 40,3% хворих зі стенокардією (табл. 2).
В Європі цільових значень ХС ЛПНЩ (<1,8 ммоль/л) наприкінці дослідження досягли 16,3% учасників реєстру з ангінальними нападами, що більше, порівняно з Україною, у 2,6 раза, а показник <2,6 ммоль/л реєструвався у 59,9% європейців, хворих на стенокардію. Причому протягом терміну спостереження відстежувалась тенденція щодо покращення ситуації: кількість хворих, які досягли цільового рівня ХС ЛПНЩ, збільшилась на 5%, а значень<2,6 ммоль/л – на 18,1%.
Отримані в українській популяції результати щодо гіполіпідемічної терапії також виглядають досить дивно з огляду на те, що більшості наших співвітчизників призначались відповідні лікарські засоби, зокрема статини (77,9%). Ще одне питання виникає з приводу доцільності використання у 15% хворих інших гіполіпідемічних препаратів з невизначеним для ІХС впливом на прогноз захворювання.
Така ж ситуація спостерігалась у пацієнтів зі стенокардією, причому звертає на себе увагу той факт, що у цій підгрупі протягом дослідження частота призначення статинів знизилася на 13%; і приблизно 20% (тобто кожен п’ятий хворий з ангінальними нападами) приймали не статини, а інші гіпохолестеринемічні засоби. Європейські учасники реєстру користувались статинами у 88,5% випадків, і тільки ~2% застосовували інші медикаменти. За наявності стенокардії хворим призначались виключно статини, і рекомендації не мінялись протягом 5 років спостереження.
Наявність АГ, цукрового діабету, ознак СН у переважної більшості українських та європейських учасників реєстру робить зрозумілим часті призначення інгібіторів ренін-ангіотензин-альдостеронової системи. Отже, у загальних популяціях інгібітори АПФ приймали 73,9% українців та 53,1% європейців.
Серед хворих із стенокардією в Україні інгібітори АПФ використовували 72,7%. Протягом 5 років дослідження їхня кількість зменшилась на 7%, зате відповідно виросла частота призначення блокаторів рецепторів до ангіотензину ІІ (БРА) до 19,4%. У Європі пацієнтам з ангінальними нападами інгібітори АПФ призначали на 10% частіше, ніж у загальній популяції, їхня чисельність не змінилась протягом терміну спостереження, БРА використовували у 25,3% випадків.
Прогноз
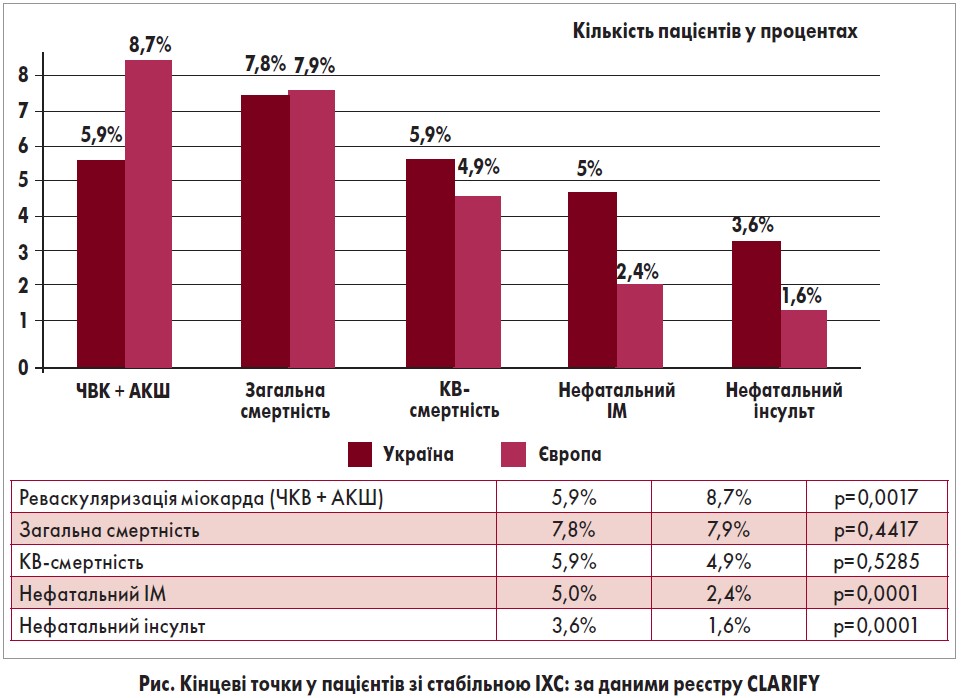
Треба відзначити, що найважливіші прогностичні показники, такі як загальна і кардіоваскулярна смертність, в українській, європейській та загальній світовій популяціях реєстру CLARIFY суттєво не відрізнялись (рис.). Протягом 5 років вони відповідно становили:
- для загальної смертності – 7,8; 7,9 та 7,9% (р=0,4417) відповідно;
- для смертності від серцево-судинних причин – 5,9; 4,9 та 5,0% (р=0,5285/0,5232) відповідно.
Проте у вітчизняних учасників дослідження, порівняно з європейськими, у 2 рази частіше виникав ІМ, переважно нефатальний (5,0 vs 2,4% відповідно; ВР 1,95; ДІ 1,39-2,72). Подібна ситуація була з порушеннями мозкового кровообігу (інсульт + ТІА) – 3,6 vs 5,0% та 1,6 vs 2,7% відповідно.
Майже вдвічі більше хворих в Україні за цей період потребували стаціонарного лікування у зв’язку з серцево-судинними причинами (52,1 vs 32,8%, р<0,0001) та у 3 рази більше – мали нестабільну стенокардію (29,2 vs 10,5% відповідно; ВР 2,97; ДІ 2,58-3,42; р<0,0001).Отримані дані частково можна пояснити тим, що наші співвітчизники, які взяли участь у реєстрі, з самого початку мали більш тяжкий клінічний стан (перенесений ІМ, тяжку стенокардію тощо).
Як уже зазначалось, менш ефективною у пацієнтів з України була медикаментозна терапія. У дуже незначної кількості хворих до участі у дослідженні та протягом його проведення були виконані процедури щодо реваскуляризації міокарда (ЧКВ та АКШ).
Висновки
Дані незалежного світового дослідження CLARIFY засвідчили значні розбіжності між чинними міжнародними настановами щодо ведення хворих зі стабільною ІХС та реальною клінічною практикою. Навіть достатньо забезпечена та стабільна європейська медицина має проблеми з контролем таких показників, як рівень АТ <140/90 мм рт. ст. (неефективно лікується більше третини пацієнтів); значення ХС ЛПНЩ <1,8 ммоль/л (до 80% хворих, незважаючи на прийом статинів, не досягли цільових показників ліпідного обміну); та ЧСС (близько 30% учасників реєстру, які приймали ББ, а в деяких випадках ще й інші препарати, у результаті мали частоту пульсу >70 уд./хв).
Не було значної динаміки у європейській спільноті і щодо модифікації способу життя. Більшість європейських хворих вели малорухливий спосіб життя, мали надлишкову вагу і ознаки абдомінального ожиріння, приблизно кожен 9-й з них курив, і тільки 1,3% відмовились від цієї шкідливої звички протягом дослідження.
Наші співвітчизники у середньому були на 6 років молодшими за європейців, втім регулярними фізичними навантаженнями вони займалися в 4 рази менше (4 і 16%) та за габітусом практично не відрізнялись – також мали зайву вагу та ознаки ожиріння, 11,4% продовжували курити впродовж дослідження.
Набагато критичніше виглядає оцінка українських та європейських пацієнтів за клінічним статусом та результатами лікування. У переважної більшості наших хворих (74%) після 5 років спостереження у рамках дослідження зберігались ангінальні напади, причому кожен третій з них мав тяжку стенокардію на рівні ІІІ ФК, і тільки 12,5% впродовж цього часу позбавились клінічних симптомів захворювання. Для порівняння – наприкінці дослідження на стенокардію скаржились 16,9% європейських пацієнтів, що у 4,4 раза менше, ніж в Україні.
Можна багато говорити про безстроково тяжку економічну ситуацію в нашій державі, проблеми в галузі охорони здоров’я, значні прогалини у поінформованості хворих відносно їхньої патології, відсутність суспільного розуміння щодо необхідності вести здоровий спосіб життя і вчасно звертатись до лікаря у разі хвороби.
Проте необхідно підкреслити, що і у загальній популяції CLARIFY, до якої увійшли пацієнти з держав Африки, Азії, Латинської Америки, тобто люди з дуже різних країн з дуже різними системами охорони здоров’я і матеріальним достатком, напади стенокардії після завершення реєстру мали тільки 12,7% його учасників. Причому загалом серед учасників CLARIFY чисельність пацієнтів з тяжкою стенокардією (ІІІ ФК) становила 24,1% в Україні, 2,2% у Європі та 1,6% у загальній світовій популяції.
Варто також підкреслити, що українські лікарі активно призначали своїм хворим увесь перелік фармпрепаратів, рекомендованих при стабільній ІХС, включаючи АСК, статини, ББ, івабрадин, інгібітори АПФ. Проте контроль ефективності терапії був вкрай низьким, і не тільки стосовно симптомів захворювання. Так, більше 40% хворих мали АТ >140/90 мм рт. ст., близько 40% – підвищену ЧСС >70 уд./хв.
Навіть за наявності ангінальних нападів адекватно контролювали ЧСС тільки ~15% пацієнтів. У Європі вказані параметри були приблизно на 10% кращими. Парадоксально у нашій країні виглядає ситуація з показниками ліпідного обміну: за умови призначення статинів ~78% учасників реєстру, цільові значення ХС ЛПНЩ були отримані тільки у ~7% хворих. Як уже зазначалось, незважаючи на клінічні прояви ІХС, частота хірургічних та ендоваскулярних втручань з метою реваскуляризації міокарда в Україні була дуже низькою – усього 5,9% за 5-річний період дослідження.
У результаті серед наших співвітчизників, порівняно з європейськими учасниками реєстру, майже удвічі частіше виникала потреба у стаціонарному лікуванні, удвічі більше було випадків нефатального ІМ та гострих порушень мозкового кровообігу (інсульт + ТІА) та утричі – нестабільної стенокардії.
Підсумовуючи дані дослідження CLARIFY, можна зробити висновок щодо суттєвої оптимізації ведення хворих зі стабільною ІХС в Україні. Насамперед це стосується обов’язкового контролю якості терапевтичних заходів у пацієнтів з клінічними симптомами захворювання.
Такий підхід передбачає не тільки коректне призначення ОМТ відповідно до сучасних стандартів, але й обов’язкову оцінку її ефективності щодо зменшення кількості ангінальних нападів аж до повного їх припинення, підвищення толерантності до фізичних навантажень, зниження функціонального класу стенокардії.
Згідно з чинними настановчими документами, оцінка результатів медикаментозного лікування повинна проводитись протягом першого тижня після його призначення. У випадках недостатньої ефективності ОМТ необхідно розглянути можливість використання ендоваскулярних/хірургічних методів лікування. Подібний підхід щодо реваскуляризації міокарда, рекомендований хворим зі стенокардією >ІІІ ФК, а також враховуючи індивідуальні потреби (наприклад, професійні) чи побажання пацієнтів.
Дуже важливим у роботі лікарів, починаючи з первинної ланки, є пропаганда здорового способу життя, корекція факторів серцево-судинного ризику (відмова від тютюнокуріння, підтримання цільових рівнів АТ і показників ліпідного обміну), а також заохочення пацієнтів до регулярного прийому призначених ліків, підвищення їх прихильності до терапії. Слід зазначити, що відповідні рекомендації щодо стабільної ІХС затверджені у 2016 році МОЗ України і чекають на реальне впровадження у клінічну практику.
Медична газета «Здоров’я України 21 сторіччя» № 15-16 (436-437), серпень 2018 р.
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....