Травматизм – глобальна проблема сьогодення
27 вересня з ініціативи народного депутата, заступника голови Комітету Верховної Ради (ВР) з питань охорони здоров’я Ірини Володимирівни Сисоєнко відбулося засідання круглого столу, присвячене пошуку дієвих методів щодо зменшення ризику травматизму серед дітей та дорослих, упровадження в практику новітніх технологій лікування травм та профілактики їх ускладнень. Участь у заході взяли представники Міністерства охорони здоров’я (МОЗ) України, Міністерства оборони (МО), інших міністерств та відомств, Адміністрації Президента, Національної академії медичних наук (НАМН) України, обласних державних адміністрацій, вищих учбових закладів, науковці, практикуючі лікарі, експерти.
«Травматизм – «убивця № 1» працездатного населення в Україні. Тому слід розглядати його як пріоритет здоров’я нації та певною мірою як загрозу національній безпеці. Подолати проблему можна двома шляхами: за рахунок профілактичних заходів і адекватної організації медичної допомоги при травмах. Для створення єдиної відпрацьованої системи необхідно здійснити кілька кроків. Це введення єдиної статистики травм, організація служби невідкладної допомоги, відкриття сучасних відділень невідкладної допомоги та центрів травми, оптимізація до- та післядипломної підготовки медиків, – зауважила Ірина Володимирівна. – Робота має проводитися комплексно, паралельно з формуванням госпітальних округів та посиленням вторинної ланки надання допомоги. Особливої уваги медичної спільноти та суспільства потребують дитячий травматизм і бойова травма».
Травма → інвалідність → смерть: як схилити шальки терезів у бік пацієнта?

Ситуацію щодо рівня травматизму загалом і в результаті аварій на дорогах зокрема оприлюднив Роман Володимирович Деркач, заступник головного лікаря ДУ «Інститут травматології і ортопедії НАМН України».
За даними Всесвітньої організації охорони здоров’я (ВООЗ), які навів спікер, травми призводять до 5,8 млн смертей щороку. Це майже 10% у структурі летальності від усіх причин серед усіх вікових груп та 22-29% – у категорії 15-59 років. Відносний показник смертності від травм – 98 на 100 тис. населення. Він досить суттєво варіює залежно від регіону та рівня економічного розвитку держави (Данія – 26; Нідерланди – 28; Україна – 88,8). Піки найбільшої травматизації – 16-25, 35-44 та 72-85 років. У віковій категорії від 1 до 34 років травма – № 1 у структурі причин смерті.
Майже третина летальних випадків пов’язана з ушкодженнями при дорожньо-транспортних пригодах (ДТП). За даними ВООЗ, травми, отримані під час ДТП, входять до світового Топ‑10 причин смерті. У країнах із низьким рівнем доходу показник смертності в результаті травм при ДТП був найвищим – 28,5 на 100 тис. населення (середній у світі – 18,3 на 100 тис.). У 2015 р. від травм загинуло майже 5 млн осіб, з них у ДТП – 1,3 млн осіб. Частота поєднаних травм і ускладнень при ДТП перевищує 70 і 80% відповідно, кожна 3-тя людина стає інвалідом.
! В Україні кількість ДТП перевищує 200 тис. щороку.
Загалом вітчизняна структура травматизму має певні особливості, як-от переважання побутових травм та відносно низький – 0,32% – рівень виробничого травматизму. Наразі зареєстровано приблизно 4500 випадків виробничих травм, що пов’язують не лише зі скороченням потужності промисловості в Україні, а й із частковим приховуванням реальної частоти цих ушкоджень.
«На жаль, сьогодні в державі відсутній єдиний керівний орган для постійного моніторингу травматизму й впливу на всі міністерства та відомства. Але так було не завжди. За часів УРСР існувала спеціальна державна комісія, а після здобуття незалежності в Україні було створено Національну раду з питань безпечної життєдіяльності населення, яку очолював перший віце-прем’єр-
міністр. Неодноразово проводилися тематичні конференції, форуми, проте ні озвучені на них пропозиції, ні подану до МОЗ програму «Здоров’я 2020» так і не вдалося втілити в життя. За результатами нарад МОЗ із головними обласними фахівцями у 2015 р. на мапі України було визначено 171 лікувально-профілактичний заклад, здатний виконувати роль притрасових лікарень, обговорювалися питання створення центрів травми і підготовки спеціалістів. Завдяки постійній участі в Тижнях безпеки дорожнього руху вдалося аргументувати доцільність прийняття Державної цільової програми підвищення рівня безпеки дорожнього руху в Україні на період до 2020 року», – повідомив Р. В. Деркач.
Відомо, що основний принцип організації допомоги постраждалим з політравмою – максимально скоротити період до початку лікування, забезпечити необхідний об’єм допомоги на догоспітальному етапі, мінімізувати час доставки з первинною госпіталізацією важких хворих з множинними/поєднаними травмами до спеціалізованого центру травми. Тож очевидною є потреба у створенні на базі лікарень інтенсивного лікування (ЛІЛ) центрів травми.
! До складу такого центру повинні входити сучасне приймальне відділення з протишоковою палатою, передопераційні палати інтенсивної терапії, стаціонар, операційний блок, травматологічний пункт і амбулаторне відділення для прийому пацієнтів, які раніше лікувалися в стаціонарі.
Окрім цього, доповідач сфокусував увагу на необхідності:
♦ підвищення об’єктивності вітчизняної статистики щодо травм (на сьогодні в одній графі вказують смертність від травм, отруєнь і нещасних випадків, також в офіційних звітах відсутнє поняття «політравма», результати лікування якої суттєво відрізняються);
♦ розробки єдиного алгоритму етапного ведення постраждалих із травмами, створення спеціальних лікувально-транспортних бригад, затвердження протоколів їх роботи;
♦ оптимізації системи навчання спеціалістів (відсутні спеціалісти з ведення політравми; чітко не визначено місце лікування хворих із важкою політравмою; у більшості обласних лікарень функціонують тільки ортопедичні відділення, де немає досвіду з ведення травм).

На думку Романа Володимировича, варто розглянути можливість поетапної підготовки молодих хірургів та ортопедів-травматологів, а також викладачів.
• I етап: сформувати групу волонтерів з молодих хірургів і травматологів-ортопедів, а також (паралельно) молодих викладачів профільних кафедр післядипломних закладів для навчання за кордоном (у Німеччині чи Австрії) терміном до 3 міс;
• II етап: виокремити 2-3 кафедри, фахівці яких у змозі займатися подальшим навчанням (хірургічна робота співробітників, наявність на базі пацієнтів із травмою та політравмою), упродовж року розробити навчальні програми, а згодом поширити досвід на інші заклади.
Цікаво, що після запровадження додаткового навчання лікарів щодо нюансів травматичної хірургії в Європі спостерігалося надзвичайне зниження рівня летальності від травм – з 1970 по 1994 рік цей показник зменшився на 50%!
«Варто змінювати і систему підготовки молодих фахівців, зокрема запровадити обов’язкові тренінги з допомоги при невідкладних станах у перші роки роботи та навчання в клінічній ординатурі за такими напрямами, як нейрохірургія, травматологія, абдомінальна хірургія, торакальна хірургія. Робота на базі травматологічного центру протягом 3-5 років повинна стати одним із критеріїв отримання спеціалізації ортопеда чи хірурга вузького профілю», – переконаний Р. В. Деркач.
Травматизм в Україні: детальна характеристика
Сергій Омелянович Гур’єв, заступник директора ДЗ «Український науково-практичний центр екстреної медичної допомоги та медицини катастроф МОЗ України», надав актуальну статистичну інформацію (вона, до речі, суттєво варіює залежно від регіону) й описав сучасні тенденції щодо травматизму в Україні.
Частота травм становить 400 на 10 тис. населення. Тенденцію до зростання демонструють травматизм унаслідок ДТП та кримінальний травматизм. Найвищий ризик летальності зафіксовано для кримінального, вуличного та побутового травматизму. Встановлено, що група максимального ризику – особи працездатного віку (переважно чоловіки – 76%).
«За результатами аналізу даних 2016 року, здійсненого в нашому центрі, ізольовані травми спостерігаються у 82% випадків, політравма – у 12%. Найвищий показник летальності реєструється в перші 6 годин після травми. 77% постраждалих помирають на догоспітальному етапі (здебільшого унаслідок масивної крововтрати і травматичного шоку). Найбільш розповсюджені травми серед працівників промисловості та сільського господарства. Доведено, що під час ДТП максимально часто страждають водії 4-колісного транспорту та пішоходи (порівняно з пасажирами та водіями 2-колісного транспорту). Критичний рівень ризику летального наслідку мають чоловіки та постраждалі віком до 20 років», – підкреслив С. О. Гур’єв.
Зміна підходів до функціонування системи екстреної медичної допомоги
Тетяна Василівна Тімошенко, начальник управління екстреної медичної допомоги та медицини катастроф МОЗ, зазначила, що проблема зниження рівнів травматизації та летальності/інвалідизації внаслідок травм є комплексною.
! До кінця жовтня МОЗ планує внести до Класифікатора професій 2 нові професії – екстрений медичний технік (замінить водія) і парамедик (альтернатива фельдшеру), що надаватимуть допомогу на догоспітальному етапі.
«На сьогодні розроблено 2 учбові програми, які потребують процедури ліцензування у вищих навчальних закладах. На наступний рік заплановано старт підготовки парамедиків. Вона триватиме 3 роки (зараз фельдшери проходять стажування протягом 2 міс) і фокусуватиметься саме на наданні екстреної медичної допомоги (ЕМД), передбачатиме практичну діяльність у центрах ЕМД, симуляційних класах. Планується, що парамедики стануть спеціалістами-«універсалами», здатними надати допомогу і дорослим, і дітям, – поділилася планами Т. В. Тімошенко. – Говорячи про ДТП, варто звернути увагу, що зазвичай першими на виклик приїздять спеціалісти Державної служби з надзвичайних ситуацій або Національної поліції. Принципово, щоб до прибуття бригади ЕМД усі діяли в рамках єдиного протоколу! На сьогодні МОЗ розроблено й затверджено програму підготовки поліцейських та рятувальників із надання ЕМД постраждалим. Її передано до Міністерства внутрішніх справ для подальшого впровадження в навчальні плани. Слід говорити не про «реформу служби ЕМД», а про зміну філософії надання ЕМД на госпітальному етапі: лікар медицини невідкладних станів має працювати у відділенні ЕМД! Так, у деяких випадках ЕМД все-таки надаватиметься лікарями (у Європі існує практика, коли вони виїжджають на виклики, особливо за великої кількості жертв, складних аварій). Реформа МОЗ передбачає створення ЛІЛ – базису для відкриття відділень ЕМД. У перспективі – відкриття центрів травми, що сприятиме наближенню якісної допомоги до пацієнта».
За словами спікера, МОЗ зосереджує зусилля серед іншого на підвищенні кваліфікації існуючих кадрів. Зокрема, водіїв (лише в Україні ці члени бригади ЕМД не мають медичної освіти) навчають базовим реанімаційним заходам. Експертами обговорюються запровадження світової практики підтвердження кваліфікації персоналом з надання ЕМД кожні 2 роки; оснащення на базі навчальних закладів симуляційних класів; створення оперативно-диспетчерських служб (на жаль, вони існують ще не у всіх областях держави). Як завжди, процес гальмує брак коштів.
«МОЗ розробило і подало на розгляд бюджетний запит. Сподіваюся, що ВР проголосує за виділення коштів на систему ЕМД. Сьогодні потреби служби ЕМД забезпечені лише на 60%», – підсумувала Т. В. Тімошенко.
Коментар І. В. Сисоєнко: «Українські медики, особливо в регіонах, серйозно занепокоєні тим, що після появи професій «парамедик» і «екстрений медичний технік» вони можуть бути звільнені. Не зовсім зрозуміле бачення МОЗ щодо формування бригад ЕМД, подальшої долі наявних кадрів та їх взаємодії зі спеціалістами, яких готуватимуть за новими програмами. Тому я закликаю: спочатку навчіть спеціалістів, паралельно будуючи ЛІЛ з відділеннями ЕМД, а потім запроваджуйте зміни».
Нейротравматизм в Україні
Доповідь з однойменною назвою презентував Євген Георгійович Педаченко, директор ДУ «Інститут нейрохірургії ім. А. П. Ромоданова НАМН України» (далі – Інститут нейрохірургії).
За словами виступаючого, у мирний час кількість постраждалих в Україні з тяжкою черепно-мозковою травмою (ЧМТ) сягає 20 тис., з ускладненою травмою спинного мозку – 3 тис. Щонайменше третина з цих двох категорій пацієнтів (близько 8 тис. осіб) потребують щорічного відновного лікування. Минулого року загальна летальність унаслідок нейротравм становила 2,7%, післяопераційна – 3,9%. Доведено, що шанси на виживання та одужання значною мірою залежать від адекватності госпіталізації: якщо хворого транспортують до профільного стаціонару, рівень смертності утричі менший.
Станом на 2016 рік в Україні функціонувало 111 відділень, які надавали нейрохірургічну допомогу (загальний ліжковий фонд – 3118, що не може вважатися достатнім).
На сьогодні система галузевих стандартів у нейрохірургії (Закон України «Основи законодавства України про охорону здоров’я») включає:
♦ клінічні протоколи (у 2016 р. – 89; 6 клінічних настанов);
♦ лікарський формуляр (Інститут нейрохірургії, локальний формуляр, 2016);
♦ табель технічного оснащення нейрохірургічного відділення (опрацьовується МОЗ).
Пріоритетні напрями на сьогодні – життєво небезпечні ЧМТ, ушкодження спинного мозку, мозковий інсульт, бойова та збройова нейротравма.
Випущено методичні рекомендації «Організація надання спеціалізованої нейрохірургічної допомоги у військовий час», «Принципи надання допомоги при бойових ушкодженнях периферичних нервів», «Організація надання спеціалізованої нейрохірургічної допомоги при бойових травмах хребта і спинного мозку». У рамках реалізації Галузевої (МОЗ та НАМН) науково-технічної програми «Медична допомога при ЧМТ на 2007-2012 рр.» виконано 34 науково-дослідні роботи різної тематики. Планувалися дослідження за принципом т. зв. соціального замовлення.
Результати програми вражають:
• захищено 11 кандидатських та 6 докторських дисертацій;
• видано 7 монографій, 265 друкованих праць, 4 методичних рекомендації;
• отримано 27 патентів, запропоновано 18 нововведень;
• розроблено 3 клінічних протоколи і внесено зміни до 5 існуючих, що стосуються різних видів ЧМТ.
Останнім часом у лікуванні ЧМТ широко використовуються інноваційні технології, зокрема нанотерапія (генна медицина), застосування якої сприяє відновленню нейронів, структурних змін головного мозку навіть при тяжкій ЧМТ. Українськими науковцями встановлено, що ліпосомальна трансфекція головного мозку плазмідним вектором, що несе ген апоЕ3, позитивно впливає на динаміку когнітивного дефіциту при експериментальній ЧМТ. До новітніх стратегій належить і локальний фібриноліз при травматичних внутрішньомозкових крововиливах – мінімальне інвазивне втручання, що не потребує трепанації черепа, сприяє ранній активізації хворих, скороченню термінів госпіталізації, зменшенню витрат на лікування.
! Наукові здобутки покращили практичні результати лікування: вдалося знизити загальну летальність при ЧМТ з 4,5 до 3,4%, післяопераційну – з 9 до 7,7%.
Нині на розгляді МОЗ знаходиться проект наказу МОЗ та НАМН України «Про затвердження галузевої науково-технічної програми «Медична допомога при нейрохірургічній патології». Її реалізація можлива в межах наявного бюджету і не потребує додаткових коштів.
«Запорука покращення виживання при нейротравмах – транспортування постраждалих у заклади, де цілодобово чергує нейрохірург, є можливості для нейровізуалізації та працюють бригади, які мають досвід з ведення пацієнтів із політравмою. Слід впроваджувати міжнародні клінічні протоколи й контролювати їх виконання; запропонувати дефініцію «медична послуга» в нейрохірургії та розрахувати її вартість; реалізувати принцип «гроші йдуть за пацієнтом». Необхідно створити госпітальні лікарні за територіальним принципом (1 на 350 тис. населення) – загалом близько 120 лікарень та 570 нейрохірургів, Centers of Excellence (спеціалізована високотехнологічна допомога) – 7-9 на всю Україну (100-150 нейрохірургів), – переконаний Є. Г. Педаченко. – Також важливим є створення на базі Інституту нейрохірургії Національного науково-практичного центру нейротравми і нейрореабілітації з відділенням нейрореабілітації та відновного лікування. Зараз в Україні немає жодного повноцінного нейрореабілітаційного відділення сучасного рівня. Існує кілька приватних структур, але вони не задовольняють існуючі потреби. Установа стане центром передового досвіду (Center of Excellence) та клінічною базою університетської клініки Національного медичного університету (НМУ) ім. О. О. Богомольця й кафедри нейрохірургії Національної медичної академії післядипломної освіти ім. П. Л. Шупика; буде майданчиком для конференцій, майстер-класів і т. ін., а ще – сучасною базою для проведення клінічних досліджень. Ми отримали згоду Міністерства економічного розвитку і торгівлі (вони прийняли проект як грант), але, оскільки запровадження планується з 2019 року, просимо наблизити його з 2018 року».
Коментар І. В. Сисоєнко: «Так, дійсно, державі не вистачає повноцінних реабілітаційних центрів. Тому докладатимемо максимум зусиль, аби проект щодо створення Національного науково-практичного центру нейротравми і нейрореабілітації з відділенням нейрореабілітації та відновного лікування не залишився ідеєю на папері, а почав втілюватися в життя вже у 2018 р.
Нагадаю, що Інститут нейрохірургії обрано одним із пілотних закладів, де буде запроваджено оплату медичних послуг державою. Це дозволить визначити, який обсяг бюджетних коштів потрібен для лікування нейротравматичних уражень».
Увага, на дорозі – діти!
На медико-соціальних аспектах дитячого травматизму зупинився Олександр Вікторович Карабенюк, асистент кафедри дитячої хірургії НМУ ім. О. О. Богомольця.
Щорічно у світі від травм помирають біля 950 тис. дітей віком до 18 років. У 2016 р. в Україні з цієї причини загинуло 320 дітей.
! Досвід економічно розвинених країн дозволяє стверджувати, що можна було б запобігти 3 з 4 смертельних випадків та попередити значну кількість травм з нелетальними наслідками.
Частота травм і отруєнь серед дітей в Україні у 2016 р. становила 52 випадки на 1 тис. осіб. В Україні травмується близько 380 тис. дітей та підлітків щороку. Переважають побутовий, вуличний та дорожньо-транспортний травматизм. Воєнні дії на Сході зумовили появу нових видів травм (мінно-вибухових та ін.). Найчастіше реєструються травми кінцівок (67%), голови та шиї. У зоні найбільшого ризику – діти віком 1-5 років. Частіше страждають хлопчики.
«Смертність дітей унаслідок травм у результаті ДТП залишається найвищою серед усіх країн Європи. За даними Національної поліції, у м. Києві у 2016 р. цей показник зріс на 400%, що потребує негайного втручання на законодавчому рівні. Постраждало 232 дитини, 60 із них загинуло. «3 кити», здатні покращити ситуацію щодо дитячого травматизму, – належне обладнання пішохідних переходів, особливо поблизу дитячих садочків і шкіл; надання допомоги на догоспітальному етапі спеціалізованими дитячими бригадами ЕМД; використання малоінвазивних методів лікування в спеціалізованих відділеннях», – висловив слушні пропозиції О. В. Карабенюк.
Принципи медичної допомоги постраждалим з бойовою травмою та її наслідками

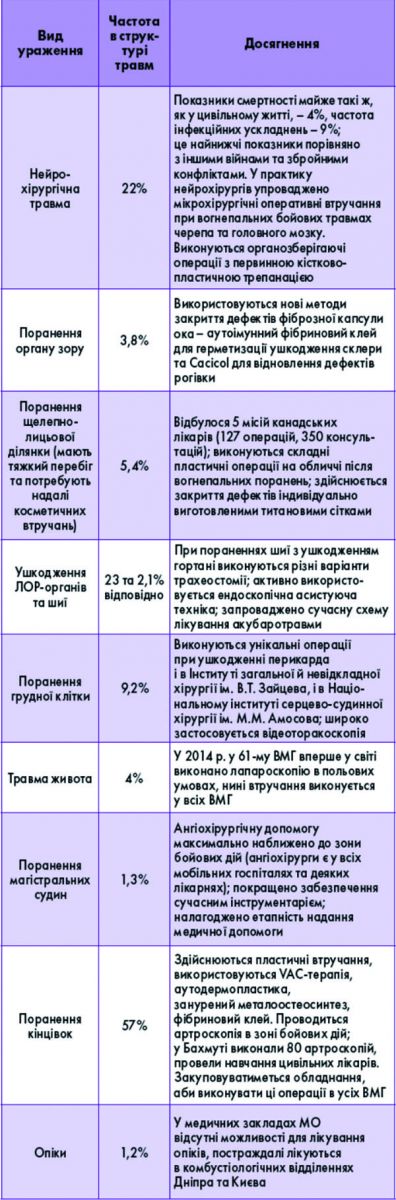
Ігор Петрович Хоменко, головний хірург МО, заступник начальника НВМКЦ «Головний військовий клінічний госпіталь», висвітлив проблему бойової хірургічної травми в рамках проведення антитерористичної операції (АТО).
До 2014 року лікарі в Україні з бойовими травмами практично не стикалися – це поняття було відоме лише з досвіду Другої світової війни, війн в Афганістані, Чечні. І хоча на початковому етапі вітчизняні фахівці виявилися не готовими до величезної кількості поранених під час АТО, протягом останніх трьох років МО вдалося створити дієву систему лікувально-евакуаційного забезпечення АТО.
На сьогодні в зоні бойових дій розгорнуто 4 мобільні військові госпіталі (ВМГ) – 59-й (Луганська обл.), 65-й, 66-й і 61-й – у Донецькій області (на Бахмутському, Авдіївському напрямках та у м. Маріуполі відповідно). Мультидисциплінарні групи військових лікарів присутні в 10 цивільних лікарнях, максимально наближених до зони бойових дій. Це дає змогу транспортувати туди постраждалих протягом «золотої години». Потім авіаційним транспортом військовослужбовців евакуюють до військово-клінічних центрів у містах Харків, Дніпро, Київ. Допомога надається і цивільному населенню, у т. ч. дітям.
Особливості поранень – множинний, поєднаний і комбінований характер травм через використання високоенергетичної зброї (як правило, мінометів); висока частота ушкоджень кінцівок (57%) унаслідок мінно-вибухових травм; вплив засобів захисту (бронежилет, каска).
! Аналіз динаміки травм з 2014 до 2017 року свідчить, що відносно стабільною є частота кульових поранень, зростає – мінно-вибухових уражень. Кожне 10-те поранення класифікується як тяжке і вкрай тяжке.
І. П. Хоменко сфокусував увагу на новітніх методах лікування різних видів уражень, які нині впроваджені у вітчизняну практику.
Є позитивні зрушення і щодо евакуаційних заходів, оснащення: з’явилися сучасні евакуаційні засоби вітчизняного виробництва («Богдан»), новітні українські мобільні діагностичні комплекси (на базі КРАЗу) і хірургічні комплекси (один із них розміщено на Авдіївському напрямку).
«Схема лікувально-евакуаційних заходів у Збройних силах України чітка й логічна: протягом 1-2 годин поранений з поля бою транспортується до лікувального закладу (районна лікарня, ВМГ і т. д.), де працюють військові хірурги. У 88% випадків час доїзду ≤1 год. Постраждалі з ушкодженнями ока, опіками з ВМГ доставляються до м. Дніпро упродовж 6-8 годин; бійців з пораненням серця, оминаючи третій етап надання медичної допомоги, авіаційним транспортом з ВМГ евакуюють до установ НАМН Харкова та Києва. Нам вдалося досягти вражаючих показників: рівень смертності – лише 1,3%, до строю повертається майже 94% військовослужбовців», – констатував І. П. Хоменко.
НВМКЦ «Головний військовий клінічний госпіталь» було зведено 262 роки тому, приміщення в ньому розміщуються децентралізовано, що ускладнює обстеження постраждалих (деяких із них забороняється транспортувати до сусідніх будівель). Тож закономірно до числа пропозицій, озвучених доповідачем, увійшли побудова нового хірургічного комплексу та ремонт існуючих корпусів госпіталю, а також покращення матеріально-технічної бази медичних закладів і забезпеченості їх сучасним інструментарієм (особливо для малоінвазивних втручань).
Коментар І. В. Сисоєнко: «Результати діяльності з лікування бойової травми, проведеної протягом 3 років, приємно вражають. Не можу не погодитися з тим, що оновлення матеріально-технічної бази, ремонт приміщень госпіталю конче необхідні. Погіршення умов роботи перешкоджає наданню якісної медичної допомоги. Думаю, що ви отримаєте підтримку з боку Комітету щодо фінансування будівництва нового корпусу».
Михайло Юхимович Ничитайло, заступник директора з наукової роботи ДУ «Національний інститут хірургії та трансплантології ім. О. О. Шалімова» НАМН України, розповів про досвід установи в наданні медичної допомоги пораненим з бойовою травмою та її наслідками в умовах гібридної війни. Виступ доповідача супроводжувався презентацією вражаючих клінічних випадків.
За словами М. Ю. Ничитайла, до особливостей ведення зазначеного контингенту належать:
• висока частота політравми;
• виділення мікрофлори (здебільшого аеробної), стійкої навіть до антибіотиків широкої дії;
• складність діагностики через контузію тканин поза зоною візуальних ушкоджень;
• порушення мікроциркуляції тканин при збереженому магістральному кровотоку;
• необхідність використання реконструктивної мікрохірургії.
З вересня 2014 року і до сьогодні фахівцями закладу проліковано понад 500 бійців. Постраждалих умовно розділяють на 3 групи:
• поранені з мінно-вибуховим, осколковим та/або комбінованим ураженням;
• хворі з наслідками бойової травми, що потребують реконструктивно-відновних втручань;
• демобілізовані бійці, що мають необхідність у високоспеціалізованій медичній допомозі з приводу загальної чи онкологічної хірургічної патології.
Лікувальна тактика залежала від виду та складності ураження, обсягу попередньо наданої допомоги.
«Комплексне лікування поранених із бойовою травмою – прерогатива потужних високоспеціалізованих закладів. Серед цивільних установ її здатні надати лише лікарні 3-го рівня та хірургічні інститути НАМН. У рамках реформування системи військової медицини доцільно створювати в таких закладах бригади військового резерву (хірурги, анестезіологи та ін.) з достатнім професійним рівнем та можливістю розгорнути повноцінний військовий медичний заклад у разі потреби», – резюмував М. Ю. Ничитайло.
Підсумки та перспективи

Учасниками круглого столу «Травматизм – глобальна проблема сьогодення» запропоновано:
1. Скасувати мораторій на розробку проектів нових державних цільових програм.
2. Розробити державну програму боротьби з травматизмом.
3. Створити при Кабінеті Міністрів України єдиний міжвідомчий орган (Національну раду з питань безпечної життєдіяльності населення, Комітет з питання запобігання травматизму).
4. Удосконалити систему статистичного обліку травм й асоційованої з ними летальності.
5. Налагодити міжвідомчу координацію (взаємодію з МО, Міністерством внутрішніх справ).
6. Розглянути доцільність створення при формуванні госпітальних округів закладів охорони здоров’я зі спеціальним статусом «притрасова лікарня», «центр травми».
7. Розробити й затвердити галузеву науково-технічну програму «Медична допомога при нейрохірургічній травмі» з окремим розділом «Медична допомога при травмі нервової системи»;
8. Наблизити фінансування проекту зі створення Національного науково-практичного центру нейротравми й нейрореабілітації в складі ДУ «Інститут нейрохірургії ім. А. П. Ромоданова НАМН України».
Під час професійної дискусії, яка відбулася після програмних доповідей, гості заходу сконцентрували увагу на необхідності:
• трансформації Закону України «Про охорону праці»;
• покращення забезпеченості радіоелектронним зв’язком (на сьогодні станції швидкої допомоги, центри ЕМД використовують частоту 43,75 МГц, яка покриває 20-25 км, діапазоном 850-1000 МГц, що охоплює всю область, не володіє ніхто);
• створення єдиних оперативно-диспетчерських служб у кожній із областей (наприклад, у Київській області вона досі будується);
• облаштування на трасах пунктів тимчасового і постійного базування з надання ЕМД;
• посилення і дооснащення вторинної ланки (адже госпіталізація на третинний рівень можлива далеко не завжди);
• навчання персоналу закладів (магазинів, кафе і т. д.), які знаходяться на міжнародних трасах, основам ЕМД;
• створення системи цивільної санітарної авіації, площадок для гелікоптерів.
І. В. Сисоєнко пообіцяла узагальнити всі зауваження й ідеї та запросила присутніх до співпраці: «Минулого року на Київщині на 4 трасах міжнародного сполучення трапилося понад 2 тис. ДТП, загинуло приблизно 200 чоловік. Тому пропоную обрати пілотною для створення притрасових центрів та навчання цивільного населення з надання ЕМД саме Київську область. За трансфер технологій і підготовку спеціалістів відповідатимуть інститути НАМН. Також найближчим часом буде сформовано робочу групу з розробки державної цільової програми з боротьби з травматизмом. Долучитися до неї можуть усі бажаючі».
Підготувала Ольга Радучич
Медична газета «Здоров’я України 21 сторіччя» № 19 (416), жовтень 2017 р.
СТАТТІ ЗА ТЕМОЮ Терапія та сімейна медицина
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Серед препаратів, які мають велику доказову базу щодо лікування пацієнтів із захворюваннями дихальних шляхів з алергічним компонентом, особливий інтерес становлять антагоністи лейкотрієнових рецепторів (АЛТР). Ці препарати мають хорошу переносимість у дорослих та дітей, а також, на відміну від інгаляційних кортикостероїдів (ІКС), характеризуються високим комплаєнсом, тому посідають чільне місце в лікуванні пацієнтів із респіраторною патологією. У лютому відбувся міждисциплінарний конгрес із міжнародною участю «Життя без алергії International» за участю провідних вітчизняних міжнародних експертів. Слово мав президент Асоціації алергологів України, професор кафедри фтизіатрії та пульмонології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук Сергій Вікторович Зайков із доповіддю «Місце АЛТР у лікуванні пацієнтів із респіраторною патологією». ...
Розбір клінічного випадку...