Діабет та інсульт: взаємозв’язок, ризики та профілактика ускладнень
Інсульт є основною причиною смерті та тривалої втрати працездатності в усьому світі. Цукровий діабет (ЦД) пов’язаний із підвищеним ризиком серцево-судинних (СС) ускладнень, зокрема інсульту. Пацієнти із ЦД мають у 1,5‑2 рази вищий ризик інсульту, що зростає пропорційно тривалості цієї ендокринної патології. Своєю чергою, належне лікування ЦД та інших судинних чинників ризику може сприяти зменшенню тяжкості наслідків інсульту та знижувати ризик повторного гострого порушення мозкового кровообігу. Пропонуємо до вашої уваги огляд статті O. Mosenzon et al. «Diabetes and stroke: what are the connections?» видання J Stroke (2023 Jan; 25 (1): 26‑38), присвяченої аналізу цієї проблеми.
Цукровий діабет як чинник ризику інсульту
Як зазначають дослідники, 2019 року інсульт став причиною 6,55 млн смертей і сьогодні лишається другою причиною смерті у світі (GBD, 2019; WHO, 2022). Окрім високої смертності, гостре порушення мозкового кровообігу пов’язане з високим рівнем захворюваності: 2019 року у світі зафіксовано 12,2 млн випадків інсульту, що свідчить про невпинне зростання показників захворюваності на інсульт упродовж останніх 30 років. Профілактика інсульту потребує комплексного управління модифікованими чинниками ризику, що охоплюють артеріальну гіпертензію (АГ), гіперліпідемію, куріння, ожиріння, сидячий спосіб життя, а також ЦД (O’Donnell et al., 2019; Visseren et al., 2021). Дані епідеміологічних досліджень продемонстрували, що ЦД є незалежним чинником ризику інсульту (Peters et al., 2014; Liao et al., 2015; Liu et al., 2021; Lopez-de-Andres et al., 2021).
Близько 537 млн дорослих віком 20‑79 років живуть із хронічною гіперглікемією. Кількість таких пацієнтів до 2030 року може зрости до 643 млн, а до 2045-го – до 783 млн. Понад 1,5 млн смертей щороку безпосередньо пов’язані з діабетом. Так, упродовж останніх кількох десятиліть як кількість випадків, так і поширеність ЦД демонструють тенденцію до зростання (WHO, 2022). Діабет може призвести до різних мікро- та макросудинних ускладнень, зокрема до інсульту, а також може співіснувати з іншими кардіометаболічними чинниками ризику, які незалежно підвищують ризик розвитку гострого порушення мозкового кровообігу. Відомо, що в осіб із ЦД ризик інсульту підвищується приблизно вдвічі порівняно з тими, хто не має діабету, із додаванням похибки на вік (Emerging Risk Factors Collaboration, 2010). Крім того, пацієнти з хронічною гіперглікемією мають гірші постінсультні результати та більший ризик рецидиву інсульту порівняно з особами без діабету (Sun et al., 2009; Eriksson et al., 2012; Zhang et al., 2021). Водночас ці ризики можуть різнитися залежно від статі, причому більший ризик спостерігається серед жінок, ніж чоловіків.
Поширеність ЦД серед пацієнтів з усіма типами гострого порушення мозкового кровообігу становить 28%, при цьому його частота є вищою в осіб з ішемічним інсультом (33%) порівняно з геморагічним (26%) (Lau et al., 2019). Серед пацієнтів з ішемічним інсультом пацієнти з ЦД за віком порівняно молодші та мають більше супутніх захворювань, ніж з інсультом без діабету (Echouffo-Tcheugui et al., 2018).
Встановлено, що тривалість діабету незалежно пов’язана з ризиком ішемічного інсульту. Як зазначають дослідники, ризик інсульту зростає на 3% щороку та потроюється в осіб, які страждають на діабет ≥10 років, порівняно з тими, хто не має ЦД (Banerjee et al., 2012).
Кілька механізмів можуть пояснити зв’язок між тривалістю діабету та інсультом, зокрема підвищений ризик атеросклеротичних уражень і серйознішу ендотеліальну дисфункцію зі збільшенням тривалості хронічної гіперглікемії. Ожиріння, що є поширеним супутнім захворюванням у пацієнтів із ЦД, також може призводити до розвитку ендотеліальної дисфункції внаслідок впливу на метаболізм (порушення балансу між вазоконстрикторами і вазодилататорами, чинниками стимуляції та інгібування росту, проатерогенними й антиатерогенними чинниками, а також прокоагулянтними та антикоагулянтними) (Petrie et al., 2018). Артеріальна гіпертензія часто виникає в осіб із діабетом і супроводжується іншими чинниками, як-от мікросудинні захворювання, метаболічні порушення, фіброз судин і вегетативна дисфункція, що призводять до застійної серцевої недостатності та збільшують ризик розвитку інсульту (Chen et al., 2016). Попри зв’язок між більшою тривалістю ЦД і підвищеним ризиком гострого порушення мозкового кровообігу, пов’язані з діабетом ускладнення (зокрема, інсульт) можуть бути наявними вже на момент встановлення діагнозу ЦД.
Патофізіологічний зв’язок між діабетом та інсультом
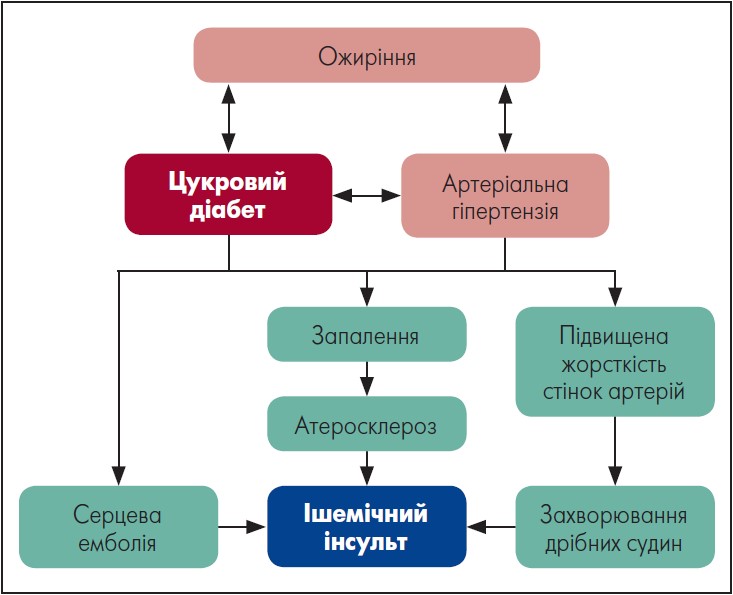
Як зображено на рисунку, ішемічний інсульт може бути наслідком трьох основних поширених причин – атеросклерозу великих артерій, захворювання дрібних судин головного мозку і серцевої емболії, а також низки менш поширених чинників (Kamel et al., 2017; Pasi, 2020).
Рисунок. Потенційні патофізіологічні механізми, за яких цукровий діабет може призвести до ішемічного інсульту
Адаптовано за O. Mosenzon et al. Diabetes and stroke: what are the connections? J Stroke. 2023 Jan; 25 (1): 26‑38
Атеросклероз великих артерій
Відомо, що атеросклероз шийних і внутрішньочерепних артерій є однією з основних причин ішемічного інсульту і призводить до артеріальної емболії та порушення дистальної перфузії (Yaghi, 2019). ЦД як 1-го, так і 2-го типів вважається незалежним чинником ризику прискореного розвитку атеросклерозу. Дисліпідемія, гіперглікемія та резистентність до інсуліну зумовлюють низку фізіологічних змін, зокрема утворення атерогенних ліпопротеїнів низької щільності (ЛПНЩ), кінцевих продуктів глікації та активації прозапальних цитокінів, що чинять вплив на артеріальну стінку. Внаслідок чого відбувається атеросклеротичне ураження. Запалення також відіграє ключову роль у розвитку атеросклеротичної бляшки; посилення запальної відповіді часто спостерігається у пацієнтів із діабетом, про що свідчить підвищений рівень С-реактивного білка (СРБ), чутливого маркера системного запалення (van Sloten et al., 2020).
Церебральна судинна дисфункція
Зокрема, церебральну мікросудинну дисфункцію фіксують як у пацієнтів уз ЦД, так і в тих, хто має предіабет. Це свідчить про те, що процеси, які стоять за церебральною формою синдрому вегетативної дисфункції (СВД), відбуваються ще до виявлення початкових ознак діабету. Власне, порушення церебрального мікроциркуляторного русла можуть ставати підґрунтям розвитку лакунарного та геморагічного інсульту. За оцінками, церебральний СВД наявний близько у 25% пацієнтів з ішемічним інсультом (незалежно від діагностованого ЦД) (Pasi et al., 2020).
Вважається, що гіперглікемія, ожиріння, резистентність до інсуліну та артеріальна гіпертензія є основними чинниками церебральної мікросудинної дисфункції, пов’язаної з діабетом (van Sloten et al., 2020). Крім того, за підвищеної жорсткості артеріальної стінки, яка є поширеним явищем при ЦД, дрібні судини головного мозку зазнають аномальних пульсацій потоку, що також може погіршувати перебіг церебрального СВД. Жорсткість артерій при ЦД може бути наслідком патологічних змін у судинному руслі, як-от знижена біодоступність оксиду азоту, посилений окиснювальний стрес, хронічне низькорівневе запалення, підвищений тонус симпатичної системи і зміна типу або структури еластину та/або колагену в артеріальних стінках (Chen et al., 2016).
Посилений окиснювальний стрес і запалення тісно корелюють і призводять до мікросудинної ендотеліальної дисфункції, яка також, імовірно, є початковим «рушієм» розвитку СВД. O. Mosenzon et al. наголошують, що мікроальбумінурія є ускладненням ЦД та асоційована з маркерами дисфункції мікросудинного ендотелію, як-от чинник росту ендотелію судин, молекула внутрішньоклітинної адгезії 1-го типу і молекула адгезії судинного ендотелію 1-го типу (van Sloten et al., 2020).
Серцева емболія
Фібриляція передсердь (ФП) є підтвердженою причиною кардіоемболічного інсульту (Kamel et al., 2017). Сучасна модель механізмів інсульту при ФП має складну природу; вважається, що це комплексний процес ремоделювання передсердь (кардіоміопатія передсердь), ознакою якого є ФП, що призводить до підвищеного ризику кардіоемболічного інсульту (Goette et al., 2021).
Загалом пацієнти із ЦД 2-го типу мають на 35% вищий ризик ФП порівняно із загальною популяцією (Seyed Ahmadi et al., 2020). Точні механізми підвищення ризику ФП за ЦД потребують подальшого дослідження. Дослідники зауважують, що підвищені рівні активних форм кисню та/або кінцевих продуктів глікації за діабету є тригерами електричних, структурних і вегетативних чинників ремоделювання у передсердях (Bohne et al., 2019).
Гіперглікемія як предиктор несприятливих результатів при інсульті
Підвищення рівня глюкози в крові є поширеним явищем на ранніх стадіях інсульту. Гіперглікемію, яку визначають як рівень глюкози в крові >6,0 ммоль/л (108 мг/дл), виявляють у двох третин усіх підтипів ішемічного інсульту в госпіталізованих пацієнтів (Kruy et al., 2010).
Зв’язок між наслідками гострого порушення мозкового кровообігу та гіперглікемією є двояким: хоча високий рівень глюкози в крові може зумовлювати несприятливі наслідки вогнищевих або генералізованих порушень мозкової функції, тяжкий ішемічний інсульт також може бути причиною постінсультної гіперглікемії.
Тобто в основі виникнення гострої гіперглікемії після ішемічного інсульту можуть бути два основні механізми:
- генералізована стресова реакція, яка охоплює стимуляцію гіпоталамо-гіпофізарно-надниркової системи, спричиняючи підвищення рівня глюкокортикоїдів і активацію симпатичної вегетативної нервової системи;
- посилення відповіді імунної системи, внаслідок чого виникає резистентність до інсуліну після інсульту.
Це додатково підтверджується даними щодо збільшення тяжкості інсульту з підвищенням ступеня гіперглікемії (Maida et al., 2022). Є результати, які підтверджують, що гостра гіперглікемія при ішемічному інсульті може бути пов’язана з несприятливими наслідками (Capes et al., 2001). Такий зв’язок ще виразніший, якщо гіперглікемія зберігається впродовж перших кількох днів після початку гострого ішемічного інсульту. Попри це, жорсткий контроль рівня глюкози під час гострого ішемічного інсульту не сприяє поліпшенню клінічних результатів (Johnston et al., 2019).
Кореляція між гострою гіперглікемією після гострого порушення мозкового кровообігу та небажаними наслідками не залежить від інших предикторів несприятливого клінічного прогнозу, як-от вік, тяжкість інсульту або обсяг ураження внаслідок вогнищевих або генералізованих порушень мозкової функції (Fuentes et al., 2009).
Взаємозв’язок між гіперглікемією та гіршими наслідками після інсульту підтверджено більшим ушкодженням головного мозку внаслідок порушення реканалізації, зниження реперфузії, посилення реперфузійного ураження та, ймовірно, прямого пошкодження тканин.
Постінсультні наслідки у пацієнтів із діабетом
Більшість досліджень продемонструвала, що пацієнти з інсультом і ЦД мають гірші результати після гострого порушення мозкового кровообігу порівняно з тими, хто його переніс, але не страждав на діабет (Olaiya et al., 2021). Смертність після виписки зі стаціонару є вищою у пацієнтів з ішемічним інсультом і ЦД порівняно з особами без діабету (MacDougal et al., 2018). Середня виживаність є нижчою у пацієнтів із будь-яким типом інсульту (ішемічним або геморагічним) і діабетом порівняно з особами без ЦД. Але навряд чи можна пояснити вищу смертність і нижчу виживаність у пацієнтів із ЦД лише тяжкістю інсульту. Загалом тривалість перебування у стаціонарі довша для осіб з інсультом, які страждають на ЦД, порівняно з тими, хто не має цієї ендокринної патології. Дані метааналізу продемонстрували значно вищий ризик рецидиву інсульту в осіб із попереднім ішемічним інсультом, які страждали на ЦД, порівняно з тими, хто не мав діабету (Zhang et al., 2021).
Проте O. Mosenzon et al. наголошують, що немає зв’язку між рівнем глікованого гемоглобіну (HbA1c) і ризиком рецидиву інсульту. Є докази того, що ЦД пов’язаний із погіршенням когнітивних функцій після інсульту. Постінсультні когнітивні порушення виникають часто; у 25‑30% осіб, які пережили ішемічний інсульт, розвивається негайне чи відстрочене когнітивне порушення судинної природи або судинна деменція (Kalaria et al., 2016).
До того ж пацієнти із ЦД 2-го типу мають нижчу когнітивну здатність через 3‑6 міс. після ішемічного інсульту порівняно з особами без ЦД (Lo et al., 2020). Хоча механізм взаємодії інсульту й ЦД щодо погіршення когнітивних функцій не з’ясований, дослідники припускають, що прозапальні процеси, пов’язані з діабетом, можуть посилювати ішемічне ушкодження головного мозку (Shukla et al., 2017). Діабет може призводити до первинної судинної та нейродегенеративної патології, яка зумовлює зниження когнітивних функцій (van Sloten et al., 2020). Контроль чинників ризику судинних захворювань, зокрема діабету, вважається важливим для зменшення тягаря когнітивної дисфункції після інсульту.
Профілактика інсульту в осіб із цукровим діабетом або предіабетом
Профілактика інсульту потребує управління модифікованими чинниками ризику через зміну способу життя та фармакологічне / хірургічне лікування (Kleindorfer et al., 2021). Так, інтенсивне втручання щодо декількох чинників ризику суттєво зменшує частоту виникнення першого інсульту, а також кількість повторних цереброваскулярних подій в осіб із ЦД 2-го типу (Gaede et al., 2019). За даними когортного дослідження за участю пацієнтів із ЦД 2-го типу без атеросклеротичного СС захворювання (АССЗ) в анамнезі, 5-річний ризик першого ішемічного інсульту знизився приблизно вдвічі протягом 1996‑2015 рр. (Gyldenkerne et al., 2022). Це зниження ризику збіглося з помітним збільшенням використання препаратів для профілактики СС подій, зокрема статинів та антигіпертензивних засобів. Неврологи зазвичай приділяють увагу лікуванню ФП, каротидного стенозу, гіпертензії та гіперліпідемії у пацієнтів, які перенесли інсульт, але часто нехтують діабетом. Своєю чергою, підвищення обізнаності щодо необхідності лікування діабету може бути дуже корисним, особливо в контексті нещодавніх доказів на підтримку зниження ризику інсульту завдяки застосуванню цукрознижувальних препаратів (Benn et al., 2021; Sattar et al., 2021).
Якщо пацієнт має ЦД в анамнезі та вже приймає цукрознижувальні препарати на момент розвитку інсульту, важливо оцінити, чи можна додатково оптимізувати лікування діабету. Для осіб, які не мають ЦД в анамнезі, настанови Американської кардіологічної асоціації / Американської асоціації інсульту (AHA / ASA, 2021) щодо вторинної профілактики інсульту рекомендують виконувати скринінг на предіабет / діабет із визначенням рівня HbA1c та оральний тест на толерантність до глюкози або на рівень глюкози в крові натще після ішемічного інсульту або транзиторної ішемічної атаки (ТІА) (Kleindorfer et al., 2021).
Попри те, що гостра та хронічна гіперглікемія пов’язана зі збільшенням частоти і захворюваності на інсульт, інтенсивне зниження рівня глюкози не запобігає макросудинним подіям. Хоча продемонстровано, що багатофакторний підхід до контролю рівня глюкози, артеріального тиску (АТ) і ліпідів разом із застосуванням інгібіторів ренін-ангіотензинової системи, статинів та ацетилсаліцилової кислоти (у відповідних клінічних випадках) зменшує ризик як мікросудинних, так і СС ускладнень діабету (Gaede et al., 2016).
Так, після 21-річного періоду спостереження підтверджено, що цей багатофакторний підхід знижує ризик першого та повторного інсульту (Gaede et al., 2019). Є також інші докази на користь того, що застосування специфічних цукрознижувальних агентів – агоністів рецепторів глюкагоноподібного пептиду‑1 (АР ГПП‑1) і представника класу тіазолідиндіонів піоглітазону – може зменшувати ризик інсульту (Benn et al., 2021).
Докази зниження ризику інсульту в разі застосування протидіабетичних засобів
Нині для лікування діабету доступна велика кількість класів неінсулінових цукрознижувальних засобів, зокрема АР ГПП‑1, тіазолідиндіони, інгібітори натрій-залежного котранспортера глюкози 2-го типу (ІНЗКТГ‑2), інгібітори дипептидилпептидази‑4 (ІДПП‑4), препарати сульфонілсечовини, бігуаніди, меглітиніди та інгібітори α-глюкозидази. Вивчення ефективності деяких із цих препаратів у дослідженнях наслідків СС подій засвідчило їхню перевагу щодо ефективності та безпеки порівняно з плацебо. Зокрема, низка препаратів класів ІНЗКТГ‑2 та АР ГПП‑1 сприяли зниженню ризику серйозних СС подій у великих дослідженнях і рекомендовані міжнародними настановами (Buse et al., 2020; Sattar et al., 2021).
Також продемонстровано нейтральність тіазолідиндіонів щодо серйозних СС подій, але ці препарати можуть мати переваги щодо профілактики інсульту (Kernanet et al., 2016). Як зазначають дослідники, ІДПП‑4 не мали позитивного впливу на результати СС подій, а докази щодо дії ульфонілсечовини, метформіну, меглітинідів та інгібіторів α-глюкозидази обмежені та суперечливі (Patoulias et al., 2021). Терапія базальним інсуліном мала нейтральний ефект щодо СС подій, зокрема інсульту (Rados et al., 2021).
Комбінована первинна та вторинна профілактика інсульту
За результатами метааналізу даних рандомізованих контрольованих досліджень із застосуванням цукрознижувальних засобів тривалістю >12 міс., більшість таких методів лікування не чинили помітного впливу на ризик інсульту, за винятком тіазолідиндіонів і АР ГПП‑1 (Benn et al., 2021). Відношення ризику інсульту становило 0,85 (95% довірчий інтервал [ДІ] 0,77‑0,94; р=0,002) для АР ГПП‑1 та 0,82 (95% ДІ 0,69‑0,98; р=0,025) для тіазолідиндіонів, тоді як для інших цукрознижувальних засобів не отримано статистично значущих доказів впливу на ризик гострого порушення мозкового кровообігу. Серед п’яти досліджень ефективності тіазолідиндіонів, дані яких включено до метааналізу, у чотирьох вивчали застосування піоглітазону і в одному – розиглітазону. Ризик інсульту в цьому індивідуальному дослідженні підвищувався при застосуванні розиглітазону порівняно з контрольною терапією. Дані метааналізу масштабних досліджень СС наслідків у пацієнтів із ЦД 2-го типу продемонстрували статистично значуще зниження ризику летального або нефатального інсульту на 15‑17% при застосуванні АР ГПП‑1 порівняно з плацебо, без значних відмінностей щодо отриманих результатів (Sattaret et al., 2021).
Вторинна профілактика інсульту
Ефективність піоглітазону вивчали в межах вторинної профілактики гострого порушення мозкового кровообігу в дослідженні IRIS (Insulin Resistance Intervention after Stroke), яке засвідчило, що серед осіб, які нещодавно перенесли ішемічний інсульт або ТІА та мали резистентність до інсуліну, але не діабет, ризики летального / нелетального інсульту або інфаркту міокарда (ІМ) були нижчими для тих, хто отримував піоглітазон, порівняно з плацебо (Kernan et al., 2016).
У дослідженні PROactive також вивчали вплив піоглітазону на макросудинні наслідки у пацієнтів із ЦД 2-го типу і було виявлено незначне зниження ризику інсульту (Dormandyet et al., 2005). Однак ретроспективний аналіз даних пацієнтів із гострим порушенням мозкового кровообігу в анамнезі продемонстрував, що застосування піоглітазону значуще знижувало ризик повторного інсульту (Wilcox et al., 2007). Нині у жодному клінічному випробуванні не вивчали ефективність ІНЗКТГ‑2 або АР ГПП‑1 для вторинної профілактики інсульту в пацієнтів із діабетом як первинний результат. Ретроспективні аналізи результатів досліджень LEADER і SUSTAIN6, у межах яких оцінювали ефективність ліраглутиду і семаглутиду відповідно для пацієнтів із ЦД та гострим порушенням мозкового кровообігу / ІМ в анамнезі, не виявили суттєвого зниження ризику нелетального інсульту порівняно з плацебо (Verma et al., 2018). Тож є потреба у проведенні рандомізованих досліджень, які мають бути присвячені оцінюванню впливу цих цукрознижувальних засобів на вторинну профілактику інсульту.
АР ГПП‑1 та піоглітазон: користь для серцево-судинної системи
АР ГПП‑1 мають мультисистемні ефекти, які сприяють поліпшенню реакції підшлункової залози на їжу, затримці спорожнення шлунка та збільшенню відчуття ситості. Вони знижують рівень глюкози в крові, масу тіла та АТ (Nauck et al., 2017). Результати масштабних досліджень СС наслідків підтвердили, що більшість АР ГПП‑1 знижують ризик СС подій серед пацієнтів із ЦД 2-го типу, які мають високий серцево-судинний ризик або АССЗ в анамнезі (Sattar et al., 2021). Сприятливий вплив АР ГПП‑1 на СС результати охоплює зниження рівня HbA1c, холестерину ЛПНЩ, високочутливого СРБ, АТ, маси тіла, співвідношення альбумін / креатинін у сечі, але не обмежується цим (Nauck et al., 2021). Втім, інтенсивний глікемічний контроль, досягнутий за допомогою препаратів, відмінних від АР ГПП‑1 або піоглітазону, не мав значного впливу на випадки гострого порушення мозкового кровообігу в пацієнтів із ЦД 2-го типу (Benn et al., 2021). Це свідчить, що сприятливий вплив АР ГПП‑1 на зниження частоти інсульту не є результатом лише контролю глікемії. На додаток до глікемічних ефектів піоглітазон чинить потенційно сприятливий вплив на запалення, розподіл жирових відкладень, ліпідний і білковий обмін та функцію ендотелію судин. Так, у дослідженні IRIS описано, що піоглітазон знижує ризик інсульту / ІМ порівняно з плацебо (Kernan et al., 2016). Хоча остаточно не встановлено, як саме цей агент зменшує ризик судинних подій, однак його переваги неможливо пояснити виключно ефектом класу тіазолідиндіонів, оскільки розиглітазон асоціюється з підвищеним ризиком СС подій порівняно з плацебо (Benn et al., 2021).
Клінічні рекомендації щодо профілактики інсульту
Цукрознижувальні агенти ІНЗКТГ‑2 і АР ГПП‑1 рекомендовано в міжнародних клінічних практичних настановах щодо лікування пацієнтів із ЦД та СС захворюваннями (Buse et al., 2020). Так, за настановами Американської діабетичної асоціації (ADA, 2022) рекомендовано АР ГПП‑1 або ІНЗКТГ‑2 як класи препаратів із продемонстрованою користю щодо запобігання ризику серйозних СС подій у пацієнтів із ЦД 2-го типу та встановленим АССЗ (або кількома чинниками ризику АССЗ), незалежно від контролю рівня глюкози та використання метформіну. Настанови Європейського товариства кардіологів (ESC, 2021) рекомендують використовувати АР ГПП‑1 або ІНЗКТГ‑2 з доведеними перевагами для пацієнтів із ЦД 2-го типу та АССЗ – для зменшення СС та/або кардіоренальних наслідків (Visseren et al., 2021). У настановах AHA / ASA (2021) щодо вторинної профілактики гострого порушення мозкового кровообігу рекомендовано пацієнтам з ішемічним інсультом або ТІА, які також мають ЦД, додавати до схеми лікування діабету цукрознижувальні агенти з доведеною СС користю (наприклад, тіазолідиндіони, АР ГПП‑1 або ІНЗКТГ‑2), щоб зменшити ризик майбутніх серйозних СС подій, зокрема інсульту (Kleindorfer et al., 2021).
На відміну від даних для піоглітазону та АР ГПП‑1, результати досліджень СС наслідків терапії ІНЗКТГ‑2 не підтвердили специфічний вплив на інсульт, хоча для деяких препаратів цього класу продемонстровано зниження ризику серйозних СС подій і значне зниження серцево-судинної смертності й частоти госпіталізацій через серцеву недостатність (McGuire et al., 2021).
Висновки
Результати епідеміологічних досліджень засвідчили, що ЦД є чинником ризику гострого порушення мозкового кровообігу. Існує кілька патофізіологічних механізмів, за якими діабет призводить до ішемічного інсульту, як-от атеросклероз великих артерій, церебральний синдром вегетативної дисфункції та серцева емболія. ЦД пов’язаний не лише з підвищеним ризиком гострого порушення мозкового кровообігу, але й з гіршими результатами в післяінсультний період порівняно з тими, хто не має діабету. Хоча гіперглікемія при інсульті також є предиктором несприятливих наслідків після гострого стану порівняно з нормоглікемією, інтенсивне зниження рівня глюкози за гострої фази після інсульту не сприяє поліпшенню стану пацієнтів, які перенесли вогнищеве або генералізоване порушення мозкової функції.
Для зниження частоти інсульту і його рецидивів необхідний комплексний вплив на всі модифіковані чинники судинного ризику, а індивідуальна стратегія лікування має бути адаптована, зважаючи на супутні захворювання пацієнта. Лікування ЦД у пацієнтів з інсультом потребує не лише контролю рівня глюкози, оскільки він не асоційований зі зниженням ризику гострого порушення мозкового кровообігу. Цукрознижувальні засоби, зокрема агоністи рецептора глюкагоноподібного пептиду‑1 та піоглітазон, можуть мати переваги щодо профілактики інсульту, що підтверджено їхньою дією на СС систему незалежно від контролю глікемії.
На думку O. Mosenzon et al., неврологам слід ознайомитися з перевагами цукрознижувальних препаратів, що сприятиме залученню цих засобів до стратегії профілактики інсульту в пацієнтів із ЦД.
Підготувала Олександра Демецька
Тематичний номер «Неврологія. Психіатрія. Психотерапія» № 2 (65) 2023 р.
СТАТТІ ЗА ТЕМОЮ Неврологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Після десятиліть, а часом і запеклих суперечок про переваги та недоліки застосування глюкокортикоїдів (ГК) досягнута певна конвергенція. Сучасні рекомендації лікування таких захворювань, як ревматоїдний артрит (РА), ревматична поліміалгія (РПМ) та васкуліт великих судин відображають поточний стан консенсусу терапії ГК. Однак залишаються відкритими питання щодо можливості тривалого лікування дуже низькими дозами ГК у пацієнтів із РА, а також успішності пошуку інноваційних ГК (лігандів ГК-рецепторів) із покращеним співвідношенням користь/ризик....
Серед препаратів, які мають велику доказову базу щодо лікування пацієнтів із захворюваннями дихальних шляхів з алергічним компонентом, особливий інтерес становлять антагоністи лейкотрієнових рецепторів (АЛТР). Ці препарати мають хорошу переносимість у дорослих та дітей, а також, на відміну від інгаляційних кортикостероїдів (ІКС), характеризуються високим комплаєнсом, тому посідають чільне місце в лікуванні пацієнтів із респіраторною патологією. У лютому відбувся міждисциплінарний конгрес із міжнародною участю «Життя без алергії International» за участю провідних вітчизняних міжнародних експертів. Слово мав президент Асоціації алергологів України, професор кафедри фтизіатрії та пульмонології Національного університету охорони здоров’я України ім. П.Л. Шупика (м. Київ), доктор медичних наук Сергій Вікторович Зайков із доповіддю «Місце АЛТР у лікуванні пацієнтів із респіраторною патологією». ...
Розбір клінічного випадку...