Полікапсула для вторинної профілактики серцево-судинних ускладнень — відтепер і в Україні
Щороку близько 35 млн людей у світі переносять гострі коронарні та цереброваскулярні події, з них близько половини гинуть. Близько чверті цих подій відбуваються в осіб із відомими серцево-судинними захворюваннями (ССЗ). П’ятирічна частота повторних інфарктів міокарда (ІМ), інсультів і серцево-судинних смертей серед пацієнтів із діагнозами ССЗ становить від 20 до 30%, що в 4-5 разів більше за відповідні показники в осіб із факторами ризику, але без діагностованих ССЗ [1]. Тому оптимізація вторинної профілактики є провідною складовою стратегії запобігання розвитку серцево-судинних подій у кардіологічних пацієнтів.
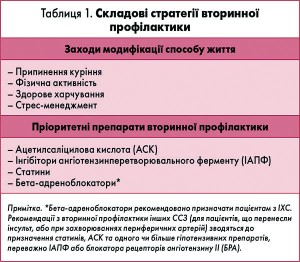
Характерні клінічні прояви атеросклеротичного процесу – ішемічна хвороба серця (ІХС), цереброваскулярна патологія чи захворювання периферичних артерій – дають змогу встановити діагноз навіть на рівні первинної ланки надання медичної допомоги, без застосування високотехнологічних методів. Зміна способу життя та постійний прийом призначених препаратів чотирьох класів (табл. 1) теоретично здатні запобігти 75-80% повторних судинних катастроф, наслідками яких є смерть або інвалідність. Висока соціально-економічна ефективність такого підходу доведена й не викликає сумнівів [1].
Проте в реальному житті спостерігають значне недовикористання ефективних засобів і заходів вторинної профілактики, особливо в країнах із низьким доходом на душу населення. У рамках глобального дослідження PURE, яке проводили з 2003 по 2009 рік, було опитано понад 153 тис. дорослих осіб у країнах різного рівня доходів (загалом 17 країн). Із загальної когорти осіб з ІХС або перенесеним інсультом протягом 5 років після події лише 25% приймали антиагреганти, 17% – бета-блокатори, 20% – ІАПФ або БРА, 15% – статини [2]. Найбільше засоби вторинної профілактики застосовували в розвинених країнах: антиагреганти – 62%, бета-блокатори – 40%, ІАПФ або БРА – 49,8%, статини – 66,5%, а найнижчі показники зареєстровано в бідних країнах: 8,8; 9,7; 5,2 та 3,3% для відповідних класів препаратів. У країнах із низьким доходом близько 80% жителів із відповідними показаннями взагалі не отримують необхідної терапії. Так само недостатнім є реальне використання можливостей модифікації способу життя. Цілком закономірно, що в країнах із низьким рівнем життя статистика великих серцево-судинних подій і смертності від них є значно вищою, ніж у країнах із високим доходом на душу населення.
! Експерти Всесвітньої федерації серця у своїй передмові до дорожньої карти вторинної профілактики [1] зазначають, що неефективність вторинної профілактики приблизно на 50% зумовлена низькою прихильністю до лікування.
Це фундаментальна проблема сучасної медичної практики, якій присвячено тисячі публікацій. У великому метааналізі (376 тис. кардіологічних пацієнтів) встановлено, що навіть у розвинених країнах показник реального виконання лікарських призначень серцево-судинних ліків становить у середньому 57% за два роки спостереження [3]. Загальноприйнятою є концепція, згідно з котрою прихильність розглядається як результат взаємодії п’яти факторів – соціально-економічних, пов’язаних із медикаментами, пов’язаних із захворюванням, пов’язаних з особливостями системи охорони здоров’я, пов’язаних із пацієнтом.
Отже, не лише соціально-економічна ситуація в країні зумовлює разючу невідповідність між рекомендаціями експертних товариств і реальною практикою. Одні пацієнти просто забувають приймати по три-чотири препарати щодня, та ще й у певний час, інші свідомо ігнорують призначення й поради щодо здорового способу життя, щойно покинувши кабінет лікаря.
Усі зазначені проблеми актуальні й для України, де майже 70% смертності населення пов’язано із ССЗ. За відсутності страхової медицини та бюджетної реімбурсації витрат на медикаменти весь фінансовий тягар лікування лягає на плечі самих пацієнтів та їхні сім’ї. Якщо додати до цього притаманне українцям недбале ставлення до власного здоров’я, нерозуміння сенсу профілактичної медицини (а натомість звернення до лікарів, уже коли відбулася катастрофа, і ще вчора працездатна людина стає тягарем для суспільства), то актуальність пошуку нових підходів до первинної та вторинної профілактики ССЗ стає очевидною.
Прихильність до лікування та ризик
серцево-судинних подій
Значення прихильності до лікування у довготривалій перспективі ведення хворих, які потребують вторинної профілактики, добре продемонструвало нещодавно опубліковане велике дослідження баз даних страхових компаній США [4]. На підставі аналізу інформації про відшкодування вартості ліків госпіталізованим пацієнтам з ІМ та стабільним пацієнтам з атеросклеротичними захворюваннями дослідники вивчали, як кількість днів на рік, покритих рецептами, позначається на показниках смертності, частоти повторних інфарктів, інсультів і коронарних реваскуляризацій. За кількістю днів, на які вистачало отриманих за рецептами статинів та ІАПФ, пацієнтів поділили на групи високої (≥80% днів), часткової (40-79%) та низької (<40%) прихильності до лікування. Загалом було проаналізовано дані 4 тис. постінфарктних хворих і майже 13 тис. стабільних пацієнтів із ССЗ атеросклеротичного генезу (ураження коронарних, мозкових чи периферійних артерій). За два роки спостереження у постінфарктній когорті група пацієнтів із високою прихильністю до лікування мала значно нижчу частоту великих серцево-судинних подій порівняно з групою низької прихильності: 18,9 проти 26,3%; відносний ризик (ВР) 0,73 (р=0,0004) (рис. 1А). У когорті пацієнтів з атеросклеротичними захворюваннями спостерігали таку саму картину: за високої прихильності до лікування частота великих серцево-судинних подій становила 8,42 проти 17,17% у групі низької прихильності (ВР 0,56; p<0,0001) (рис. 1Б). Крім того, продемонстровано зниження загальних витрат на лікування хворих із високою прихильністю, що зайвий раз підтверджує основний принцип профілактичної медицини: ускладненню дешевше запобігати, ніж лікувати його. «Новітні підходи для підвищення прихильності пацієнтів до лікування допоможуть істотно знизити частоту серцево-судинних подій», – зазначили в підсумку автори [4].
Полікапсула як надійний засіб підвищення прихильності, вигода для здоров’я пацієнта й економіки
Відповіддю на вищезазначені виклики та незадоволені потреби стали фіксовані комбінації серцево-судинних препаратів. Концепцію застосування багатокомпонентних комбінацій, або поліпіл (polypill), у вторинній профілактиці ССЗ уперше було окреслено відомим кардіологом, теперішнім президентом Всесвітньої федерації серця Салімом Юсуфом 2002 року [5]. Ідея таблетки або капсули, що містить одразу декілька основних компонентів вторинної профілактики (наприклад, антиагрегант, статин і гіпотензивний засіб), видавалася дуже простою та привабливою: вважалося, що це дасть змогу спростити призначення, відновити прихильність пацієнтів і знизити загальну вартість лікування. Фармацевтичні компанії швидко відреагували на цей запит, хоча поєднання кількох діючих речовин у одній лікарській формі було нелегким завданням з точки зору технології виробництва.
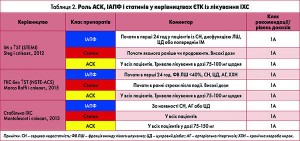
Численні рандомізовані клінічні дослідження показали, що АСК, ІАПФ і статини ефективно запобігають повторним ускладненням та смертельним випадкам у пацієнтів, які перенесли гострий коронарний синдром (ГКС) та інші серцево-судинні події. Ці три компоненти є обов’язковою складовою вторинної профілактики й лікування різних форм ІХС відповідно до рекомендацій Європейського товариства кардіологів – ЄТК (табл. 2). Тому саме поліпіл на основі АСК, ІАПФ і статину був запропонований як логічний крок оптимізації вторинної профілактики. Концепцію призначення поліпіл з метою підвищення прихильності схвалено ЄТК, що відображено в рекомендаціях із профілактики ССЗ 2016 року.
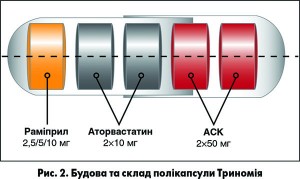
Розвиваючи концепцію поліпіл, компанія Ferrer у співпраці з професором В. Фустером (Mount Sinai Cardiovascular Institute, м. Нью-Йорк, США) та CNIC (Centro Nacional de Investigaciones Cardiovasculares Carlos III, м. Мадрид, Іспанія) розробила трикомпонентну комбінацію, яка в одній капсулі містить АСК у дозі 100 мг, раміприл – 2,5; 5 або 10 мг і аторвастатин у дозі 20 мг (рис. 2).
В одній лікарській формі для прийому 1 раз на добу поєднано три складові сучасної стратегії вторинної профілактики ССЗ:
1) контроль артеріального тиску (АТ) і профілактика постінфарктного ремоделювання ЛШ серця (раміприл);
2) контроль рівня холестерину, сповільнення атеросклеротичного процесу та стабілізація бляшок (аторвастатин);
3) пригнічення агрегації тромбоцитів для запобігання майбутнім тромботичним подіям (АСК у низькій кардіологічній дозі).
Запатентована технологія виробництва дає змогу комбінувати активні речовини в одній капсулі, уникаючи фізико-хімічної взаємодії та зберігаючи фармакокінетичні профілі кожного з компонентів [6].
Компанією Ferrer Internacional, S.A. (м. Барселона, Іспанія) проведено рандомізоване відкрите контрольоване перехресне дослідження біоеквівалентності полікапсули окремим компонентам – раміприлу, аторвастатину та АСК у відповідних дозуваннях. Відповідно до умов проведення подібних досліджень було підтверджено еквівалентність показників площі під кривою концентрації у плазмі крові та максимальної концентрації у допустимих межах відхилень від 80 до 125%. Так полікапсула Fuster-CNIC-Ferrer стала першою у своєму класі, для якої доведено біоеквівалентність усіх компонентів [6].
! Вибір компонентів для капсули Триномія ґрунтується на багаторічному досвіді, результатах численних досліджень і рекомендаціях ЄТК.
Раміприл – ІАПФ із потужним гіпотензивним ефектом, доведеними органопротективними властивостями та позитивним впливом на клінічний прогноз.
Знакове для світової кардіології дослідження HOPE показало, що в пацієнтів категорії високого ризику віком 55 років і старше, з підтвердженими діагнозами ІХС або ЦД терапія раміприлом у дозі 10 мг на добу протягом 5 років достовірно знижувала показник смертності, частоту розвитку ІМ та цереброваскулярних подій [7].
У дослідженні AIRE раміприл додатково до стандартної терапії забезпечував 27% зниження смертності серед постінфарктних пацієнтів, у тому числі тих, котрі приймали АСК як антиагрегантну терапію [8].
ЄТК рекомендує призначати ІАПФ при АГ із гіпертрофією ЛШ, пацієнтам із СН або безсимптомною дисфункцією ЛШ, тим, хто переніс ІМ, хворим на ЦД, із патологією периферичних артерій, ХХН або альбумінурією, метаболічним синдромом і атеросклерозом. Отже, терапевтичні ефекти раміприлу знаходять застосування практично при всіх основних захворюваннях, які створюють загрозу фатальних та інвалідизуючих серцево-судинних подій.
Аторвастатин у пацієнтів із високим рівнем холестерину чи змішаною гіперліпідемією дозозалежно (в дозах 10-80 мг на добу) знижує рівні загального холестерину (на 30-46%), холестерину ліпопротеїнів низької щільності – ЛПНЩ (на 37-55%), аполіпопротеїну В (на 34-50%) та тригліцеридів (на 14-33%), а також сприяє підвищенню вмісту антиатерогенного холестерину ліпопротеїнів високої щільності (на 2-12%) [9]. Дозу 20 мг на добу рекомендовано як стандартну початкову для пацієнтів, що потребують зниження рівня холестерину ліпопротеїнів високої щільності на 35-50%.
Проте навіть без потреби визначати вміст холестерину довготривалу терапію статинами рекомендовано ЄТК хворим на ІХС високого ризику для покращення прогнозу. У дослідженні GREACE аторвастатин у комплексній терапії ІХС (середня доза – 24 мг на добу) достовірно знижував смертність від усіх причин на 43%, коронарну смертність – на 47% і частоту інсультів – на 47% [10].
АСК – найдоступніший антиагрегант, який давно став стандартом тромбопрофілактики в кардіології. Метааналіз 287 рандомізованих досліджень підтвердив, що в діапазоні доз 75-150 мг на добу й за постійного прийому АСК на 32% знижує частоту нових серцево-судинних подій у пацієнтів, які вже перенесли ІМ або інсульт [11]. АСК рекомендовано кардіологічними асоціаціями Європи, США, Канади та Великої Британії як терапію першої лінії для вторинної профілактики у хворих після ІМ і стентування коронарних артерій.
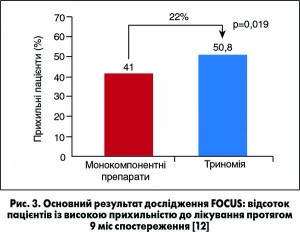
Отримано досить переконливу доказову базу на користь підходу застосування поліпіл. Так, у рамках другої фази міжнародного дослідження FOCUS 695 постінфарктних пацієнтів рандомізували в групи прийому полікапсули від компанії Ferrer (100 мг АСК, 40 мг симвастатину та раміприл у дозах від 2,5 до 10 мг) або трьох препаратів у окремих лікарських формах [12]. Порівнювали вплив на показники прихильності, АТ, рівень холестерину ЛПНЩ, а також безпеку й переносимість двох режимів лікування протягом 9 міс. Прихильність оцінювали за опитувальником Morisky-Green (MAQ) на останньому візиті та методом підрахунку капсул. Достатньою вважали прихильність за умови відповідності одразу двом критеріям (комбінована первинна кінцева точка) – оцінка за MAQ 20 балів і 80-110% прийнятих капсул.
У результаті в групі поліпіл прихильність до лікування виявилася достовірно кращою, ніж у групі традиційного прийому трьох препаратів: відповідність первинному критерію 50,8 проти 41% (p=0,019 при аналізі всіх рандомізованих пацієнтів) (рис. 3). При цьому відносне підвищення прихильності до лікування у групі Триномії становило 22%. Суттєвих відмінностей ефективності лікування не спостерігали: середній систолічний АТ наприкінці терміну спостереження у групах поліпіл і традиційного лікування становив 129,6 та 128,6 мм рт. ст. відповідно, середній рівень холестерину ЛПНЩ – 2,3 проти 2,37 ммоль/л відповідно. Частота розвитку серйозних побічних ефектів також була зіставною: 6 та 6,6% відповідно. По 4% пацієнтів у обох групах припинили лікування.
! FOCUS-2 – перше контрольоване дослідження, яке підтвердило можливість покращення прихильності на 22% у разі використання традиційних засобів вторинної профілактики (АСК, статин та ІАПФ) в одній полікапсулі.
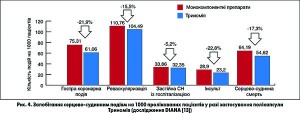
У Великій Британії компанією Ferrer проведено дослідження економічної ефективності та користі для громадської охорони здоров’я вторинної профілактики ССЗ, що зумовлено підвищенням прихильності при використанні поліпіл у складі АСК 100 мг / аторвастатин 20 мг / раміприл 2,5-10 мг (дослідження DIANA [13]). Відповідно до отриманих даних застосування поліпіл підвищує прихильність до лікування на 20% порівняно з комбінованою терапією монокомпонентними препаратами у хворих з ІМ та може запобігти 47,3 фатальних і нефатальних захворювань серцево-судинної системи на 1000 осіб за період у 10 років (рис. 4). При кожному збільшенні частки прихильних пацієнтів на 10% можна додатково запобігти 6,7% кардіоваскулярних захворювань зі смертельним і несмертельним наслідком. Це приводить до зменшення витрат на медичну допомогу під час розвитку гострих серцево-судинних подій та смерті (на 6%) і на ведення хворих у цілому (на 7,4%).
Наразі полікапсула Ferrer під назвами Trinomia® або Sincronium® зареєстрована й використовується в європейських країнах і країнах Латинської Америки. Очікується затвердження препарату Управлінням з контролю якості продуктів харчування та лікарських засобів США (FDA). Навесні ТОВ «Такеда Україна» виводить перший визнаний світовою медичною спільнотою поліпіл Триномія на ринок України, надаючи вытчизняними лікарям можливість застосовувати цей новітній засіб оптимізації вторинної профілактики серцево-судинних катастроф.
Література
1. Reducing Premature Cardiovascular Morbidity and Mortality in People With Atherosclerotic Vascular Disease. The World Heart Federation Roadmap for Secondary Prevention of Cardiovascular Disease. Global Heart, Vol. 10, No. 2, 2015.
2. Yusuf S., Islam S., Chow C.K., et al. Use of secondary prevention drugs for cardiovascular disease in the community in high-income, middle-income, and low-income countries (the PURE Study): a prospective epidemiological survey. Lancet 2011; 378: 1231-43.
3. Naderi S.H., Bestwick J.P., Wald D.S. Adherence to drugs that prevent cardiovascular disease: metaanalysis on 376,162 patients. Am J Med. 2012; 125: 882-7, e881.
4. Bansilal S., Castellano J. M., Garrido E., et al. Assessing the Impact of Medication Adherence on Long-Term Cardiovascular Outcomes. J Am Coll Cardiol. 2016; 68: 789-801.
5. Yusuf S. Two decades of progress in preventing vascular disease. Lancet 2002; 360: 2-3.
6. Tamargo J., Castellano J. M., Fuster V. The Fuster-CNIC-Ferrer Cardiovascular Polypill: a polypill for secondary cardiovascular prevention. Int J Cardiol. 2015 Dec; 201 Suppl. 1: S15-22.
7. Yusuf S., Sleight P., Pogue J., Bosch J., Davies R., Dagenais G. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Heart Outcomes Prevention Evaluation Study Investigators. N Engl J Med. 2000; 342 (3): 145-53.
8. Cleland J., Erhardt L., Hall A., Winter C., Ball S., Investigators A. S. Validation of primary and secondary outcomes and classification of mode of death among patients with clinical evidence of heart failure after a myocardial infarction: a report from the Acute Infarction Ramipril Efficacy (AIRE) Study Investigators. J Cardiovasc Pharmacol. 1993; 22: S22-7.
9. Nawrocki J. W., Weiss S.R., Davidson M.H., Sprecher D.L., Schwartz S.L., Lupien P. - J., et al. Reduction of LDL cholesterol by 25% to 60% in patients with primary hypercholesterolemia by atorvastatin, a new HMG-CoA reductase inhibitor. Arterioscler Thromb Vasc Biol. 1995; 15 (5): 678-82.
10. Athyros V.G., Papageorgiou A.A., Mercouris B.R., Athyrou V.V., Symeonidis A.N., Basayannis E. O., et al. Treatment with atorvastatin to the National Cholesterol Educational Program goal versus ‘usual’ care in secondary coronary heart disease prevention. Curr Med Res Opin. 2002; 18 (4): 220-8.
11. Antithrombotic Trialists’ Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ 2002; 324 (7329): 71-86.
12. Castellano J. M., Sanz G., Penalvo J.L. A polypill strategy to improve adherence: results from the FOCUS project. J Am Coll Cardiol. 2014 Nov 18-25; 64 (20): 2071-82.
13. Becerra V., Gracia A., Desai K., et al. Cost-effectiveness and public health benefit of secondary cardiovascular disease prevention from improved adherence using a polypill in the UK. BMJ Open. 2015; 5: e007111. doi:10.1136/bmjopen‑2014-007111.
Підготував Дмитро Молчанов
Статтю надруковано за сприяння ТОВ «Такеда Україна».
UA/XMP/0217/0009
СТАТТІ ЗА ТЕМОЮ Кардіологія
Як відомо, кальцій бере участь у низці життєво важливих функцій. Хоча більшість досліджень добавок кальцію фокусувалися переважно на стані кісткової тканини та профілактиці остеопорозу, сприятливий вплив цього мінералу є значно ширшим і включає протидію артеріальній гіпертензії (передусім у осіб молодого віку, вагітних та потомства матерів, які приймали достатню кількість кальцію під час вагітності), профілактику колоректальних аденом, зниження вмісту холестерину тощо (Cormick G., Belizan J.M., 2019)....
Торакалгія – симптом, пов’язаний із захворюваннями хребта. Проте біль у грудній клітці може зустрічатися за багатьох інших захворювань, тому лікарям загальної практики важливо проводити ретельну диференційну діагностику цього патологічного стану та своєчасно визначати, в яких випадках торакалгії необхідна консультація невролога. В березні відбувся семінар «Академія сімейного лікаря. Біль у грудній клітці. Алгоритм дій сімейного лікаря та перенаправлення до профільного спеціаліста». Слово мала завідувачка кафедри неврології Харківського національного медичного університету, доктор медичних наук, професор Олена Леонідівна Товажнянська з доповіддю «Торакалгія. Коли потрібен невролог»....
Рівень ліпопротеїну (a) >50 мг/дл спостерігається в ≈20-25% населення і пов’язаний із підвищеним ризиком серцево-судинних захворювань (ССЗ) [1]. Ліпопротеїн (a) задіяний в атерогенезі та судинному запаленні, а також може відігравати певну роль у тромбозі через антифібринолітичну дію і взаємодію із тромбоцитами [2, 3]. Дієта та фізична активність не впливають на рівень ліпопротеїну (a); специфічної терапії для його зниження також не існує. Підвищений ризик ССЗ, пов’язаний з ліпопротеїном (а), залишається навіть у пацієнтів, які приймають статини [4]. Саме тому існує критична потреба в терапії для зниження цього ризику, особливо в первинній профілактиці. ...
Запалення відіграє важливу роль у розвитку багатьох хронічних захворювань, зокрема атеросклерозу. Нещодавно було встановлено, що гіперурикемія спричиняє запалення ендотеліальних клітин судин, ендотеліальну дисфункцію та, зрештою, атеросклероз. Експериментальна робота Mizuno та співавт. (2019), у якій було продемонстровано здатність фебуксостату пригнічувати запальні цитокіни, привернула увагу дослідників до протизапальних ефектів уратзнижувальних препаратів. Кількість лейкоцитів – надійний маркер запалення, пов’язаний із різними кардіоваскулярними захворюваннями, як-от ішемічна хвороба серця; у багатьох попередніх дослідженнях його використовували для оцінки протизапального ефекту терапевтичного втручання. Мета нового аналізу дослідження PRIZE – вивчити вплив фебуксостату на кількість лейкоцитів у пацієнтів із безсимптомною гіперурикемією....